Язвенная болезнь. Терапия, обследование, клинический случай
Глава 3. Язвенная болезнь
Патофизиология органов пищеварения. Джозеф М. Хендерсон. 1997
- Патофизиология, повреждающие факторы, клинические корреляции. Признаки и симптомы. Дифференциальный диагноз
- Терапия
- Ингибиторы кислоты. Нейтрализующие препараты
- Препараты, не влияющие на кислотность
- Хирургическое лечение язвенной болезни
- Клиническое обследование
- Лабораторные исследования
- Визуализация язвы
- Исследование кислотности желудочного сока
- Клинический случай
- Синдром Золлингера-Эллисона
- Клинические проявления
- Дифференциальная диагностика
- Направления лечения
- Клиническое обследование
- Локализация опухоли при синдроме Золлингера-Эллисона
Язвенная болезнь представляет собой группу гетерогенных заболеваний, общим проявлением которых является локальный дефект или эрозирование в слизистой оболочке желудка и/или двенадцатиперстной кишки. Это очень распространенная патология, которую, например, в США на протяжении жизни переносят около 10 % мужчин и 5 % женщин. При этом следует учесть, что и распространенность желудочно-кишечных заболеваний составляет 10 %. Патогенез язвенной болезни многофакторный и обусловлен прежде всего несоответствием между факторами защиты слизистой оболочки (слизь, микроциркуляция, гормоны, регенерация, бикарбонаты) и факторами повреждения (кислота, пепсин, Helicobacter pylori). В последние два десятилетия основные усилия ученых были направлены на изучение патогенеза язвенной болезни, что позволило значительно улучшить диагностику и лечение столь распространенной патологии. В данной главе основное внимание уделяется ведущим патофизиологическим механизмам язвенной болезни (гиперсекреция желудочной кислоты) и синдрома Золлингера-Эллисона (развитие язвенной болезни вследствие эндокринной опухоли). Кроме того, представлен краткий обзор диагностических тестов и лечебных мероприятий при язвенной болезни. В качестве иллюстрации наиболее значительных положений в конце главы разбирается типичный клинический случай язвенной болезни.
Терапия язвенной болезни
Целью терапевтических мероприятий при неосложненной язвенной болезни является: снижение болевого синдрома, стимуляция заживления язвы, профилактика рецидивов язвы и ее осложнений. Наряду с приемом противоязвенных препаратов больному необходимо прекратить курение и отказаться от применения нестероидных противовоспалительных препаратов. Не доказан положительный эффект ограничений в питании и назначения щадящих диет.
В последнее десятилетие резко увеличилось число противоязвенных препаратов. Фундаментальные исследования механизмов секреции кислоты привели к созданию препаратов, снижающих кислотность. Изучение защитных механизмов желудка способствовало появлению группы препаратов, повышающих защиту слизистой оболочки без влияния на секрецию кислоты в желудке. Кроме того, выявление роли Helicobacter pylori в патогенезе язвенной болезни привело к разработке методов антибиотикотерапии, направленной против этого микроорганизма.
Ингибиторы кислоты. Нейтрализующие препараты
Антациды. Первыми препаратами, ускоряющими процесс заживления язвы, были антациды, снижающие кислотность желудочного сока. Они имеют много недостатков, к которым относятся необходимость частого приема, нарушение моторики кишечника (диарея, стимулированная магнием, или запоры, вызванные алюминием) и связывание фосфатов солями алюминия. В связи с применением Н2-антагонистов антацидные препараты отошли на второй план при лечении язвенной болезни.
Ну антагонисты. Как упоминалось ранее, существует три основных стимулятора обкладочных клеток: гастрин, ацетилхолин, гистамин. Имеются антагонисты каждого из этих биологически активных веществ, но наиболее эффективными оказались антагонисты Н2-гистаминовых рецепторов. Н2-антагонисты снижают как базальную, так и стимулированную секрецию кислоты. Обычно используются такие препараты, как циметидин, ранитидин, фамотидин и низатидин. Важнейшее значение в патогенезе развития язвенной болезни двенадцатиперстной кишки имеет секреция кислоты в ночное время. С учетом этого можно заменить многоразовые дневные приемы препаратов на одноразовый прием перед сном. Через 4 нед после применения Н2-антагонистов заживление дуоденальных язв наблюдается приблизительно в 80 % случаев, а при отсутствии лечения — только в 40 %. Применение этих препаратов в соответствующих дозах дает минимальный побочный эффект. Наиболее часто осложнения связаны с передозировкой Н2-антагонистов (в основном, циметидина) и приводят к нарушениям метаболизма препаратов из-за повреждения цитохрома Р450 в печени. Хроническая передозировка может приводить к гинекомастии, расстройствам сознания; чаще подобные нарушения наблюдаются у пожилых людей, страдающих печеночной или почечной недостаточностью.
Простагландины. Коммерческие препараты аналогов простагландинов (мизопростол), также как и циметидин, эффективны для заживления дуоденальных язв. В некоторых случаях, особенно при воспалении гастродуоденальной слизистой оболочки, вызванном нестероидными противовоспалительными препаратами, простагландины могут быть более действенны, чем Н2-антагонисты. Основными побочными эффектами являются диарея и сокращение матки, которое при беременности может привести к выкидышу.
Ингибиторы Н+,К+-АТФазы. Как упоминалось ранее, основным ферментом, отвечающим за выработку водородных ионов, является Н+,К+-АТФаза обкладочных клеток. Главный препарат из ингибиторов данного фермента — омепразол (производное бензимидазола), который предотвращает активацию Н+,К+-АТФазы ковалентным связыванием с дисульфидными группами. В настоящее время это наиболее сильный ингибитор секреции кислоты в желудке. Выраженная гипохлоргидрия вследствие применения омепразола часто сочетается с гипергастринемией, клиническая значимость которой при этом пока не очень понятна. Первоначально эти препараты рассматривались в качестве резервных для лечения больных с язвенной болезнью, рефрактерной к Н;-антагонистам, или больных с синдромом Золлингера-Эллисона, но в последнее время их применяют для сокращения сроков лечения дуоденальных язв.
Аитихолинергические препараты. Неселективные антихолинергические препараты имеют второстепенное значение в лечении язвенной болезни, когда используются самостоятельно, т. к. они слабо угнетают секрецию кислоты. Кроме того, у них много побочных эффектов.
Препараты, не влияющие на кислотность
Сукральфат. Это смесь сульфатированных дисахаридов. Препарат стимулирует заживление язвы и по клиническому эффекту сопоставим с Н2-антагонистами. Точные механизмы действия неизвестны, хотя предполагается, что он усиливает защитный гастродуоденальный барьер.
Коллоидный висмут. Препараты коллоидного висмута стимулируют заживление язвы и по эффекту сопоставимы с Н2-антагонистами. Наблюдаемый антибактериальный эффект этих препаратов в отношении Helicobacter pylori способствует ремиссии язвенной болезни, которая иногда даже более продолжительна, чем при применении Н2-антагонистов.
Антибиотики. Эффективное лечение против Helicobacter pylori (отсутствие микроорганизма в течение 4-х нед после окончания лечения) значительно снижает вероятность рецидива язвенной болезни. Стандартная терапия включает применение комбинации из трех препаратов: метронидазола, амоксициллина или тетрациклина и препаратов висмута — в течение 7-10 дней. Такая терапия приводит к положительному эффекту более чем в 85 % случаев. Однако комплексное применение этих препаратов часто осложняется побочным эффектом антибиотиков (тошнота, диарея, колит, вызванный Clostridium difficile). В последнее время стараются уменьшить число этих препаратов при лечении. Другая комбинация включает высокие дозы омепразола в сочетании с одним антибиотиком (амоксициллином), но целесообразность использования такой схемы пока не подтверждена сравнительными исследованиями.
Хирургическое лечение язвенной болезни
Существуют определенные показания для хирургического лечения язвенной болезни: желудочно-кишечное кровотечение, не поддающееся консервативному лечению; непроходимость пилорического от дела желудка; перфорация или малигнизация язвы. Другими возможными показаниями являются периодические небольшие кровотечения, пенетрирующая язва или полное отсутствие эффекта от консервативного лечения. Хирургические операции включают: резекцию антрального отдела желудка в сочетании с ваготомией, ваготомию в сочетании с пилоропластикой и высокую селективную ваготомию. Цель всех этих операций — уменьшение стимуляции секреции кислоты. Ваготомия снижает холинергическую регуляцию желудка и чувствительность париетальных клеток к гастрину, а резекция антрального отдела приводит к удалению основного источника гастрина. Тип операции выбирается с учетом специфических признаков при оценке локализации язвы.
Клиническое обследование
Обследование при язвенной болезни
Лабораторные исследования
Хотя обычные лабораторные исследования не дают важной информации при язвенной болезни, необходимо обязательно провести клинический анализ крови, а также определить в крови уровни кальция и креатинина для исключения соответственно кровопотери, гиперкальциемии и почечной недостаточности. Специальные лабораторные исследования нужно проводить у тех больных, у которых язвенная болезнь предположительно обусловлена гиперсекреторным синдромом. Специальные исследования включают определение уровня гастрина в крови с провокационными пробами для стимуляции выброса гастрина (стимуляция секретином, приемом пищи), уровня в плазме пепсиногена-1 и исследование кислотности желудочного сока. Учитывая важность Helicobacter pylori в патогенезе язвенной болезни, необходимо выявить наличие или отсутствие этого микроорганизма. Методы, используемые для диагностики Helicobacter pylori, можно разделить на инвазивные (эндоскопические) и неинвазивные. Коротко они суммированы в табл. 3-3. В настоящее время самым достоверным методом является гистологическое исследование биоптата слизистой оболочки антрального отдела желудка. Быстрый тест, основанный на способности Helicobacter pylori вырабатывать уреазу, очень чувствителен и специфичен, но также требует выполнения биопсии. В последнее время многообещающими кажутся методы серологического исследования крови и определение мочевины, меченной изотопами углерода (13С, 14С), в выдыхаемом воздухе.
Визуализация язвы
Рентгенографическое исследование. Исследование верхних отделов желудочно-кишечного тракта с барием является распространенным методом для выявления язв желудка и двенадцатиперстной кишки (рис. 3-5). Барий, накапливающийся в кратере язвы, окруженной отечными складками слизистой оболочки, служит классическим признаком наличия язвы желудка или двенадцатиперстной кишки. Использование бария с двойным контрастированием в условиях искусственной гипотонии при спазме желудка, а кроме того, многократная рентгенография дают возможность диагностировать от 80 до 90 % язв. Рубцовые утолщения и постоперационные изменения могут затруднить диагностику, особенно если размер язвы менее 0.5 см. Рентгенографическое исследование наиболее результативно при инфильтративном процессе и спазме гастродуоденальной области.
Эндоскопическое исследование. Развитие фиброскопии позволило непосредственно визуализировать повреждения слизистой оболочки желудка и двенадцатиперстной кишки (рис. 3-6). С помощью этого метода можно обнаружить мелкие язвы, диффузные эрозивные изменения слизистой оболочки, оценить анатомические изменения желудка (рубцовые изменения привратника), а также произвести прицельную биопсию. Опытные эндоскописты выявляют приблизительно 90 % гастродуоденальных патологических изменений.
Таблица 3-3. методы определения helicobacter pylori
Инвазивные (на основе эндоскопической биопсии)
А. Быстрая диагностика
- 1. Окраска биоптата по Граму
- 2. Тест на уреазу (бульон, гель [CLO-тест])
Б. Отсроченная диагностика
- 1. Гистологическое исследование (окраски по Гимзе, гематоксилином-эозином, акридиновым оранжевым, серебрением no Warthin-Starry, Gimenez, иммуногистохимическое исследование)
- 2. Бактериологическое исследование в культуре
Неинвазивные
А. Тест на мочевину в выдыхаемом воздухе (13С, 14С)
Б. Серологическое исследование на антитела к Helicobacter pylori
- 1. Ферментная иммуносорбция (ELISA) а) против цельной ослабленной культуры Helicobacter pylori б) против высокомолекулярного клеточного протеина (уреазы)
- 2. Другие тесты (иммунодиффузия, связывание комплемента, реакция пассивной гемагглютинации)
Реже используется провокационная проба с введением кальция. Кальций непосредственно стимулирует высвобождение гастрина из опухолевых клеток. Глюконат кальция вводится внутривенно в течение 3 ч с одновременным измерением уровня гастрина в крови через каждые 30 мин. Больше чем у 80 % больных с гастриномой уровень гастрина в крови повышается более 400 пг/мл к третьему часу инфузии кальция. Но для выявления гастриномы это исследование менее информативно, чем исследование с секретином. Недостаточная специфичность и возможные побочные эффекты введения кальция делают этот метод менее удобным, чем проба с секретином. Обычно провокационная проба с кальцием используется при неинформативной пробе с секретином у больных с гиперацидными состояниями и клиническими признаками гастриномы.

Рис. 3-5. Исследование верхних отделов желудочно-кишечного тракта с барием выявило язву на малой кривизне желудка. Хорошо виден кратер язвы с мягкими радиальными складками.

Рис. 3-6. Доброкачественная язва в углу желудки. Края язвы гладкие, вокруг нее нет изменений цвета и толщины слизистой оболочки. Множественные биопсии но четырем квадрантам позволили исключить опухоль.
Для диагностики гастриномы может быть полезным определение уровня гастрина у больного после приема пищи. Прием пищи стимулирует выработку гастрина G-клетками желудка (при G-клеточной гиперплазии или их гиперфункции), тогда как клетки гастриномы остаются «глухими» к пищевой стимуляции.
Исследование кислотности желудочного сока
Как указывалось ранее, гипергастринемия может быть либо первичной, вызывая повышение кислотности желудочного сока, либо вторичной вследствие гипо-или ахлоргидрии. Поэтому измерение кислотности желудочного сока играет важную роль в дифференциальной диагностике. Оценка кислотности производится измерением объема и дебета Н+-ионов в желудочном соке, полученном через зонд. Оценивается как базальная, так и стимулированная (пентагастрином — синтетическим аналогом гастрина) секреция. Суммарный эффект гипергастринемии — это повышение секреции соляной кислоты. Поэтому при гастриномах очень часто, более чем у 90 % больных, базальная секреция кислоты составляет 15 мэкв/ч и более (в норме < 5 мэкв/ч). Необходимо отметить, что у 12 % больных с обычной дуоденальной язвой имеется приблизительно такой же уровень гастрина в плазме крови. Для повышения информативности можно исследовать также и максимальную стимулированную секрецию. Поскольку у больных с гастриномой базальная секреция уже близка к максимальному уровню, увеличение секреции в ответ на введение пентагастрина будет незначительным. Следовательно, если соотношение «базальная секреция/максимальная секреция» больше, чем 0.6 — это верный признак синдрома Золлингера-Эллисона. Но даже если данное соотношение будет меньше, чем 0.6, то исключить этот диагноз полностью все равно нельзя.
Таблица 3-4. провокационные пробы для определения гастрина
| Вид патологии | Введение кальция | Введение секретина | Прием пищи |
| Гастринома | Повышение уровня гастрина в плазме более 400 пг/мл | Повышение обычно более 200 пг/мл | Повышение менее чем на 50 % |
| Гиперфункция G-клеток антрального отдела | Не обязательное повышение уровня гастрина более 400 пг/мл | Уровень гастрина снижается, повышается или остается без изменений | Повышение более чем на 200 % |
| Обычная язва двенадцатиперстной кишки | Незначительное повышение уровня гастрина в плазме | Повышение менее 200 пг/мл | Умеренное повышение уровня гастрина в плазме |
Клинический случай язвенной болезни
Мужчина в возрасте 39 лет обратился к врачу с жалобами на жгучие боли в эпигастральной области, периодически возникающие на протяжении 4 мес.
При расспросе пациента выяснено, что впервые он почувствовал дискомфорт в области эпигастрия около 6 мес назад. Боли появлялись два или три раза в неделю через 1-2 ч после еды и продолжались 30-60 мин, иногда иррадиировали в правое подреберье. Боли слегка уменьшались после приема пищи. Тошноту, рвоту, мелену и кровянистые выделения в стуле пациент отрицает. Его осмотрел семейный врач, который назначил антацидные препараты по 2 таблетки четыре раза в день. Это уменьшило дискомфорт, и через 3 нед пациент самостоятельно перестал принимать лекарства. В течение месяца он чувствовал себя хорошо, после чего боли возобновились. Теперь они были слабее, но полностью не исчезали после приема антацидов. В настоящее время боли появляются днем, а также по ночам и сопровождаются тошнотой. По-прежнему у пациента нет лихорадки, озноба, рвоты, мелены, потери веса. Больной курит 1-2 пачки сигарет в день и выпивает 1—2 бутылки пива в неделю. Нестероидные противовоспалительные средства не принимал. В медицинской карте каких-либо сопутствующих заболеваний не отмечено, пациент не принимает никаких лекарств. Семейный анамнез: у отца больного имеется язвенная болезнь. Пациент не женат, работает бухгалтером.
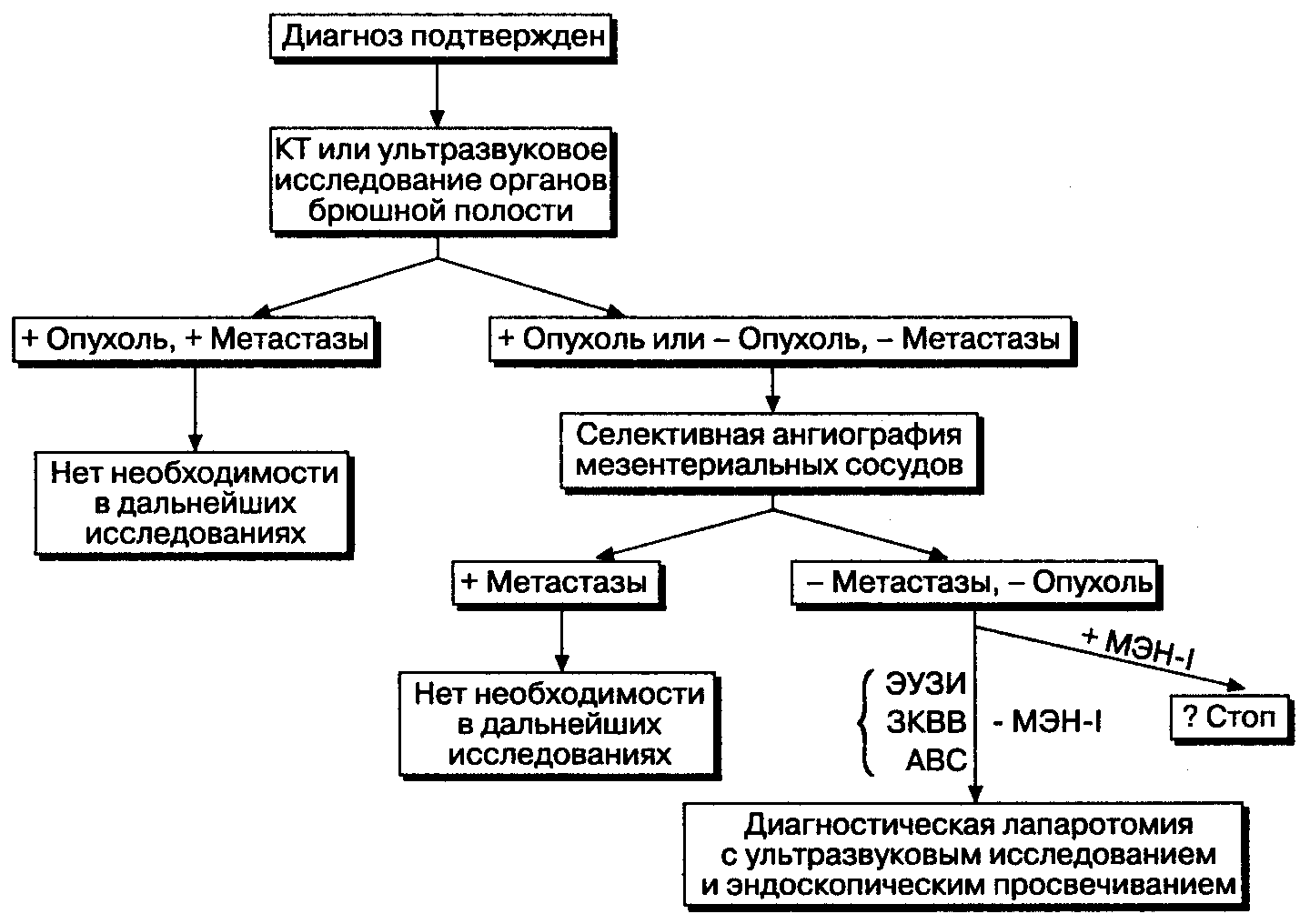
Рис. 3-7. Диагностический план обследования больных с синдромом Золлингера-Эллисона. ЭУЗИ — эндоскопическое ультразвуковое исследование; ЗКВВ — забор крови из воротной вены; АВС — артериальное введение секретина.
Данные объективного исследования: общее состояние удовлетворительное, температура — 37С, пульс — 72 удара в 1 мин, артериальное давление — 110/70 мм рт. ст. Ортостатическая проба отрицательная, тоны сердца нормальные, дыхание везикулярное, живот напряжен при пальпации, особенно в правом верхнем квадранте. Хорошо прослушиваются кишечные шумы. Печень и селезенка не увеличены. Ректальное исследование без особенностей.
Дифференциальная диагностика
В данном случае 39-летний мужчина жалуется на боли в животе. Хотя анамнез позволяет заподозрить язвенную болезнь, необходимо помнить и о возможности других заболеваний. Весь комплекс симптомов у пациента можно назвать диспепсией. Наиболее частые причины диспепсии приведены в табл. 3-5. Появление симптомов данного заболевания связано с приемом пищи и не связано с физической нагрузкой, поэтому мало вероятно, что это скелетно-мышечные боли. Скорее всего, эти боли не связаны с патологией желчевыводящих путей или поджелудочной железы, поскольку характер болей и данные анамнеза не соответствуют проявлениям болезней печени и желчевыводящих путей, травмы живота, алкоголизма. Боль при панкреатите продолжительнее и часто иррадиирует в спину. Боли, связанные с билиарным трактом, обычно более острые (коликообразные) и локализуются в правом верхнем квадранте.
У больного нет признаков болезни Крона — диареи, тошноты, рвоты, потери веса. Его относительно молодой возраст и отсутствие соответствующих симптомов не наводят на мысль об опухоли. Также можно (но не всегда) исключить рефлюкс-эзофагит из-за отсутствия охриплости голоса и болей в грудной клетке. Возраст больного, его жалобы, а также анамнез курильщика дают возможность предположить язву желудка, двенадцатиперстной кишки, гастрит, дуоденит и неязвенную диспепсию. При объективном обследовании также отсутствуют признаки осложнений язвы: кровотечение, перфорация или стеноз выходного отдела желудка.
Диагностический план
Для исключения заболеваний желчевыводящих путей и поджелудочной железы, а также кровотечений из язвы были сделаны клинический анализ крови и биохимические анализы, включающие определение билирубина, щелочной фосфатазы, амилазы и липазы крови. Все показатели в пределах нормы.
Учитывая постоянство симптомов, было проведено эндоскопическое исследование верхних отделов желудочно-кишечного тракта. Результаты приведены на Рис. 3-8. В луковице двенадцатиперстной кишки выявлена язва диаметром 0.5 см. Дно язвы чистое, края гладкие. Была взята биопсия слизистой антрального отдела желудка для быстрого теста на уреазу и для гистологического анализа. Тест на уреазу отрицательный. Результаты окраски препаратов гематоксилином-эозином, а также серебром приведены на Рис. 3-9. При окрашивании серебром хорошо видны небольшие изогнутые палочки, которые расценены как Helicobacter pylori.
План лечения
Больной повторно пришел к врачу после проведения всего комплекса диагностических мероприятий.
После установления диагноза в самом начале пациенту было рекомендовано бросить курить, поскольку курение делает язву резистентной к терапии. Хотя вероятность заживления язвы при использовании только Н2-антагонистов составляет около 80 %, учитывая наличие Helicobacter pylori, возможность рецидива доходит до 100 % в ближайший год. Поэтому был назначен 2-недельный курс метронидазола, амоксициллина и препаратов висмута. Кроме того, рекомендован 4-недельный курс ранитидина.
Таблица 3-5. дифференциальная диагностика диспепсии
- Язва двенадцатиперстной кишки
- Язва желудка
- Гастрит, дуоденит
- Диспепсия, вызванная лекарствами
- Неязвенная диспепсия
- Рефлюкс-эзофагит
- Гастродуоденальная опухоль
- Болезнь Крона
- Болезни билиарного тракта
- Заболевания поджелудочной железы
- Скелетно-мышечные нарушения

Рис. 3-8. Эндоскопическая картина язвы луковицы двенадцатиперстной кишки. Язва имеет чистое дно с гладкими краями, что свидетельствует о ее доброкачественности.
Больной пришел к врачу через 8 нед для последних рекомендаций после окончания лечения. Он бросил курить и чувствует себя хорошо.
Заключение
Язвенная болезнь является результатом дисбаланса между защитными и повреждающими факторами в желудке и двенадцатиперстной кишке. Знание механизмов защиты слизистой оболочки желудка и двенадцатиперстной кишки дает возможность лучше разобраться в патогенезе язвенной болезни. Успехи в лечении этого распространенного заболевания явились результатом установления факторов, регулирующих секрецию желудочного сока. Кроме того, диагностика инфицированности Helicobacter pylori, являющейся важным звеном в патогенезе язвенной болезни, коренным образом изменяет тактику лечения.

Рис. 3-9. На гистологическом препарате биоптата слизистой оболочки антрального отдела желудка выявлены Helicobacter pylori в виде множественных изогнутых палочек (указаны стрелками).
