Функциональное состояние почек и прогнозирование сердечно-сосудистого риска
Лекции по нефрологии — Иванов Дмитрий Дмитриевич — 2010
Рекомендации разработаны Комитетом экспертов Всероссийского научного общества кардиологов и Научным обществом нефрологов России
Содержание
- I. Введение
- II. Основные определения
- III. Методы оценки функции почек
- 1. Креатинин сыворотки
- 2. Скорость клубочковой фильтрации и клиренс креатинина
- 3. Экскреция белка с мочой
- — Методы определения экскреции альбумина с мочой
- —Диагностические критерии микроальбуминурии и протеинурии
- IV. Диагностические критерии и классификация хронической болезни почек
- V. Скрининг пациентов для выявления нарушения функции почек
- 1. Алгоритм для определения нарушения функции почек
- 2. Диагностика повреждения почек
- VI. Ведение пациентов с хронической болезнью почек и мониторирование функции почек
- 1. Коррекция артериального давления и общие принципы ведения пациентов с хронической болезнью почек
- 2. Выявление и коррекция дислипидемии
- 3. Диагностика и коррекция анемии
- VII. Функция почек в особых ситуациях
- 1. Артериальная гипертония
- 2. Метаболический синдром
- 3. Хроническая сердечная недостаточность
- 4. Острый коронарный синдром и инфаркт миокарда
- VIII. Заключение
- IX. Приложения
Список сокращений и условных обозначений
- АГ — артериальная гипертония
- АГП — антигипертензивные препараты
- АГТ — антигипертензивная терапия
- АД — артериальное давление
- АК — антагонисты кальция
- АКШ — аортокоронарное шунтирование
- Ал — альбумин сыворотки крови
- АРА II — антагонисты рецепторов ангиотензина II
- ГЛЖ — гипертрофия левого желудочка
- ДАД — диастолическое артериальное давление
- ДИ — доверительный интервал
- ДЛП — дислипопротеинемия, дислипидемия
- ЗПА — заболевания периферических артерий
- ИАПФ — ингибиторы ангиотензинпревращающего фермента
- ИБП — ишемическая болезнь почек
- ИБС — ишемическая болезнь сердца
- ИМ — инфаркт миокарда
- ИМТ — индекс массы тела
- ИР — инсулинорезистентность
- ККр — клиренс креатинина
- Кр — креатинин сыворотки крови
- КТ — компьютерная томография
- ЛЖ — левый желудочек
- МАУ — микроальбуминурия
- МРТ — магнитно-резонансная томография
- МС — метаболический синдром
- МЦ — микроциркуляция
- ОИМ — острый инфаркт миокарда
- ОКС — острый коронарный синдром
- ОПН — острая почечная недостаточность
- ОР — относительный риск
- ПН — почечная недостаточность
- ПОМ — поражение органов-мишеней
- РВГ — реноваскулярная гипертония
- САД — систолическое артериальное давление
- СД — сахарный диабет
- СД-2 — сахарный диабет 2-го типа
- СКФ — скорость клубочковой фильтрации
- СН — сердечная недостаточность
- СОЭ — скорость оседания эритроцитов
- СРБ — С-реактивный белок
- ССЗ — сердечно-сосудистые заболевания
- ССО — сердечно-сосудистые осложнения
- ст. — степень
- ТПН — терминальная почечная недостаточность
- ТХПН — терминальная хроническая почечная недостаточность
- УЗИ — ультразвуковое исследование
- ФВ — фракция выброса
- ФК — функциональный класс
- ФН — физическая нагрузка
- ФР — факторы риска
- ХБП — хроническая болезнь почек
- ХПН — хроническая почечная недостаточность
- ХС — холестерин
- ХС ЛНП — холестерин липопротеидов низкой плотности
- ХСН — хроническая сердечная недостаточность
- ЦВБ — цереброваскулярные болезни
- ЭСП — эритропоэзстимулирующие препараты
- р-АБ — Р-адреноблокаторы
- FDA — Food drug Administration
- Hb — гемоглобин
- MCH — среднее содержание НЬ
- МСНС — среднее содержание НЬ в эритроцитах
- MCV— среднее количество эритроцитов
- NYHA — Нью-йоркская ассоциация сердца
- TSat — уровень насыщения
I. Введение
Почки — составная и значительная часть микроциркуляторной системы организма, важный орган метаболизма и гуморальной регуляции различных процессов. Естественным образом почки влияют на формирование сердечно-сосудистой патологии и страдают при различных сердечно-сосудистых заболеваниях (ССЗ).
Нарушения функции почек часто встречаются у пациентов с ССЗ: артериальной гипертензией (АГ), особенно в сочетании с сахарным диабетом (СД), сердечной недостаточностью (СН) и др. Вовлечение почек при многих заболеваниях, в т.ч. исходно не считающихся почечными, делает необходимой разработку единых подходов к ведению пациентов с выявленной хронической почечной недостаточностью (ХПН), особенно в плане раннего предупреждения и лечения ее осложнений: анемии, нарушений фосфорно-кальциевого обмена, существенно ухудшающих прогноз других заболеваний.
Снижение скорости клубочковой фильтрации (СКФ) рассматривается в качестве маркера неблагоприятного прогноза распространенных в популяции заболеваний, прежде всего ССЗ, что вполне соответствует утвердившейся концепции кардиоренальных взаимоотношений. В последние годы обосновано и введено наднозологическое понятие «хроническая болезнь почек».
Нарушения функции почек являются важным фактором риска (ФР) развития сердечно-сосудистых осложнений (ССО). Сердечнососудистая смертность в 10—30 раз выше у пациентов на гемодиализе, чем в общей популяции. Результаты эпидемиологических и популяционных исследований свидетельствуют о том, что даже самые ранние субклинические нарушения функции почек являются независимым ФР ССО и смерти, а также повторных осложнений у пациентов с ССЗ. Частота умеренного, потенциально обратимого или, по крайней мере, стабилизируемого снижения СКФ значительно превосходит частоту терминальной почечной недостаточности (ТПН).
Назначение медикаментозной терапии способно снизить риск развития ССО и почечных осложнений, замедлить прогрессирование нарушений функции почек. Сохранение субклинических нарушений функции почек на фоне лечения, даже при достижении контроля ФР, например артериального давления (АД), и регрессировании других органных поражений, может отрицательно сказываться на прогнозе пациента. Таким образом, оценка функционального состояния почек важна для выбора профилактических и терапевтических мероприятий.
Целями настоящих рекомендаций являются: определение наиболее обоснованных с точки зрения доказательной медицины и применимых в широкой клинической практике методов оценки функции почек для стратификации по риску и выбора медикаментозной терапии; гармонизация национальных рекомендаций с международными руководствами; стандартизация терминологии для характеристики функционального состояния почек.
II. Основные определения
С целью характеристики функционального состояния почек предлагается использовать следующие термины.
Хроническая болезнь почек (ХБП) отражает наличие повреждения почки и/или характеристику СКФ.
Критерии хронической болезни почек:
- — повреждение почки > 3 месяцев, со снижением СКФ
- — или СКФ < 60 мл/мин/1,73 м2 > 3 месяцев, с наличием повреждения почки или без него.
Повреждение почки — это структурные или функциональные отклонения со стороны почек. Первоначально они могут выявляться при нормальной СКФ, но со временем могут привести к ее снижению. Маркеры повреждения почки включают в себя отклонения от нормы показателей, характеризующих функцию почек: в результатах биохимического анализа крови — концентрация креатинина (Кр), калия сыворотки; анализа мочи — эритроцитурия, лейкоцитурия, микроальбуминурия (МАУ), протеинурия; визуализирующих исследований — изменения со стороны чашечно-лоханочной системы, кисты почек, камни и др. при ультразвуковом исследовании (УЗИ), внутривенной урографии, компьютерной томографии (КТ) и др. Все лица с повреждением почки независимо от уровня СКФ рассматриваются как имеющие хроническую болезнь почек.
Таким образом, к имеющим хроническую болезнь почек относятся:
- — все пациенты с СКФ < 60 мл/мин/1,73 м2 в течение > 3 месяцев, независимо от наличия повреждения почки;
- — все пациенты с повреждением почки, независимо от СКФ. Терминальная хроническая почечная недостаточность (ТХПН) — СКФ < 15 мл/мин/1,73 м2.
VII. Функция почек в особых ситуациях
1. Артериальная гипертония
Первичная АГ (гипертоническая болезнь). Несмотря на доступные сегодня возможности АГТ, среди причин стойкого ухудшения функции почек в общей популяции лидирующие позиции сохраняет первичная АГ. Снижение СКФ до < 60 мл/мин в течение -14 лет наблюдения регистрируется у 14,6 % пациентов с АГ. Гипертоническая нефропатия почти всегда формируется параллельно с вовлечением других органов-мишеней: уменьшение величины клиренса эндогенного Кр на одно стандартное отклонение сопряжено с повышением риска гипертрофии ЛЖ (ГЛЖ) и атеросклеротического поражения сонных артерий на 43 %.
Незначительное повышение уровня Кр сыворотки (115— 133 мкмоль/л (1,3—1,5 мг/дл) у мужчин, 107—124 мкмоль/л (1,2— 1,4 мг/дл) у женщин), СКФ < 60 мл/мин/1,73 м2 и/или МАУ относит пациента к категории высокого риска развития ССО. У больных АГ эти отклонения служат признаками субклинического поражения органов-мишеней (ПОМ). Уровень Кр сыворотки > 133 мкмоль/л (1,5 мг/дл) у мужчин, > 124 мкмоль/л (1,4 мг/дл) у женщин, снижение СКФ < 30 мл/мин/1,73 м2 и/или протеинурия (отношение Ал/Кр > 300 мг/г) свидетельствуют об очень высоком риске развития ССО.
Уже повышенное нормальное АД (130-139/85-89 мм рт.ст.) предрасполагает к развитию МАУ: вероятность ее у этой категории пациентов увеличивается в 2,13 раза по сравнению со строго нормотензивными. Увеличение среднего АД на 10 мм рт.ст. повышает риск возникновения МАУ в 1,41 раза, САД — в 1,27 раза, диастолического АД (ДАД) — в 1,29 раза. Именно повышение АД, особенно САД, является одной из наиболее значимых в популяции детерминант МАУ. У пациентов с АГ, не сочетающейся с инсулинорезистентностью (ИР) или СД-2, МАУ отражает гипертоническое поражение почек, конечным этапом которого является глобальный диффузный нефроангиосклероз. У больных АГ следует мониторировать динамику МАУ при назначении АГТ. МАУ необходимо оценить после достижения адекватного контроля АД.
АГ при стенозе почечных артерий. Атеросклеротическая реноваскулярная гипертензия (РВГ) — атеросклеротический стеноз почечных артерий — ишемическая болезнь почек (ИБП) также занимает заметное место в структуре причин необратимого ухудшения почечной функции, особенно у пожилых. Для больных атеросклеротической РВГ характерно сочетание сердечно-сосудистых ФР, в т.ч. высокая частота курения. «Почечные» неблагоприятные последствия курения не исчерпываются только атеросклеротическим поражением почечных артерий: у курильщиков наблюдают неблагоприятную перестройку внутрипочечной гемодинамики с генерализованным нарушением микроциркуляции (МЦ), активацию процессов фиброгенеза и тромбогенеза в структурах ткани почки. Именно поэтому курение является самостоятельным ФР ХБП.
Наличие стеноза почечных артерий следует подозревать в следующих ситуациях:
- — развитие АГ в возрасте < 30 лет или тяжелая АГ в возрасте > 55 лет (класс I; уровень доказательности В);
- — быстро прогрессирующая, резистентная или злокачественная АГ (класс I; уровень доказательности С);
- — вновь развившаяся азотемия или ухудшение функции почек после назначения ИАПФ или АРА II (класс I; уровень доказательности В);
- — необъяснимая атрофия почки или разница в размерах почек > 1,5 см (класс I; уровень доказательности В);
- — внезапный необъяснимый отек легких (класс I; уровень доказательности В);
- — необъяснимая ПН, включая случаи начала заместительной терапии (класс И; уровень доказательности В).
Наличие стеноза почечных артерий маловероятно в таких ситуациях:
- — мультисосудистая коронарная болезнь (класс lib; уровень доказательности В);
- — необъяснимая СН (класс lib; уровень доказательности С);
- — рефрактерная стенокардия (класс lib; уровень доказательности С).
Обследование при подозрении на стеноз почечной артерии. При АГ I—II ст., отсутствии клинических признаков поражения почечной артерии дополнительных исследований не требуется.
Неинвазивные тесты рекомендуются при ДАД > 120 мм рт.ст; АГ, рефрактерной к стандартной терапии; начале стабильной АГ II— III ст. в возрасте < 20 или > 50 лет; систолическом шуме над областью почечных артерий; ДАД > 105 мм рт.ст. у курильщика, пациента с окклюзирующим поражением артерий других систем: ИБС, цереброваскулярные болезни (ЦВБ), заболевания периферических артерий (ЗПА) или у пациента с необъяснимым стабильным повышением уровня Кр сыворотки; нормализации АД при назначении ИАПФ у пациента с АГ II—III ст., особенно у курильщиков или с недавним началом АГ.
Инвазивные методы исследования. Возможность выполнения артериографии следует рассмотреть: при ДАД > 120 мм рт.ст. с прогрессирующей ХПН; рефрактерной АГ у курильщика; у пациента с признаками окклюзирующего поражения артерий других систем; при прогрессирующей или злокачественной АГ (ретинопатия III или IV ст.); АГ с недавним повышением уровня Кр сыворотки, необъяснимым или транзиторным при назначении ИАПФ; АГ И— III ст. с выявлением асимметричных размеров почек.
Лечение AT при стенозе почечных артерий. Эффективными препаратами для лечения АГ, ассоциированной с односторонним стенозом почечных артерий, являются: ИАПФ (уровень доказательности А); АРА II (уровень доказательности В); АК (уровень доказательности А). (3-АБ также относят к эффективным препаратам для лечения АГ, ассоциированной со стенозом почечных артерий (уровень доказательности А). Хирургическое лечение — чрескожная реваскуляризация разумна у пациентов с фибромускулярной дисплазией, гемодинамически значимым стенозом почечных артерий и ускоренным развитием АГ, резистентной или злокачественной АГ, АГ и необъяснимым односторонним уменьшением размеров почки, а также при наличии АГ и непереносимости АГП (класс 1а, уровень доказательности В).
2. Метаболический синдром
В настоящее время не вызывает сомнения тот факт, что именно сердечно-сосудистые ФР являются ключевыми с точки зрения формирования предрасположенности к стойкому ухудшению функции почек. Скринингу на наличие умеренной ПН подлежат те же лица, у которых необходим прицельный поиск ССЗ, особенно страдающие МС, который увеличивает вероятность развития ХБП не менее чем в 2,6 раза. Изучение взаимосвязей ХБП с МС позволяет утверждать, что высокая распространенность снижения СКФ в общей популяции определяется главным образом нефропатиями метаболического генеза — диабетического, уратного, ассоциированного с ожирением, а также гипертоническим нефроангиосклерозом. Факторы, приводящие к их развитию, во многом связаны с особенностями образа жизни, их своевременное и, по возможности, полное устранение представляет собой один из основных подходов к глобальной профилактике ХПН. Ожирение, особенно абдоминальное, — самостоятельный ФР необратимого ухудшения функции почек: увеличение индекса массы тела (ИМТ) на 10 % обусловливает увеличение вероятности стойкого уменьшения СКФ в 1,27 раза.
3. Хроническая сердечная недостаточность
Распространенность нарушения функции почек при ХСН, по данным различных исследований, колеблется от 25 до 60 %. Нарушенная функция почек является важнейшим предиктором неблагоприятного прогноза у больных с ХСН, даже более значимым, чем тяжесть СН и фракция выброса (ФВ) ЛЖ. При СКФ < 60 мл/мин/1,73 м2 риск смертности увеличивается в 2,1 раза, при сниженной систолической функции ЛЖ риск смерти пациентов при наличии ПН возрастает в 3,8 раза, при неизмененной систолической функции — в 2,9 раза. При выраженных нарушениях сократимости миокарда ЛЖ снижение СКФ, как правило, совпадает с появлением другого неблагоприятного маркера — роста концентрации натрийуретических пептидов в плазме.
У больных с ХСН нередко наблюдают прогрессирующее нарастание сывороточного Кр после назначения ИАПФ и спиронолактона. Именно нарушение функции почек в наибольшей степени ограничивает применение этих классов препаратов у больных с ХСН, что всегда приводит к значительному снижению эффективности лечения последней, особенно с позиции улучшения долгосрочного прогноза. Следует подчеркнуть высокий риск дальнейшего ухудшения функции почек при ХСН, обусловленной назначением ИАПФ в больших дозах без должного контроля уровня Кр и калия сыворотки, передозировкой петлевых или тиазидных диуретиков, применением некоторых антибактериальных препаратов, рентген-контрастных агентов, а также нестероидных противовоспалительных средств, что делает необходимым мониторинг СКФ при ХСН.
При назначении спиронолактона необходим строгий контроль уровня калия: уровень калия и функция почек должны быть исследованы через 3 дня и 1 неделю после начала терапии и каждый месяц в течение 3 месяцев.
При анализе большого (п = 130 099) контингента пожилых больных острым инфарктом миокарда (ОИМ) было установлено, что умеренное снижение функции почек (уровень Кр сыворотки 1,5—2,4 мг/дл) приводит к увеличению риска смерти в течение первого года с момента развития ОИМ почти в 2—3 раза, а при ТХПН — в 15 раз. Результаты объединенного анализа регистров больных ОИМ с подъемом сегмента ST: TIMI-10B, TIMI-14 (Thrombolysis in Myocardial Infarction, Phase 10B, Phase 14) и InTIME-II (Intravenous nPA for Treatment of Infarcting Myocardium Early) свидетельствуют о том, что стойкое ухудшение функции почек обусловливает рост частоты сердечно-сосудистой смерти на 52 %. Нарастание концентрации сывороточного Кр на > 0,5 мг/дл в течение суток в период госпитализации, связанной с ОИМ, существенно увеличивает риск смерти в течение последующих 12 месяцев.
Стойкое снижение СКФ значительно ухудшает прогноз и при ОКС. По данным канадского регистра GRACE (Global Registry of Acute Coronary Events) — 11 774 больных ОИМ с подъемом сегмента ST, не-Q ОИМ и нестабильной стенокардией, СКФ в диапазоне 30— 60 мл/мин увеличивала риск смерти в 2,09 раза; при СКФ < 30 мл/мин вероятность неблагоприятного исхода возрастала почти в 4 раза. При ОКС без подъема сегмента ST (13 307 пациентов — участников исследования TIMI) сниженная СКФ способствовала увеличению смертности в течение первых 30 дней на 19 %, в течение первых 6 месяцев — на 16 %.
Снижение функции почек предрасполагает к неблагоприятным исходам процедур реваскуляризации миокарда. Интраоперационная смертность при аортокоронарном шунтировании (АКШ) у больных со стойким ухудшением функции почек возрастает более чем в 7 раз. Влияние СКФ на смертность больных, перенесших АКШ, также остается значимым и при длительном (> 15 лет) наблюдении.
Имеются данные о том, что функция почек может влиять на эффективность и безопасность антикоагулянтной терапии у больных с ОКС. По результатам крупного двойного слепого плацебоконтролируемого исследования OASIS-5 (Organisation to Assess Strategies for Ischaemic Syndromes-5) — 576 центров, 41 страна, 20 078 больных с ОКС без стойких подъемов сегмента ST; 13 % пациентов имели СКФ < 58 мл/мин/1,73 м2; частота крупных кровотечений была достоверно меньше в группе пациентов, принимающих фондапаринукс, чем в группе больных, принимающих эноксапарин, — 2,1 vs 4,1 % соответственно, относительный риск (ОР) 0,52 (95% доверительный интервал (ДИ) 0,44-0,61); различия отмечались во всех квартилях СКФ и были максимальными при наибольшей выраженности почечной дисфункции (СКФ < 58 мл/мин/1,73 м2).
При этом в данной подгруппе применение фондапаринукса ассоциировалось с меньшей частотой смерти/крупных кровотечений/ИМ/ рефрактерной стенокардии по сравнению с применением эноксапарина: 8,8 vs 12,5 % — OP 0,69 (95% ДИ 0,58-0,82) на 9-й день; 12,9 vs 17,6 % — OP 0,71 (95% ДИ 0,62-0,82) на 30-й день и 21,3 vs 24,7 % OP 0,83 (95% ДИ 0,74-0,93) через 180 дней. У пациентов с СКФ > 58 мл/мин/1,73 м2 различия были недостоверны. В качестве возможных причин различий обсуждаются фармакокинетические особенности препаратов: эноксапарин первично метаболизируется печенью до низкомолекулярных частиц (десульфация или деполимеризация), почечный клиренс активных или неактивных фрагментов составляет ~ 40 % исходной дозы препарата, фондапаринукс экскретируется почками без предварительного разрушения в печени.
VIII. Заключение
Высокая распространенность стойкого снижения СКФ и неблагоприятный общий прогноз, свойственный этой категории лиц, определяют необходимость раннего выявления и, по возможности, предупреждения хронической почечной недостаточности. Очевидна актуальность попыток популяционного подхода к профилактике прогрессирующего, необратимого ухудшения функции почек и связанных с ним осложнений, прежде всего ССО. Констатация снижения СКФ требует активного отношения к предрасполагающим факторам, которые во многом аналогичны факторам, известным при ССЗ. Добиться увеличения продолжительности активной жизни этой категории лиц возможно лишь при устранении нарушений метаболизма, курения, АГ, постоянном приеме лекарственных препаратов, при необходимости — патогенетическом лечении установленных хронических нефропатий.
IX. Приложения
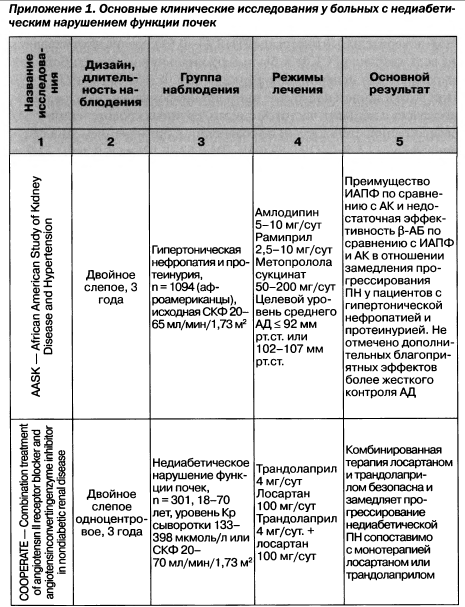
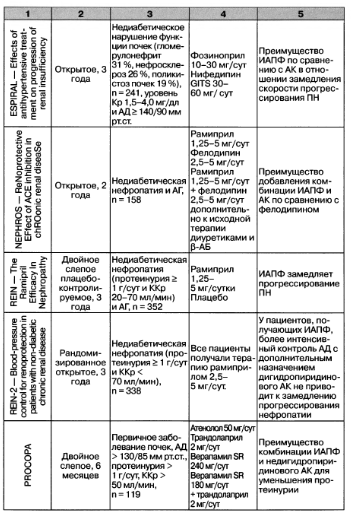
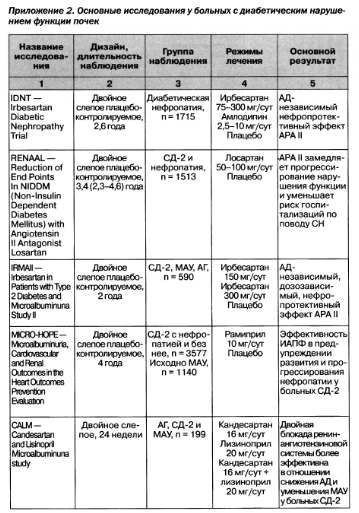
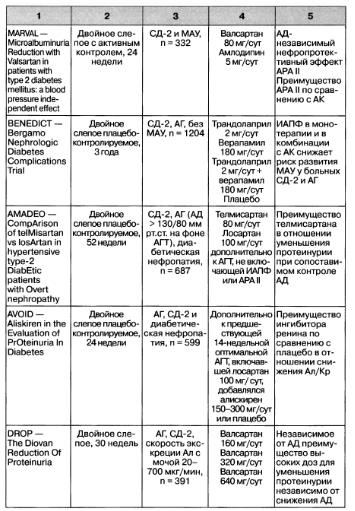
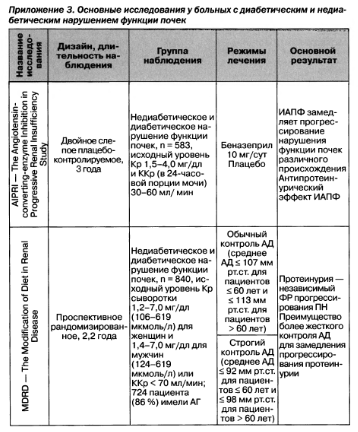
Приложение 4. Классы и уровни доказательности
Класс I. Условия, при которых, согласно данным исследований и/или общему мнению экспертов, выполнение процедур или лечения полезно и эффективно.
Класс II. Условия, при наличии которых данные исследований противоречивы и имеются различия во мнениях экспертов о полезности/эффективности процедуры или лечения.
Класс II а. Данные исследований и мнения экспертов склоняются в сторону полезности и эффективности выполнения процедур.
Класс II b. Полезность и эффективность процедуры или лечения не так хорошо установлены, согласно данным исследований или мнениям экспертов.
Класс III. Условия, при которых, согласно имеющимся данным, общему мнению экспертов, процедуры не полезны и не эффективны, а в отдельных случаях вредны.
Уровень доказательности А. Данные основаны на результатах многоцентровых рандомизированных клинических исследований.
Уровень доказательности В. Данные основаны на результатах единственного рандомизированного или нерандомизированных исследований.
Уровень доказательности С. Данные основаны на общем согласии экспертов.
