ВНЕМАТОЧНАЯ БЕРЕМЕННОСТЬ
Клинические лекции по акушерству (учебное пособие)
- Эпидемиология, терминология и классификация внематочной беременности
- Этиология внематочной беременности
- Патогенез внематочной беременности
- Диагностика внематочной беременности
Внематочная беременность. Эпидемиология, терминология и классификация
Частота внематочной беременности во всем мире имеет тенденцию к неуклонному росту. Согласно данным эпидемиологических исследований, в индустриально развитых странах частота внематочной беременности составляет в среднем 1,2-1,4% по отношению к общему числу беременностей и 0,8-2,4% — по отношению к родам. Особого внимания заслуживает факт значительного роста заболеваемости в двух возрастных группах: среди подростков и женщин от 30 до 39 лет. К разряду необъяснимых фактов можно отнести определенную сезонность внематочной беременности с небольшим спадом частоты весной и летом.
В настоящее время отмечено снижение летальности среди больных внематочной беременностью на 90%, которое связывают с усовершенствованием методов ее ранней диагностики, таких как трансвагинальное ультразвуковое сканирование, определение β-субъединицы хорионического гонадотропина в крови, а также лапароскопия.
Таким образом, в последние десятилетия XX столетия зарегистрировано достоверное увеличение частоты эктопической беременности во всех странах: согласно результатам мировой статистики, в настоящее время около 1,2-2% всех беременностей — внематочные. Данная закономерность обусловлена рядом объективных факторов, среди которых необходимо выделить следующие:
- а) неуклонный рост числа воспалительных заболеваний внутренних половых органов, в первую очередь специфической этиологии (подобная тенденция, в свою очередь, объясняется возрастанием ссуальной активности, наличием нескольких половых партнеров, увеличением числа абортов);
- б) широкое распространение оперативных методов и/или методов экстракорпорального оплодотворения в лечении трубного и трубноперитонеального форм бесплодия;
- в) увеличение числа женщин, применяющих внутриматочные средства контрацепции.
В разделе «Беременности с абортивным исходом» Международного классификатора болезней ВОЗ 10-го пересмотра зарегистрированы два термина, не исключающие друг друга, — «внематочная беременность» и «эктопическая беременность».
В современной классификации (МКБ-10), основанной на локализации плодного яйца, выделяют следующие формы эктопической беременности:
- О00.0 Абдоминальная (брюшная) беременность.
- О00.1 Трубная беременность:
- — Беременность в маточной трубе.
- — Разрыв маточной трубы вследствие беременности.
- — Трубный аборт.
- О00.2 Яичниковая беременность.
- О00.8 Другие формы внематочной беременности.
- — Шеечная.
- — В роге матки.
- — Интралигаментарная.
- — Стеночная.
- О00.9 Неуточненная.
Наиболее распространенной формой эктопической беременности является трубная беременность — 96,5-98,5%. Остальные, так называемые редкие формы внематочной беременности, распределяются следующим образом: яичниковая — 0,4-1,3%; брюшная — 0,1-1,0%; беременность в рудиментарном роге матки — 0,2-0,9%; шеечная — 0,1-0,4% и интралигаментарная — 0,1%.
К редким формам относится гетеротопическая беременность, при которой одновременно возникает маточная и внематочная имплантация эмбрионов (в том числе и брюшная), а также двусторонняя трубная беременность. Частота спонтанной гетеротопической беременности за последние десятилетия возросла с 1:30 000 до 1:4000, а в популяции женщин, забеременевших с помощью экстракорпорального оплодотворения, — до 1:100-1:1000.
Внематочная беременность. Этиология
Этиология внематочной беременности представляет один из наиболее спорных аспектов данной проблемы, поскольку причины, вызвавшие эктопическую нидацию плодного яйца до настоящего времени остаются неуточненными. Безусловно, основу механизма формирования внематочной беременности составляют различные патологические процессы, приводящие к нарушению транспорта плодного яйца по маточной трубе и/или изменяющие его свойства. Вместе с тем отсутствие фактов, обоснованных с методологических позиций и подтвержденных в экспериментальных и/или клинических условиях, существенным образом затрудняет установление истинной причины эктопической беременности. В настоящее время принято рассматривать факторы риска внематочной беременности, потенциально способствующие ее развитию.
На сегодняшний день известно более десятка факторов риска эктопической беременности, которые принято выделять по групповым признакам:
- Анатомические (связанные с нарушениями транспортной функции маточных труб):
- — воспаление маточных труб;
- — инактивация (стерилизация) маточных труб;
- — использование внутриматочной контрацепции;
- — операции на маточных трубах (в том числе предшествующее хирургическое лечение трубной беременности);
- — антенатальное воздействие диэтилстильбэстрола;
- Гормональные:
- — индукция овуляции;
- — экстракорпоральное оплодотворение;
- — задержка овуляции;
- — трансмиграция овоцита;
- Спорные:
- — эндометриоз;
- — врожденные аномалии матки;
- — девертикулез труб;
- — качество спермы;
- — аномалии уровня простагландинов в сперме;
- — хромосомные нарушения.
Ниже изложена клиническая концепция различных факторов риска развития внематочной беременности.
1. Воспалительные заболевания внутренних половых органов — занимают первое место в структуре этиопатогенеза эктопической беременности: 47-55% пациенток с внематочной беременностью в прошлом перенесли воспалительные заболевания матки и ее придатков. Ведущую роль в возникновении трубной беременности играет хронический сальпингит: установлено, что частота внематочной беременности среди женщин, перенесших острый сальпингит, в 6-7 раз выше таковой в общей популяции. Трансмиссивные инфекции (прежде всего хламидийный сальпингит) рассматриваются как фактор риска эктопической беременности. На фоне воспаления придатков матки формируются следующие процессы:
- анатомо-функциональные повреждения маточных труб вследствие нарушения их проходимости (органические изменения) или нарушения их сократительной функции (в результате повреждения нервно-мышечного аппарата трубы);
- нейроэндокринные нарушения (изменение физиологической среции РНК, гликогена и гликопротеидов, обеспечивающих нормальную жизнедеятельность яйцеклетки);
- нарушение стероидогенеза в яичниках (гормональный дисбаланс усугубляет функциональные нарушения маточных труб).
2. Внутриматочная контрацепция (ВМК), с помощью которой в настоящее время предохраняются от беременности более 70 млн. женщин во всем мире. Частота эктопической беременности на фоне применения ВМК составляет 3-4%, что почти в 20 раз выше, чем в популяции. Риск развития внематочной беременности возрастает пропорционально увеличению времени использования ВМК, что связывают c исчезновением цилиарных (реснитчатых) клеток эндосальпинкса после 3 лет использования ВМК.
3. Реконструктивно-пластические операции на маточных трубах. Частота внематочной беременности после реконструктивно-пластических операций на маточных трубах (лечение трубно-перитонеального бесплодия, хирургическая стерилизация, органосохраняющее лечение трубной беременности) определяется методом хирургического доступа (чревосечение, микрохирургия, лапароскопия) и типом оперативного вмешательства на маточной трубе (сальпинго-овариолизис, фимбриопластика, неосальпингостомия, сальпинготомия и т.д.).
Выбор типа хирургического вмешательства зависит от особенностей структурных изменений в маточных трубах (уровень окклюзии, состояние эндосальпинкса), а также степени спаечного процесса в малом тазу:
- сальпинго(оварио)лизис — показан при наличии перитубарных спаек и незначительных структурных и функциональных изменениях маточных труб; частота трубной беременности составляет 5,9-6,1%;
- фимбриопластика — проводится в случае формирования непроходимости в ампулярном отделе; частота трубной беременности достигает 12%;
- неосальпингостомия — используется в тех ситуациях, когда деструктивный процесс затрагивает все слои стенки маточной трубы, вплоть до формирования сактосальпинкса, — эктопическая беременность наступает у каждой четвертой пациентки (25-27%).
Ранее перенесенные консервативные операции по поводу трубной беременности повышают риск повторной эктопической имплантации до 8-16% как в оперированной, так и в контралатеральной трубе, а при проведении вмешательства на единственной трубе риск повторной внематочной беременности возрастает до 15-38%.
4. Индукторы овуляции (кломифен, гонадотропин менопаузы, хорионический гонадотропин, агонисты гонадолиберина) широко применяются для лечения различных форм эндокринного бесплодия, в том числе с использованием репродуктивных технологий (оплодотворение in vitro и перенос эмбрионов). На фоне приема индукторов овуляции частота внематочной беременности увеличивается до 4,1-10%, а при развитии синдрома гиперстимуляции яичников риск эктопической беременности возрастает в 3 раза. Основу механизма эктопической имплантации, по-видимому, составляют изменения физиологических факторов, ответственных за сократительную функцию маточных труб, возникающие под влиянием индукторов овуляции (среция гормонов, простагландинов, адренергические факторы). Стимуляторы овуляции повышают вероятность развития многоплодной беременности, в том числе и гетеротопической. В литературе описан уникальный случай имплантации шести эмбрионов в матке и одного в правой маточной трубе после индукции овуляции менопаузальным и хорионическим гонадотропинами.
5. Нарушение синтеза простагландинов. Как известно, простагландины принимают участие в регуляции транспортной функции маточных труб: пассаж яйцеклетки по трубе контролируется ПГ Е и ПГ F2a — в преовуляторной фазе ПГ Е1 и ПГ Е2 стимулируют констрикцию продольных волокон, в фоликулиновой и лютеиновой — вызывают расслабление циркулярного слоя; ПГ F20 — сокращают оба типа мышц. При нарушении синтеза простагландинов изменяется перистальтика маточных труб и возникает вероятность нидации плодного яйца в эндосальпинкс.
6. Гормональные контрацептивы. Частота внематочной беременности при применении мини-пили составляет 2 на 100 женщин/лет, что, по-видимому, обусловлено ингибирующим влиянием прогестагенов на слизистую оболочку матки и изменением сократительной активности маточных труб на фоне сохраненной овуляции (последняя сохраняется у 50% пациенток, принимающих мини-пили).
7. Повышенная биологическая активность плодного яйца. Как известно, при физиологической беременности уже на 8-9-е сут после оплодотворения трофобласт дифференцируется на два слоя: внутренний — цитотрофобласт, обращенный к полости бластоцисты, и наружный — синцитиотрофобласт, прилежащий к слизистой оболочке матки. Первичный трофобласт выделяет протеолитические, гликолитические и другие ферменты, вызывающие лизис эндометрия и способствующие тем самым инвазии бластоцисты в подлежащие ткани. При ускоренном развитии и дифференцировке трофобласта (до физиологического срока) возрастает вероятность эктопической имплантация бластоцисты до ее проникновения в полость матки.
8. Трансмиграция яйцеклетки и/или сперматозоидов. В литературе описаны несколько возможных вариантов трансмиграции яйцеклетки и/или сперматозоидов:
- наружная трансабдоминальная миграция яйцеклетки — предполагает переход яйцеклетки через брюшную полость в маточную трубу, противоположную от овулировавшего яичника [напри- мер, возникновение беременности в единственной маточной трубе при наличие у пациентки только контралатерального яичника; выявление желтого тела в противоположном трубной беременности яичнике (46% наблюдений)];
- трансабдоминальная миграция сперматозоидов — возможна при формировании маточно-перитонеальной фистулы или реканализации труб после добровольной хирургической стерилизации (ДХС);
- внутренняя миграция зиготы в маточную трубу из полости матки — возможна: во время искусственной имплантации эмбрионов вследствие повышения возбудимости матки; вследствие «забрасывания» незрелого плодного яйца (при запоздалой овуляции) из полости матки в маточную трубу во время наступающей в срок очередной менструации (рис. 40).
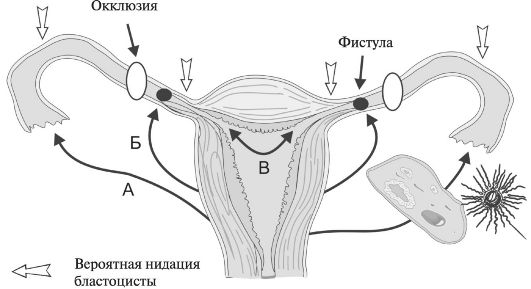
Рис. 40. Потенциальные варианты трансмиграции яйцеклетки и/или сперматозоидов: А — наружная трансабдоминальная миграция яйцеклетки; Б — трансабдоминальная миграция сперматозоидов; В — внутренняя миграция зиготы в маточную трубу из полости матки
Таким образом, внематочную беременность целесообразно рассматривать как полиэтиологическое заболевание, формирование которого нельзя объяснить какой-либо одной концепцией. Роль отдельных факторов в генезе эктопической имплантации продолжает оставаться спорной и/или неоднозначной, а в ряде наблюдений — неуточненной.
Внематочная беременность. Патогенез
Основу патогенеза эктопической беременности составляют нарушения физиологического транспорта оплодотворенной яйцеклетки, приводящие к ее имплантации вне полости матки. При трубной беременности (наиболее распространенной форме заболевания) внедрение бластоцисты в эндосальпинкс завершается формированием плодовместилища из оболочек маточной трубы: слизистая оболочка покрывает плодное яйцо со стороны просвета трубы, образуя внутреннюю капсулу плодовместилища; мышечная и серозная оболочки составляют его наружную капсулу. Процесс формирования плодовместилища полностью отражает ироничное высказывание Werth «яйцо роет себе в стенке трубы не только гнездо, но и могилу».
Неизбежный трагический финал — прерывание трубной беременности — обеспечивается главным образом двумя факторами:
- во-первых, неприспособленностью маточных труб к дальнейшему прогрессированию беременности, поскольку эндосальпинкс, в отличие от эндометрия, лишен трубчатых желез и дифференцировки на базальный и функциональный слои; кроме того, в эндосальпинксе слабо выражен подслизистый соединительнотканный слои (в отличие от эндометрия с его хорошо развитой и богатой кровеносными сосудами стромой) и практически отсутствует децидуальная трансформация (как известно, децидуальная оболочка ограничивает инвазию трофобласта в стенку матки при физиологической беременности благодаря среции антипротеолитического фермента); наконец, достаточно тонкая мышечная оболочка маточных труб неспособна выдержать воздействие прогрессирующего трофобласта;
- во-вторых, разрушительным действием эктопического трофобласта, пролиферативная активность которого значительно выше, чем при маточной беременности.
Прерывание трубной беременности происходит либо по типу трубного аборта, либо по типу разрыва трубы. Механизм патогенеза трубного аборта, описанный более 50 лет назад, заключается в следующем: рост плодного яйца приводит к растяжению просвета маточной трубы, локальному увеличению ее размеров и истончению и/или повреждению слизистой оболочки, покрывающей плодное яйцо со стороны просвета трубы (pseudo-decidua capsularis). В то же время прогрессирование беременности сопровождается достаточно быстрым разрушением кровеносных сосудов трубы ворсинами хориона, в результате которого между плодным яйцом и плодовместилищем формируются кровоизлияния и нарушается кровоснабжение зародыша. Из-за внутреннего разрыва плодовместилища и постепенной отслойки от стенки маточной трубы плодное яйцо погибает. Антиперистальтические сокращения миосальпинкса изгоняют плодное яйцо из просвета трубы в брюшную полость. Процесс прерывания беременности сопровождается кровотечением в просвет трубы, откуда кровь проникает в брюшную полость через брюшное отверстие. По аналогии с маточной беременностью выделяют:
- полный трубный аборт — плодное яйцо полностью отделяется от стенки маточной трубы и в дальнейшем целиком изгоняется в брюшную полость;
- неполный трубный аборт — связь между плодным яйцом и плодовместилищем или между плодным яйцом и фимбриями частично сохраняется.
Сравнительно редким исходом трубного аборта является развитие вторичной брюшной беременности при изгнании из маточной трубы жизнеспособного плодного яйца.
Разрыв маточной трубы происходит вследствие прорастания трофобластом, активно внедряющимся в стенку маточной трубы, всех трех ее оболочек — слизистой, мышечной, серозной; основным источником внутрибрюшного кровотечения в этой ситуации являются поврежденные сосуды трубы, однако кровь может выделяться также и через брюшное отверстие.
Процесс формирования плодовместилища, характер роста трофобласта, а также патогенетические механизмы прерывания трубной беременности в значительной степени определяются морфофункциональными особенностями того отдела маточной трубы, в котором произошла имплантация бластоцисты. Максимальная степень деструкции стенки маточной трубы, сопровождающейся разрушением ворсинами хориона слизистой, мышечной и серозной оболочек, наблюдается, как правило, в интерстициальном и истмическом отделах. По направлению к дистальному концу трубы степень инвазии трофобласта в мышечную оболочку убывает, ограничиваясь в ампулярном отделе пределами эндосальпинкса.
При истмической локализации плодного яйца перфорация стенки трубы возникает достаточно быстро — через 4-6 нед после оплодотворения (ускоренной инвазии трофобласта способствует наличие слабо выраженной собственной пластинки слизистой оболочки, а также плотное прилегание мышечной и серозной оболочек). Интерстициальная беременность может существовать в течение более продолжительного времени (до 10-16 нед) благодаря мощной мышечной оболочке и богатому кровоснабжению этого отдела. Вместе с тем особенности васкуляризации интерстициального отдела, значительно усиленной при беременности, являются причиной массивного кровотечения при его разрыве, представляющего смертельную опасность для пациентки.
В ампулярном отделе трубы глубина инвазивного роста трофобласта ограничивается пределами слизистой оболочки, поэтому плодное яйцо располагается преимущественно в просвете маточной трубы и постепенно растягивает его. По мере растяжения ампулярного отдела растущим трофобластом маточная труба увеличивается и приобретает веретенообразную форму. Разрыв стенки трубы в этом отделе нетипичен. Прерывание ампулярной трубной беременности происходит обычно через 4-8 нед из-за нарушения целостности внутренней капсулы плодовместилища, постепенного отслаивания плодного яйца от стенки трубы и кровотечения в ее просвет — беременность прерывается по типу трубного аборта.
Таким образом, прослеживается определенная взаимосвязь между топографией беременности в одном из отделов маточной трубы и патогенетическим вариантом ее прерывания: по мере удаления от ампулярного отдела возрастает частота прерывания беременности по типу разрыва трубы.
Внематочная беременность. Диагностика
Не вызывает сомнений необходимость детального клинического обследования больных при подозрении на эктопическую беременность. С клинических позиций диагноз «эктопическая беременность» можно трактовать как наиболее легкий, так и наиболее сложный. Данное положение подчеркивает выраженный полиморфизм клинической картины этого заболевания. В ряде наблюдений диагностика нарушенной внематочной беременности не сопряжена со значительными сложностями, так как ее клиника соответствует представлениям о «классическом» течении заболевания — наличие гемодинамических нарушений, характерной иррадиации болей (в прямую кишку, лопатку), выраженной болезненности при контралатеральных смещениях шейки матки, пастозности и выбухания заднего свода влагалища. Применение в подобной ситуации (при необходимости) рутинного кульдоцентеза позволяет достаточно ясно определить показания к хирургическому лечению (наличие в аспирате темной несворачивающейся крови).
У более чем 600 больных внематочной беременностью, обследованных нами, клинически диагноз заподозрен в 90,45% наблюдений, однако показания к терапии с определенной точностью сформулированы только после применения специальных методов исследования. Объяснением изложенному служит отсутствие четких критериев, позволивших бы уже на этапе клинического обследования установить диагноз (т.е. в большинстве наблюдений течение заболевания характеризовалось как «стертое»). Таким образом, несмотря на необходимость и важность детального изучения сведений клиникоанамнестического исследования, при «стертой» симптоматике эктопической беременности для уточнения диагноза и оценки развития эктопического плодного яйца данные клинического исследование следует дополнять результатами дополнительных методов диагностики.
Трансвагинальная эхография. Анализ многочисленных клинических наблюдений убеждает, что трансвагинальное ультразвуковое сканирование является первым и обязательным этапом в комплексе дополнительных диагностических мероприятий при подозрении на эктопическую беременность. Преимущества трансвагинальной эхографии трансабдоминальной заключаются в следующем:
- не требует специальной подготовки женщин (наполнение мочевого пузыря, очищение кишечника) и может сочетаться влагалищным исследованием (это, безусловно, важно в ургентной гинекологии);
- использование методики бимануального исследования значительно повышает информативность эхографии;
- высокая разрешающая способность трансвагинальных датчиков позволяет обнаружить маточную беременность меньшего срока (на 1 нед); выявить минимальное количество «свободной» жидкости в дугласовом пространстве и осуществить ее прицельную аспирацию («визуальный» кульдоцентез); идентифицировать патологическое расширение маточных труб, начиная с 8-10 мм.
Принимая во внимание крайне редкую частоту гетеротопической беременности, важное значение уделяют идентификации признаков маточной беременности: обнаружение плодного яйца или его элементов в полости матки позволяет с высокой вероятностью точности исключить эктопическую нидацию бластоцисты. Следует отметить, что с помощью высокочастотных трансвагинальных эхо-преобразователей прогрессирующую маточную беременность удается диагностировать уже с 1,5 нед после оплодотворения.
Патогномоничными ультразвуковыми критериями внематочной беременности (трубного аборта) следует считать:
- а) визуализацию образования с повышенной акустической плотностью и неоднородным уровнем звукопроводимости, расположенного в проекции придатков матки (изолировано от яичников);
- б) наличие «свободной» жидкости в полости малого таза, при этом акустическая структура ее характеризуется однородной дисперстностью (равномерно расположенная внутренняя взвесь);
- в) увеличение эхографических параметров матки при отсутствии органических изменений миометрия или маточной беременности;
- г) утолщение срединного маточного эха без признаков дифференциации децидуального эндометрия.
Ведущим среди перечисленных признаков является визуализация «подозрительных» образований в проекции придатков матки изолировано от яичников. Ультразвуковая картина маточных труб при трубном аборте отличается выраженным полиморфизмом — от округлой с ровными контурами до тубусовидной с «волнообразными» краями (рис. 41). Вместе с тем внутренняя структура «подозрительных» образований отличается неоднородностью с преобладанием фрагментов с повышенной звукопоглощаемостью. При оценке состояния маточных труб особое внимание следует уделять идентификации яичников в виде отдельных анатомических образований, так как кисты желтого тела с кровоизлиянием в полость кисты из-за идентичности ультразвуковой картины нередко ошибочно трактуются как трубный аборт. Следует отметить, что при гемоперитонеуме свыше 300-400 мл возможна идентификация не только маточных труб, но и связочного аппарата матки, а также неизмененных отделов труб.

Рис. 41. Трансвагинальная эхография. Нарушенная трубная беременность (трубный аборт). Маточная труба (прозрачные стрелки) отграничена от матки эхонегативной структурой — акустическое отражение крови
Вторым по значимости прогностическим признаком нарушенной внематочной беременности является визуализация «свободной» жидкости в углублениях малого таза — эхоструктуры с высоким уровнем звукопроводимости, изменяющей форму при перемещении половых органов в ходе трансвагинального ультразвукового исследования. Важным преимуществом трансвагинальной эхографии является возможность проведения «визуального» кульдоцентеза для изучения характера «свободной» жидкости. Последней, как известно, могут оказаться содержимое кист яичников при их разрыве, воспалительный экссудат, асцитическая жидкость при злокачественных новообразований яичников. Диагностическая ценность «визуального» кульдоцентеза достигает 100%.
Поскольку утолщение срединного маточного эха может отражать развитие гиперпластического процесса в эндометрии, прогностическое значение данный критерий приобретает только в сочетании с клиническими и/или другими ультразвуковыми признаками внематочной беременности.
Безусловно, наиболее достоверный акустический критерий внематочной беременности (ее «золотой стандарт») — обнаружение вне полости матки плодного яйца с живым эмбрионом, т.е. прогрессирующей эктопической беременности. Вместе с тем опыт собственных исследований и данные литературы убеждают, что ультразвуковая диагностика прогрессирующей внематочной беременности возможна лишь в 3-8% наблюдений.
Среди причин, обусловливающих сравнительно низкую частоту обнаружения прогрессирующей эктопической беременности необходимо выделить:
- позднее обращение пациенток (подавляющее большинство больных внематочной беременностью обращается в лечебные учреждения при появлении признаков нарушения целостности плодного яйца);
- сложность диагностики эктопической нидации трофобласта на ранних этапах его развития.
По данным некоторых литературных источников, диагностическая ценность трансвагинального ультразвукового сканирования варьирует в достаточно широких пределах — от сверхнизких (9,2%) до сверхвысоких (98%) показателей. Следует отметить, что, во-первых, подобные показатели не имеют реальной основы, а во-вторых, возможности трансвагинальной эхографии при подозрении на внематочную беременность необходимо рассматривать только в комплексе диагностических мероприятий, т.е. информация, полученная в ходе трансвагинального ультразвукового сканирования, позволяет дополнить детальное клиническое обследование и тем самым определить рациональную тактику ведения больных с подозрением на внематочную беременность.
Хорионический гонадотропин. В клинической практике определение уровня хорионического гонадотропина, который впервые выявляется в крови беременной женщины на 6-7-й день после зачатия, а в моче — на 8-й день, применяют для следующих целей:
- лабораторной диагностики ранних сроков беременности;
- дифференциации маточной и эктопической беременностей;
- исключения беременности у пациенток репродуктивного возраста с нарушениями менструальной функции или болевым синдромом, не связанными с беременностью.
Хорионический гонадотропин (ХГ) — специфический гормон беременности, который появляется в крови и моче только во время беременности и исчезает вскоре после родов. ХГ — основной гормональный инкрет первой половины беременности. Местом его образования являются клетки синцитиотрофобласта. Молекула ХГ имеет неоднородную гликопротеиновую структуру, относительную массу 38 000 и состоит из двух нековалентно связанных субъединиц (α- и β-субъединицы). α-Субъединица практически идентична для всех гликопротеидов (ХГ, лютропин, фоллитропин, тиреотропин); β-субъединица специфична для хорионического гонадотропина (однако напоминает β -частицу лютеинизирующего гормона). β-Субъединица состоит из двух полипептидных цепей, соединенных дисульфидными мостиками. В настоящее время большинство тестов на наличие беременности основаны на выявлении именно к β-ХГ. Целесообразность подобного подхода объясняется с изложенных ниже позиций:
- во-первых, практически исключаются ложноположительные результаты, обусловленные перекрестной реакцией с α-субъединицей ЛГ и других полипептидов;
- во-вторых, в моче беременных преобладает именно β-субъединица;
- в-третьих, в эктопическом трофобласте нарушается продукция β-, а не α-субъединицы (уровень свободной α-субъединицы при внематочной беременности выше, чем при физиологическом течении маточной беременности в сроки от 6 до 10 нед, в то время как продукция β-ХГ эктопическим трофобластом снижена по сравнению с маточной беременностью аналогичного срока, что обусловлено его морфофункциональной незрелостью). Биологические реакции на выявление беременности — качественный способ определения наличия (положительная реакция) либо отсутствия (отрицательная реакция) ХГ в моче женщины. Данные реакции достаточно специфичны: их информативность при физиологическом течении беременности достигает 85-100%. Вместе с тем биологические пробы обладают существенными недостатками:
- сравнительно большая продолжительность постановки реакции (48-96 ч);
- высокая себестоимость (для одного исследования требуется несколько лабораторных животных);
- отсутствие методики количественного определения гормона (выполнение биологической пробы предусматривает предварительное разведение мочи в соотношениях 1:10, 1:50, 1:100, 1:200 и т.д. — таким образом, биологическое тестирование позволяет получить лишь приблизительное представление о количестве гормона);
- низкая диагностическая ценность при эктопической имплантации бластоцисты (информативность биологических проб при нарушенной внематочной беременности не превышает 10-12%).
Изложенные выше недостатки биологических тестов послужили основанием для отказа от их применения.
Во второй половине ХХ в. появились иммунологические методики, основанные на реакции антиген-антитело, однако чувствительность иммунологических тестов мочи на беременность сравнительно невысока — от 500 до 2000 МЕ/л; их клиническая чувствительность (т.е. частота эктопических беременностей с положительным тестом) составляет 50%, а частота отрицательных или сомнительных результатов определяется перекрестными реакциями с ЛГ.
Большинство иммунологических мочевых тестов — качественные, т.е. они позволяют только установить факт наличия (или отсутствия) беременности в организме женщины. При подозрении на внематочную беременность большее значение приобретают количественные методы определения гормона.
В последующем был разработан иммуноферментный анализ — вид иммунохимического анализа, основанный на иммунологической реакции антиген-антитело, в котором в качестве метки антигена используют их конъюгаты с ферментами. Метод является полуколичественным и отличается достаточно высокой чувствительностью (25-50 МЕ/л), позволяющей в большинстве случаев трубной беременности обнаружить положительную реакцию (после задержки очередной менструации более чем на 1 нед). Относительная простота, доступность и высокая скорость реакции метода определяют целесообразность его использования в неотложной гинекологии. Прогностическая точность метода при положительных результатах — 100%, а при отрицательных — 99,6%.
Внедрение в клиническую практику методики определения β-ХГ с помощью радиоиммунологического анализа (РИА), объединяющего радиоизотопные и иммунологические пробы, по праву считается революционным шагом в ранней диагностике как маточной, так и эктопической беременностей. РИА используют для количественного определения интактного ХГ и свободной β-субъединицы ХГ. РИА основан на иммунологической реакции антиген-антитело, в которой гормон действует как антиген, вступая в реакцию со специфическим антителом; в один из компонентов вводят радиоактивную метку (интенсивность реакции антиген-антитело соответствует концентрации гормона в крови). Кроме того, в РИА заложен принцип действия масс, согласно которому, определяемое вещество конкурирует со своим меченным радиоактивным изотопом-аналогом (антигеном) за ограниченное число мест связывания антитела до достижения химического равновесия компонентов реакционной смеси. РИА является количественным, более точным, чувствительным и специфичным методом в сравнении с иммунологическими тестами: самые чувствительные иммунологические тесты способны улавливать гормон в количестве 1 МЕ/мл, а РИА — 1 мМЕ/мл. Согласно требованиям 2 Международного стандарта (Second Reference Standard, 1963), 1 нг гормона соответствует 5,8 мМЕ/мл, следовательно концентрация ХГ в сыворотке крови свыше 5 мМЕ/мл расценивается как положительная реакция и свидетельствует о беременности.
Чувствительность РИА при эктопической беременности (частота эктопических беременностей с положительным тестом) колеблется от 88 до 100%.
Сегодня большинство лабораторий для определения титра хорионического гонадотропина в сыворотке крови и моче использует иммуноферментный анализ («сэндвич»-вариант твердофазного иммуноферментного анализа). Для его реализации применяют два моноклональных антитела с различной эпитопной специфичностью к β-ХГ. Одно из них иммобилизовано на твердой фазе (внутренняя поверхность лунок), второе конъюгировано с пероксидазой хрена. В лунках при добавлении исследуемого образца и конъюгата анти-ХГпероксидаза во время инкубации одновременно происходит иммобилизация ХГ, содержащегося в исследуемом образце, и связывание с конъюгатом. При удалении содержимого из лунок и промывке происходит удаление избытка конъюгата анти-ХГ-пероксидаза, не связавшегося с иммобилизованным в ходе инкубации ХГ. Количество связавшегося конъюгата прямо пропорционально количеству ХГ в исследуемом образце.
Среди преимуществ иммунологического анализа (РИА, ИФА) выделяют:
- высокую специфичность и чувствительность метода;
- использование небольших объемов исходного материала (от 0,01 мл);
- отсутствие перекрестных реакций с гормонами, идентичными по структуре, и неспецифических реакций с другими белками;
- возможность определения не только гормона, но и его субъединиц;
- точное тестирование количества суточной среции гормона. Вместе с тем иммунологический анализа отличает и ряд недостатков:
- относительная длительность постановки теста;
- ограниченный срок годности некоторых компонентов (что требует подбора определенного количества материала для проведения серийного исследования);
- необходимость в специальном оборудовании.
Итак, при обследовании пациенток с подозрением на внематочную беременность необходимо учитывать следующие положения, касающиеся тестирования ХГ:
- определение уровня ХГ является вспомогательным методом диагностики, результаты которого должны оцениваться в соответствии с анамнезом, клинической симптоматикой, данными объективного исследования, а также особенностями ультразвуковой картины органов малого таза;
- не существует абсолютных значений уровня β-ХГ для эктопической беременности;
- при эктопической беременности (после 3 нед гестации) содержание β-ХГ ниже по сравнению с маточной беременностью аналогичного срока (в 94,8% наблюдений);
- при эктопической беременности концентрация гормона в большинстве наблюдений (88,46%) не превышает 1000 мМЕ/мл;
- снижение концентрации гормона наблюдается не только при эктопической, но и при неразвивающейся маточной беременности или самопроизвольном выкидыше;
- даже высокая разрешающая способность трансвагинальных датчиков в подавляющем большинстве наблюдений не может идентифицировать в полости матки плодное яйцо при уровне β-ХГ 1500-2000 мМЕ/мл.
- выбор метода определения ХГ (качественный или количественный) зависит от конкретной клинической ситуации:
- — для диагностики маточной беременности малых сроков, а также при дифференциации причин развития клинической картины «острого живота» приемлемы качественные методы, позволяющие в кратчайшие сроки установить (или исключить) наличие беременности;
- — при подозрении на внематочную беременность предпочтение отдают более информативным (количественным) методам;
- динамику роста (снижения) уровня ХГ целесообразно оценивать в сложных клинических ситуациях:
- — при дифференциации прогрессирующей трубной беременности и маточной беременности малого срока — при маточной беременности малых сроков содержание гормона удваивается каждые 1,98 дня — «тест удвоения»;
- — при дифференциации трубного аборта и угрожающего самопроизвольного аборта при маточной беременности малого срока — при внематочной беременности снижение гормона происходит длительно, достигая 7 дней;
- — после органосохраняющего лечения внематочной беременности — контроль над уровнем β-ХГ позволяет выявить персистенцию трофобласта;
- концентрация β-ХГ в сыворотке крови свыше 10 мМЕ/мл расценивается как положительная реакция, свидетельствующая о наличии беременности;
- любое нарушение менструального цикла (несвоевременное наступление менструации, межменструальные кровянистые выделения из половых путей) в сочетании с болевым синдромом или без такового являются показанием для определения содержания ХГ в крови.
Фактор ранней беременности (ФРБ) — специфическая для беременности иммуносупрессивная субстанция, появляющаяся в крови и моче уже через 24-48 ч после оплодотворения. ФРБ является первым лабораторным признаком наступившей беременности и наиболее ранним иммуносупрессорным агентом, предотвращающим отторжение бластоцисты. Предполагается, что ему принадлежит роль передачи иммуносупрессивного эффекта хорионическому гонадотропину и плацентарному лактогену. При эктопической беременности у 94% больных выявляется более низкий уровень ФРБ по сравнению с маточной беременностью.
Биопсия эндометрия. В настоящее время диагностическое выскабливание слизистой тела матки при подозрении на внематочную беременность применяется не так часто, как до «эры» лапароскопии и эхографии. Выскабливание слизистой тела матки обоснованно лишь в тех клинических ситуациях, когда диагноз «эктопическая беременность» дифференцируется с неполным самопроизвольным абортом и/или дисфункциональным маточным кровотечением.
При внематочной беременности эндометрий трансформируется в децидуальную оболочку, строение которой идентично decidua parietalis при маточной беременности (вне зоны имплантации бластоцисты), а ее сроки формирования совпадают с аналогичными при локализации плодного яйца в матке (к 3-4 нед беременности).
При трубном аборте, особенно при его длительном течении, функция желтого тела угасает постепенно по мере отслойки ворсин хориона, поддерживая продолжительное время определенный гормональный фон, благодаря которому эндометрий полностью не отторгается, а подвергается обратному развитию (инволюция). Этим объясняется выраженный полиморфизм гистологической структуры эндометрия при внематочной беременности. При внематочной беременности в эндометрии могут выявляться: структуры первой, второй и третьей стадий обратного развития эндометрия (децидуальная оболочка) после нарушенной беременности, появление клубков спиральных артерий, атипическая трансформация маточного эпителия в виде феномена Ариас-Стеллы и «светлых желез» Овербека. Вышеописанные признаки встречаются либо в сочетании друг с другом, либо в отдельности. Следует отметить, что указанные изменения в эндометрии не являются патогномоничными для внематочной беременности и могут наблюдаться при нарушенной маточной беременности, использовании гормональных препаратов, а феномен Ариас-Стеллы описан при применении стимуляторов овуляции, хорионэпителиоме, пузырном заносе, а также в очагах эндометриоза различной локализации. Структуры I-II стадии при нарушенной трубной беременности необходимо отличать от эндометрия замедленной и неполной фазы десквамации, а структуры III стадии — от нефункционирующего эндометрия.
При трубном аборте во всех стадиях обратного развития эндометрия наблюдаются атипические изменения эпителия в виде феномена Ариас-Стеллы (наибольшую диагностическую ценность данный феномен приобретает при сочетании с III стадией обратного развития). Феномен Ариас-Стеллы характеризуется появлением в эпителии желез эндометрия набухших клеток с необычайно крупными полиморфными гиперхромными ядрами, в 4-5 раз превышающими величину ядра нормальной эпителиальной клетки. Предполагается, что основу развития феномена Ариас-Стеллы составляет гиперсреция гонадотропных гормонов.
«Светлые железы» Овербека встречаются при III стадии обратного развития эндометрия после нарушенной внематочной или маточной беременности. Эпителиальные клетки единичных желез имеют светлую вакуолизированную «пенистую» цитоплазму и полиморфные крупные ядра.
Для адекватной интерпретации результатов гистологического исследования эндометрия при подозрении на внематочную беременность целесообразно использовать следующие подходы:
- К несомненным признакам маточной беременности относятся:
- — наличие в соскобе слизистой тела матки ворсин хориона и/ или децидуальной ткани с инвазией хориального эпителия;
- — отложение в децидуальной ткани и в стенках венозных сосудов фибриноида в виде очагов и тяжей (среди пациенток, принимавших стимуляторы овуляции, обнаружение перечисленных признаков не исключает вероятность гетеротопической беременности);
- Наиболее частыми морфологическими признаками внематочной беременности являются:
- — структуры I, II, III стадий обратного развития эндометрия (децидуальной оболочки) после нарушенной беременности;
- — клубки спиральных артерий;
- — феномен Ариас-Стеллы;
- — «светлые железы» Овербека;
- Феномен Ариас-Стеллы может наблюдаться на фоне приема гормональных контрацептивов, стимуляторов овуляции (кломифен цитрат), при хорионэпителиоме и пузырном заносе, а также в очагах эндометриоза различной локализации;
- При вялотекущем трубном аборте (так называемая старая внематочная беременность), сопровождающемся продолжительным кровотечением, ценность гистологического исследования резко снижается из-за отсутствия в соскобе децидуальной ткани;
- Полное отторжение децидуальной оболочки в виде «децидуального слепка» может быть ошибочно интерпретировано как самопроизвольный (маточный) аборт (вследствие неверной макроскопической оценки «слепка»); подобные «анамнестические данные» могут повлиять на результаты гистологического исследования.
Лапароскопия представляет наиболее информативный метод диагностики внематочной беременности, так как позволяет объективно (визуально) оценить состояние матки, яичников, маточных труб, объем кровопотери, локализацию эктопического плодного яйца. Лапароскопическая картина внематочной беременности отличается широкой вариабельностью и зависит от гестационного срока, течения беременности (прогрессирующая, нарушенная по типу трубного аборта или разрыва маточной трубы), величины кровопотери, локализации эктопического плодного яйца и выраженности спаечного процесса в малом тазу.
При прогрессирующей трубной беременности в одно из отделов маточной трубы определяется локальной утолщение округлой или овальной формы синюшно-розового цвета, величина которого варьирует в зависимости от гестационного срока. К косвенным признакам трубной беременности можно отнести расширение сосудистой сети широкой связки матки, брыжеек трубы и яичника на пораженной стороне.
При трубном аборте определяется утолщенная маточная труба, величина, форма и оттенок которой определяются областью нидации бластоцисты и сроком прервавшейся беременности. В большинстве случаев стенки маточной трубы на фоне бледно-розового цвета неизмененной брюшины отличаются резко выраженным синюшным оттенком, а из брюшного отверстия трубы изливается темная кровь, выполняющая (в зависимости от объема кровопотери) одно (прямокишечно-маточное) или несколько углублений малого таза. При «полном» трубном аборте на брюшине малого таза, вблизи «беременной» маточной трубы идентифицируется прервавшееся плодное яйцо — синюшное образование, напоминающее сгусток крови, однако имеющее более плотную консистенцию (вследствие пропитывания кровью элементов плодного яйца).
При интерстициальной беременности в проекции пораженного угла матки определяется патологическое утолщение сине-розового оттенка, при этом «беременная» маточная труба прослеживается на всем протяжении; ампула и воронка ее абсолютно интактны.
Безусловно, лапароскопия представляет наиболее надежный метод как диагностики, так и исключения эктопической беременности. В то же время лапароскопия — инвазивный метод диагностики и при ее проведении могут возникнуть серьезные осложнения, в том числе с летальным исходом (газовая эмболия, повреждение органов и сосудов брюшной полости). Несмотря на усовершенствования эндоскопической техники (создание «визуальных» троакаров и игл для создания пневмоперитонеума; инсуфляторов газа с автоматическим электронным контролем), позволяющие свести к минимуму риск развития осложнений, показания к диагностической лапароскопии должны быть строго обоснованы. При подозрении на внематочную беременность лапароскопия производится на завершающем этапе, когда результаты менее инвазивных исследований не позволяют установить окончательный диагноз.
Разработана система обследования пациенток при подозрении на внематочную беременность и ненарушенных гемодинамических показателях (при наличии выраженных нарушений последних тактика ведения больных не представляет повода для дискуссий). Необходимо уточнить, что под системой обследования мы подразумеваем последовательность проведения тех или иных мероприятий, по завершению которых в кратчайшие сроки решается поставленная задача, в данном случае — установление диагноза.
Первым и обязательным этапом комплексного обследования пациенток при подозрении на внематочную беременность является клинико-анамнестическое исследование.
На втором этапе проводится трансвагинальное ультразвуковое сканирование. Важность этого этапа не подлежит сомнению: во-первых, для проведения трансвагинальной эхографии не требуется специальной подготовки женщин, метод абсолютно неинвазивен, относительно прост и может быть использован непосредственно во время или после гинекологического осмотра; во-вторых, высокая разрешающая способность трансвагинальных эхо-преобразователей позволяет детально изучить акустическое отражение от матки, ее придатков, углублений малого таза, обеспечить визуальный контроль кульдоцентеза и тем самым в большинстве наблюдений установить правильный диагноз на самых ранних этапах обследования больных данного контингента.
Второй этап (клиническое исследование + трансвагинальная эхография) является завершающим при обследовании больных с подозрением на внематочную беременность в следующих ситуациях:
- обнаружение в полости матки плодного яйца (прогрессирующая маточная беременность);
- прогрессирующая эктопическая беременность (регистрация плодного яйца и признаков жизнеспособности эмбриона вне полости матки);
- нарушенная маточная беременность: выделено два типа эхограмм:
- — «пустое» плодное яйцо с деформированными контурами;
- — в полости матки визуализируются структуры неправильной формы, с пониженной эхоплотностью и различным волновым сопротивлением, отражающие скопление сгустков крови и/ или элементов хориона;
- внутреннее кровотечение (наличие «свободной» жидкости в углублениях малого таза; получение во время «визуального» кульдоцентеза темной жидкой крови);
- перитубарная гематома — образование неправильной формы, с неоднородной внутренней структурой и пониженным уровнем звукопроводимости, расположенное сбоку от матки и/или выполняющее углубления малого таза.
Третий этап обследования при подозрении на эктопическую беременность зависит от результатов предшествующих исследований:
- в тех случаях, когда данные клинического и ультразвукового исследований свидетельствуют в пользу нарушенной маточной беременности или патологической трансформации слизистой тела матки проводят гистероскопию с диагностическим выскабливанием эндометрия и последующим морфологическим изучением его соскоба;
- при выявлении косвенных признаков эктопической беременности (идентификация «подозрительных» структур, расположенных в проекции придатков матки) и/или отсутствии патологических изменений со стороны матки и ее придатков осуществляют тестирование β-субъединицы хорионического гонадотропина в плазме крови.
На четвертом, заключительном, этапе проводят диагностическую лапароскопию. Показаниями для нее служат:
- результаты гистологического анализа соскоба эндометрия, согласно которому преобразования в слизистой тела матки могут быть обусловлены эктопической нидацией плодного яйца: структуры I, II, III стадий обратного развития эндометрия (децидуальной оболочки) после нарушенной беременности; «светлые железы» Овербека; феномен Ариас-Стеллы; клубки спиральных артерий;
- увеличение титра β-ХГ в сыворотке крови свыше 10 мМЕ/мл при отсутствии акустических признаков маточной беременности.
Необходимо уточнить, что после третьего этапа обследования при определенных условиях, а именно титре β-ХГ свыше 2000 мМЕ/мл и отсутствии по данным трансвагинального ультразвукового сканирования признаков эктопической беременности, целесообразным является проведение не лапароскопии, а гистероскопии с диагностическим выскабливанием эндометрия, поскольку достаточно высокие показатели тестирования более характерны для маточной беременности.
Среди современных методов лечения трубной беременности выделяют эндохирургический и медикаментозный, однако медикаментозная терапия целесообразна только при прогрессировании трубной беременности, т.е. менее чем в 3-8% всех случаев внематочной беременности. В связи с этим эндохирургия представляет преимущественный метод лечения трубной беременности. Более подробно аспекты лечения внематочной беременности представлены в лекции «Малоинвазивная хирургия в гинекологии».
