Рентгенологические синдромы при заболеваниях органов пищеварительного тракта.
Рентгенологические и УЗ синдромы при заболеваниях пищевода, желудка и кишечника.
Глава 7. Радиология пищеварительной системы
Выделяют следующие рентгенологичекие синдромы при заболеваниях органов пищеварительного тракта:
- а) синдром дислокации,
- б) синдром расширения просвета органа (локальное и диффузное),
- в) синдром сужения просвета органа (локальное и диффузное),
- г) синдром изменённого рельефа слизистой,
- д) синдром дисфункции органа.
Синдром дислокации. О дислокации органа говорят в том случае, когда имеет место нарушение его положения, что связано или с врожденной дисплазией или с патологией соседних органов. Определение положения органа следует проводить скелетотопически, учитывая топографию рядом лежащих органов.
Дислокация пищевода. Смещения пищевода в шейном отделе обычно обусловлены зобом, лимфоаденопатией, реже – опухолями гортани. В верхнегрудном отделе дислокация пищевода может быть обусловлена аневризмами и дистопиями аорты, аберрантной правой подключичной артерией (a. luisoria), новообразованиями заднего средостения (бронхогенные кисты, нейробластомы), поражениями лимфоузлов (метастазы, лимфогранулематоз, лимфосаркома). В средней трети пищевод смещается обычно увеличенным сердцем или его отделами (левое предсердие), аневризмами грудной аорты. В нижней трети самыми частыми причинами смещения пищевода являются аксиальные грыжи пищеводного отверстия диафрагмы и энтерогенные кисты.
Дислокации желудка. Смещение желудка влево в верхнем отделе характерно для увеличения левой доли печени, а смещение влево выходного отдела желудка нередко вместе с луковицей ДПК может быть при увеличении жёлчного пузыря и правой доли печени, при портальной интерпозицией толстой кишки, при новообразованиях головки поджелудочной железы. Смещения желудка вправо могут быть обусловлены спленомегалией, опухолями и кистами тела и хвостового отдела поджелудочной железы. Особняком стоит так называемый каскадный желудок, когда свод желудка смещается назад и перегибается вниз. Это может быть опять же патология поджелудочной железы или ретрогастральная интерпозиция толстой кишки. Но необходимо помнить, что причиной каскадного желудка может быть и патология самого желудка: рубцовые изменения и инфильтративный рак задней стенки желудка. Дислокация желудка вверх характерна для липоматоза брюшной полости, при посттравматических диафрагмальных грыжах, при врожденных дефектах или отсутствии диафрагмы, при ретростернальных и аксиальных грыжах диафрагмы.
Дислокации двенадцатиперстной кишки (ДПК) могут быть вызваны как аномалиями ее расположения – обратное расположение, duodenum mobile, так и приоберетёнными заболеваниями -опухоли и кисты поджелудочной железы, жёлчного пузыря, забрюшинного пространства.
Дислокации кишечника наблюдаются при мальротации кишечника (аномалия развития), когда петли тонкой кишки расположены преимущественно в правой половине живота, а петли толстой – в левой, при инетрпозициях толстой кишки – ретропеченочная, портальная, ретрогастральная, при механической непроходимости, при крупных новообразованиях брюшной полости и забрюшинного пространства.

Синдром расширения просвета органа. Выделяют локальное и диффузное расширение просвета органа.
Диффузное расширение пищевода наблюдается при ахалазии пищевода (но при этом расширение сочетается с локальным сужением в кардиальном отделе), атонии, склеродермии. Причинами диффузного расширения желудка чаще всего являются стенозы привратника – врожденный, рубцовый (при язвах луковицы ДПК и выходного отдела желудка), при опухолях выходного отдела желудка. При стенозе привратника бариевая взвесь скапливается в растянутом антральном отделе, образуя горизонтальный уровень, что обозначается симптомом «чаши с молоком». В ДПК к диффузному расширению обычно приводит дуоденостаз, который тоже может иметь как врожденный генез (агангионоз ДПК, артерио-мезентериальная непроходимость), так и приобренный характер – стенозы дистального отдела ДПК различно генеза. В тонкой кишке диффузное расширение наблюдается при синдроме мальабсорбции, в толстой – при болезни Гиршспрунга (сегментарный аганглиоз, чаще всего в сигморектальном переходе), при долихо- и мегаколон, при непроходимости кишечника.
Локальное расширение чаще связано с наличием дивертикулов (пульсионных, тракционных, смешанных), которые могут быть как врожденными (дивертикул Ценкера, Меккеля), так и приобретенными, реже с энетрогенными кистами, сообщающимися с просветом пищевода. Пульсионные дивертикулы с аномических позиций являются ложными, так как в этом случае имеет место выпячивание только слизистой через дефект мышечной оболочки, которые может быть врожденным – дивертикул Ценкера на задней стенке глоточно-пищеводного соустья, и приобретенным – обычно после травматических повреждений пищевода (инородные тела). Он имеет округлую или овальную форму, иногда узкую ножку. Тракционные дивертикулы являются истинными, так как этом случае имеет мест выпячивание всех стенок пищевода спайками вокруг пищевода (фибротизация лимфоаденопатии, организация парамедиастинальных и свободных экссудативных плевритов). Тракционные дивертикулы имеют треугольную, нередко остроконечную форму. Со временем они увеличиваются, приобретают округлую форму, и тогда говорят уже о смешанном дивертикуле.
К этому же синдрому относится и симптом «ниши» — локальное расширение просвета органа при язвенных поражениях слизистой, первично-язвенных раках, аберрантных дольках поджелудочной железы. Но если при дивертикулах имеется истинное локальное расширение просвета органа, то при язвах это чисто рентгенологический феномен – затекание контраста в язвенный дефект слизистой, которая определяет контур полого органа при рентгенологическом исследовании. А так как наружный контур полого органа, образованный серозной оболочкой мы не видим, то при рентгенологическом исследовании и создается впечатление о локальном расширении просвета органа. «Ниша» может иметь двоякую картину: «ниша контура» и «ниша рельефа», что определяется локализацией изъязвления или проекцией исследования. Ниша контура образуется при расположении язвенного дефекта строго на боковой стенке, и при исследовании в прямой проекции она имеет форму острого треугольника, то есть визуализируется и поперечник ниши, и её глубина. «Ниша рельефа» образуется при расположении изъязвления на передней или задней стенке, и при исследовании тоже в прямой проекции мы видим пятно бария округлой или какой-то другой формы, то есть мы видим только поперечник ниши. Соответственно «ниша контура» трансформируется в «нишу-рельефа», а «ниша рельефа» в «нишу контура» при смене прямой проекции на боковую или боковой – на прямую.
В кишечнике наиболее частой причиной локальных расширений отрезков кишечника является механическая непроходимость. Выше места обструкции петли кишечника растягиваются содержимым – газами и жидкостью, что даёт картину чаш Клойбера – воздушные полусферы с горизонтальным нижним контуром.

Синдром сужения просвета органа. Здесь тоже выделяют диффузное и локальное сужение.
Диффузные сужения пищевода характерны для постожговых стенозов, для эндофитных раков, для склерозирующих медиастинитов. В желудке наиболее частыми причинами являются эндофитные раки, реже перигастриты, постожоговые деформации, состояния после резекции. В кишечнике диффузные сужения наблюдаются при неспецифическом язвенном колите (НЯК), туберкулезе мезентериальных лимфоузлов (при этом имеет место быть симптом Штирлина – просвет кишки в виде длинного тонкого шнура),
Локальное сужение характерно для атрезий пищевода и внутрипищеводных мембран, для экзофитного рака, что обусловлено выступанием опуоли в просвет полого органа. Барий обтекает опухоль, что приводит к появлению симптома дефекта заполнения, а на уровне дефекта и появляется локальное сужение. Такая картина характерна для экзофитных раков пищевода и желудка (полипоидный, солидный, грибовидный, блюдцеобразный). В кишечнике локальное сужение может быть атрезий отрезков кишечника, атрезией ануса, экзофитной и эндофитной формами рака. Кроме того, локальное сужение характерно для рубцовых деформаций органа (постожоговое состояние, симптом указательного перста в желудке или луковице ДПК при рубцовом втяжении стенки возле язвы), при деформации желудка по типу песочных часов, в ДПК при кольцевидной поджелудочной железе, в кишечнике при НЯК и гранулематозном энтероколите (болезни Крона).

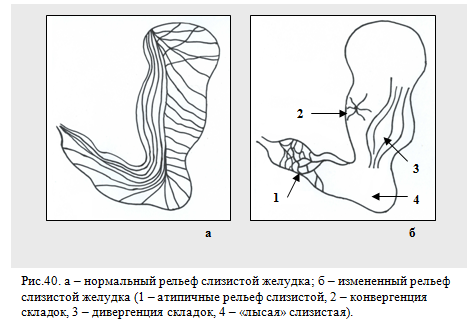
Синдром изменённого рельефа слизистой оболочки. Если первые три синдрома выявляются при тугом наполнении органа, выделение этого синдрома возможно только в фазу малого наполнения органа. Выделяют следующие разновидности изменения рельефа слизистой.
Атипичный рельеф слизистой – неправильное расположение складок в органе или на каком-то его участке, разнокалиберность складок, нечёткость их контуров. Наблюдается при острых и хронических воспалениях слизистой (эзофагит, гастрит, дуоденит, энтерит, колит), при варикозном расширении вен пищевода, в начальных стадиях раковых поражений.
Конвергенция складок – схождение их к одному месту. Характерно для язвы в фазе рубцевания, для хронической язвы, может наблюдаться и в начальной фазе раковой инфильтрации слизистой.
Дивергенция складок – расхождение складок или огибание ими какого-либо препятствия. Характерно для доброкачественных опухолей пищеварительного тракта (полипы, лейомиомы).
Обрыв или отсутствие(«лысая» слизистая) складок. Наблюдается обычно при злокачественных новообразованиях.
Синдром дисфункции полого органа. Наблюдается при спазмах пищевода (напр. globus istericus), функциональных дивертикулах пищевода (штопорообразный пищевод), гипермобильной дискенезии тонкой кишки, атоническом колите.
5. УЗ синдромы при заболеваниях органов пищеварительной системы.
Данные, получаемые при УЗИ, складываются из двух групп признаков:
- а) выявляемые (измеряемые, оцениваемые) стандартные параметры органов – расположение, форма, размеры, структура и акустические параметры (эхогенность), даваемые как в абсолютных величинах, так и в сравнении с параметрами нормы;
- б) патологические образования – характеристика (объемное, солидное, жидкостное образование и т.п.), локализация, форма, контур, структура и эхогенность.
В протоколе УЗИ должны быть отражены обе группы признаков, при этом показатели первой группы (стандартные параметры органов) должны быть указаны обязательно.
Результат УЗИ, с которым имеет дело практический врач – протокол, состоящий из описательной части и резюмирующей части.
При этом в резюмирующей части формулируется не диагноз, а обобщаются в единую «картину» те признаки, которые были выявлены. Фактически в резюмирующей части приводится ряд сонографических синдромов, нередко общих для различных нозологий.
Синдром наличия свободной жидкости в брюшной полости.
Жидкость в незначительном количестве лоцируется в виде анэхогенных линз и прослоек, располагающихся в типичных местах (под печенью, в малой сальниковой сумке, малом тазу и т.п.). При наличии значительных количеств жидкости (более 500 мл) лоцируется свободная жидкость в виде анэхогенной среды, в которой флотируют петли кишечника, сальник и другие органы.
Ограниченные скопления жидкости, как правило, являются результатом воспалительно-деструктивного процесса (подпеченочное пространство и околопузырное пространство при остром холецистите, малая сальниковая сумка при остром панкреатите, малый таз при гинекологической патологии). При выявлении значительного количество жидкости говорят об асците и требуется исключить синдром портальной гипертензии (см. ниже). При отсутствии портальной гипертензии вероятен карциноматоз брюшной полости, в связи с чем необходимо попытаться выявить признаки опухолевого поражения органов брюшной полости, или сердечная недостаточность II-III ст.
Синдром портальной гипертензии характеризуется наличием асцита и спленомегалией, дилатацией воротной вены и её ветвей, наличием венозных коллатералей по ходу печеночно-дуоденальной связки и в стенке желчного пузыря в виде грозди винограда. В ряде случаев происходит реканализация пупочной вены, визуализирующейся в виде протяженной сосудистой структуры, диаметром до 1,5 см. Портальная гипертензия может и признаком диффузно-очагового или очагового поражения печени (см. ниже). Характерным признаком, указывающим на портальную гипертензию является резкое равномерное утолщение и отчетливая слоистость стенки желчного пузыря при одновременном сужении его просвета (отчего он может слегка напоминать матку (!).
Синдром наличия свободного газа в брюшной полости проявляется в появлении резко гиперэхогенной полосы, ограниченной внутренним контуром передней брюшной стенки, с выраженными реверберациями, глубже которой визуализация каких-либо структур невозможна.
Синдром диффузного поражения печени («большая белая печень»). Эхографически характеризуется увеличением всех размеров печени с ровным закруглением. Увеличивается зернистость структуры, вплоть до диффузно-неоднородной, эхогенность органа равномерно возрастает, а звукопроведение ухудшается. В большинстве случаев несколько обедняется сосудистый рисунок за счет сдавления печеночных вен, однако в целом венозный и лимфатический отток не страдает, признаков отека стенки желчного пузыря нет. Признаки портальной гипертензии отсутствуют. Характерен для жировой дистрофии печени, однако встречается при всех состояниях, связанных с развитием воспалительных и дистрофических изменений печени.
Синдром диффузно-очагового поражения печени. Эхографически характеризуется изменением размеров и, в ряде случаев, деформацией органа. Контур чаще ровный, однако возможна некоторая его «волнистость». В целом эхогенность повышена, но структура неоднородная за счет наличия зон различной эхогенности и увеличения эхогенности перипортальных зон. Сосудистый рисунок перестроен, при появлении портальной гипертензии удается проследить мелкие ветви портальных вен. Звукопроведение ухудшается. Характерен для хронических гепатитов и циррозов (в последнем случае сочетается с синдромами портальной гипертензии и холестаза).
Синдром объёмного образования печени наблюдается при выявлении в паренхиме печени объемного образования, по структуре и эхогенности отличающееся от окружающей паренхимы. Такие образования могут быть как одиночными, так и множественными.
При наличии четкого контура, однородной структуры, высокой эхогенности и наличия эффекта дорсального псевдоусиления более вероятен доброкачественный характер поражения (например, гемангиома). При наличии значительного размера с неровным и нечётким контуром, гипоэхогенного «гало» или венчика, неоднородной структуры и высокого звукопоглощения более вероятен злокачественный процесс. Мультилокулярный характер поражения свойственен метастатическому процессу, который, как правило, сопровождается выявлением синдрома свободной жидкости, портальной гипертензии и холестаза смешанного характера.
Синдром объёмного образования в ряде случаев наблюдается и при травматическом поражении печени вследствие формирования внутрипеченочный гематомы, что нередко сопровождается кровотечением в брюшную полость.
Синдром холестаза. Визуализируются расширенные внутрипеченочные протоки, образуя характерные «двустволки» с сопутствующими венозными сосудами. При этом отмечается увеличение диаметра долевых и общего печеноного протоков и холедоха в зависимости от уровня обтурации (дилатация выше уровня обтурации). Наиболее часто выявляется дистальный блок холедоха, сопровождающийся появлением синдрома Курвуазье – увеличенного напряженного желчного пузыря. При проксимальных блоках (на уровне ворот) желчный пузырь спавшийся.
Дистальный блок холедоха вызывается холедохолитиазом либо опухолью головки поджелудочной железы (выявляется ее увеличение). Проксимальные блоки, как правило ,являются результатом опухолевого поражения ворот печени либо стриктуры общего печеночного протока.
При длительно существующей обструкции появляются признаки диффузного поражения печени, обусловленные развитием обструктивного холангита.
Синдром воспалительно-деструктивных изменений стенки желчного пузыря.
Желчный пузырь напряжен, увеличен в размерах (особенно поперечник), в его просвете визуализируются конкременты, при этом часто удается выявить конкремент, вклиненный в область шейки пузыря. Конкременты визуализируется в виде четко очерченной гиперэхоструктуры с эффектом акустической тени. Конкременты необходимо дифференцировать с полипами желчного пузыря – фиксированными к стенке пузыря по его внутреннему контуру высокоэхогенными образованиями, не имеющими акустической тени и не изменяющими свою локализацию на стенке пузыря при полипозиционном исследовании.
Деструктивные изменения проявляется неравномерным увеличением толщины стенки желчного пузыря и появлением ее слоистости. В просвете пузыря появляется эхогенная взвесь, при углублении воспалительно-деструктивных изменений – аморфные эхогенные массы – детрит, либо уровень эхогенной взвеси. При генерализация воспалительно-деструктивного процесса в паравезикулярной паренхиме печени появляются анэхогенные очаги, а в околопузырном пространстве – скоплений свободной жидкости.
Синдром билиодигестивного соустья. Чаще всего билиодигестивные свищи являются результатом наложения соотвествующих анастомозов. Реже такие свищи формируются спонтанно, как результат деструктивных изменений стенки желчного пузыря. Для этого синдрома характерна пневмобилия, эхографически проявляющаяся появлением на фоне паренхимы печени гиперэхогенных точек с феноменом «хвоста кометы», соответствующих пузырькам газа в желчных протоках. Газ в виде гиперэхогенной полосы может выявляться в просвете крупных желчных протоков. При наличии холецистодигестивных свищей желчный пузырь спавшийся, а в его просвете имеется неоднородное содержимое и гиперэхогенные скопления газа.
Синдром диффузного поражения поджелудочной железы эхографически характеризуется наличием диффузно-неоднородной грубозернистой структуры, повышенной эхогенностью. Контуры железы четкие, могут быть неровными, размеры обычные или несколько увеличены.
Данная эхографическая картина характерна для банального хронического панкреатита, стеатоза поджелудочной железы (в т.ч. при сахарном диабете 2-го типа), а также может выявляться при реактивных воспалительных изменениях железы.
Синдром диффузно-очагового поражения поджелудочной железы. При этом синдроме эхографически железа может быть деформирована за счет локального объема отдельных отделов железы (чаще в области головки), контур её становится неровный, но чёткость сохраняется, структура диффузно-неоднородная, «пестрая» за счет наличия разнокалиберных очагов различной эхогенности, в целом эхогенность железы повышена. Отчетливо выявляются признаки поражения стромальных структур, в т.ч. — дилатирован Вирсунгов проток; нередко выявляются кистозные (жидкостные) образования и кальцинаты в виде гиперэхоструктур с акустической тенью, локализующихся в паренхиме, а также конкременты, локализующиеся на фоне протоковых или кистозных структур.
Данная картина соответствует различным формам хронического панкреатита – псевдотуморозному, индуративному, калькулезному, а также исходу панкреонекроза.
Вариантом очагового поражения железы является синдром острого воспалительно-деструктивного поражения поджелудочной железы. В этом случае железа увеличена в размерах (реже увеличена только головка или хвост), контур её нечеткий, структура неоднородная, формируются очаги различной эхогенности, соответствующие зонам деструкции, Вирсунгов проток зачастую расширен. В ряде случаев железа становиться неразличима на фоне инфильтрированной парапанкреатической клетчатки или из-за пневматоза толстой кишки и большого количества содержимого в желудке (гастростаз). Возможно наличие зон ограниченных скоплений жидкости в брюшной полости (в малой сальниковой сумке, по правому фланку, в малом тазу), и (или) в плевральной полости. Отрицательная динамика выявленных признаков указывает на развитие панкреонекроза.
Синдром объемного образования поджелудочной железы. Эхографически характеризуется появлением участка локального увеличения объема железы, чаще в области головки, с грубозернистой неоднородной структурой пониженной эхогенности. Нередко отмечается расширение Вирсунгова протока. Может сопровождаться признаками механического холестаза и наличия свободной жидкости в брюшной полости.
В подавляющем большинстве случаев этот синдром указывает на наличие злокачественной опухоли.
Синдром панкреатогенного жидкостного образования. В данном случае в проекции поджелудочной железы лоцируется четко очерченное, различной формы анэхогенное образование – киста. В просвете кисты лоцируются гиперэхогенные массы. По мере «старения» кисты она приобретает практически шарообразную или овоидную форму, размер может достигать гиганстких размеров (до 3,0- 4,0 литров), количество внутрипросветных включений уменьшается.
В большинстве случаев кисты являются исходом деструктивного панкреатита — панкреонекроза. При наличии толстой, неравномерной толщины капсулы, пристеночных «вегетаций» в просвете кисты необходимо проводит дифференциальную диагностику с цистаденокарциномой.
