Принципы лечения кровотечения. Виды и причины кровотечений
Глава 9. Кровотечение из желудочно-кишечного тракта
- Принципы лечения кровотечения из желудочно-кишечного тракта при портальной гипертензии.
- Локализация кровотечения.
- Прогноз при кровотечениях из верхних отделов желудочно-кишечного тракта
- Кровотечение при язвенной болезни желудка как пример кровотечения из верхних отделов желудочно-кишечного тракта.
- Кровотечение из дивертикула.
- Сосудистая эктазия как пример хронического кровотечения из желудочно-кишечного тракта
Принципы лечения кровотечения из желудочно-кишечного тракта при портальной гипертензии
Кровотечение из варикозных узлов является наиболее обильным из всех видов кровотечений, возникающих в верхних отделах желудочно-кишечного тракта, при котором больному требуется оказание неотложной медицинской помощи. Более чем в 90 % случаев таких кровотечений уровень гематокрита резко падает и становится меньше 30 % от нормального, вследствие чего возникает необходимость проведения гемотрансфузии. Но, как и при других видах кровотечений из верхних отделов желудочно-кишечного тракта, кровотечение из варикозно расширенных вен в 70—80 % случаев прекращается самостоятельно. Однако при данном виде кровотечения важно безотлагательное проведение эндоскопического исследования с целью диагностики острого кровотечения для его остановки и предотвращения рецидивов. У больных с циррозом печени повреждение варикозных узлов обычно носит множественный характер, но в половине или даже 1 из 3 случаев причина возникновения кровотечения не связана с наличием варикозных вен. Таким образом, при появлении кровотечения из верхних отделов желудочно-кишечного тракта необходимо обязательно проводить эндоскопическое исследование для уточнения локализации и характера кровотечения.
Существует множество способов остановки кровотечения из варикозно расширенных вен, но в основе всех лежат два главных принципа:
1. Снижение давления в портальной системе медикаментозно либо с помощью операции шунтирования.
2. Проведение облитерации варикозных узлов.
Подходы к лечению зависят от цели: остановить кровотечение при рецидиве, предотвратить повторное кровотечение или остановить впервые возникшее кровотечение. Однако все методы остановки кровотечения не влияют на течение основного заболевания, т. к. они воздействуют на следствие, а не на причину. Пациенты, которым удалось провести успешные профилактику и лечение кровотечений, нередко умирают от других осложнений цирроза печени — от почечной недостаточности, инфекций. Единственным кардинальным решением проблемы является пересадка печени.
Для снижения портального давления при остром кровотечении внутривенно вводят вазопрессин, соматостатин или его аналоги. Использование вместе с вазопрессином нитратов улучшает эффект и уменьшает токсическое действие вазопрессина на сердечно-сосудистую систему. При лечении пациентов с высокой степенью риска возникновения кровотечений практикуют постоянный прием пропранолола. Хотя пропранолол используют и для предотвращения повторных кровотечений, его эффективность в этом случае ниже, чем у других препаратов.
Портальное давление можно снизить, хирургически создавая шунт между портальной и общей венозными системами (с нижней v. cava или ее ветвями). Но несмотря на хорошие результаты по предотвращению повторных кровотечений, эта операция имеет высокую степень риска у больных с циррозом печени. В крупных медицинских центрах в настоящее время используют чрескожный метод наложения шунта (трансъюгулярный внутрипеченочный портосистемный шунт). При этой операции достигается хороший шунтирующий эффект при меньшем риске возникновения осложнений и летальности. Недостатком этих операций является высокий процент окклюзий (30 % случаев в течение 6 мес), что требует повторных хирургических вмешательств. Для определенной части больных с циррозом печени, имеющих высокий риск при обширной операции и при отсутствии эффекта от медикаментозного и эндоскопического лечения, такое шунтирование является методом выбора. Его часто выполняют как этап в подготовке к пересадке печени.
Вторым способом профилактики и лечения кровотечения из варикозно расширенных вен является облитерация варикозных узлов. Чаще всего осуществляют эндоскопическую склеротерапию. При этой процедуре через канал эндоскопа проводится игла, и склерозирующее вещество вводится или в варикозные узлы, или в непосредственной близости от них. Это ведет к образованию рубцовой ткани и тромбозу сосудов. Склеротерапия успешно применяется для остановки кровотечения и для его предупреждения. Обычно ее проводят несколько раз до полной облитерации всех узлов, что занимает порой от нескольких недель до нескольких месяцев. И только после полной облитерации варикозов снижается риск возникновения повторного кровотечения. Склеротерапия не имеет значительных преимуществ в профилактике первого кровотечения. Более современным методом лечения с меньшим риском развития осложнений и лучшими, чем при склеротерапии результатами, является наложение на варикозные узлы резиновых колец. Они сдавливают узлы, что приводит к тромбозу и рубцеванию (рис. 9.5). При остром кровотечении, возникшем вследствие неудачно проведенного лечения эндоскопическим методом, используют прямую тампонаду кровоточащих сосудов путем раздувания специального баллона, расположенного на назогастральном катетере (зонд Сенгстакена—Блекмора). Один баллон раздувается в месте перехода пищевода в желудок, а другой — непосредственно в пищеводе. Можно раздуть один или несколько баллонов. Этот метод используют для временной остановки кровотечения, т. к. после того, как баллон(ы) сдувают, кровотечение может возобновляться.
Локализация кровотечения
При кровотечении из верхних отделов желудочно-кишечного тракта, сопровождающемся рвотой с кровью, необходимо использовать назогастральный зонд для оценки кровопотери. При подозрении на кровотечение из верхних отделов желудочно-кишечного тракта у больных с меленой и с клиникой болей в эпигастрии в анамнезе проводят аспирацию содержимого через назогастральный зонд. Обнаружение крови в аспирате свидетельствует о наличии кровотечения. При кровотечении из двенадцатиперстной кишки пилорический сфинктер препятствует попаданию крови в желудок, и в назогастральном аспирате кровь отсутствует.
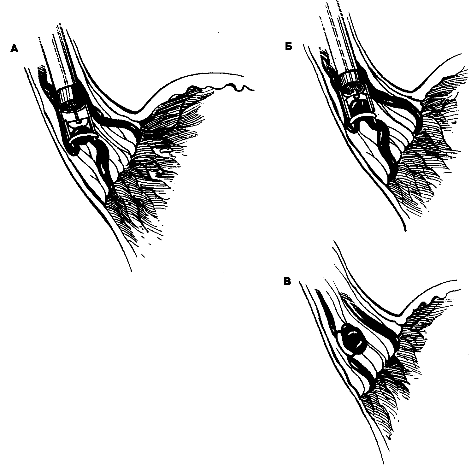
Рис. 9.5. (А) Эндоскоп с приспособлением для присасывания варикозного узла и его местной перевязки. (Б) Наложение резиновой петли на основание варикозного узла. (В) Эндоскоп удалили.
При объективном обследовании у таких больных определяется мелена. Следовательно, отсутствие крови в аспирате не дает возможность полностью исключить наличие кровотечения. Мелена обычно появляется при кровотечении из верхних отделов желудочно-кишечного тракта (выше связки Трейтца), но может также наблюдаться при кровотечении из тонкой кишки и проксимальной части толстой кишки. Мелена возникает за счет превращения гемоглобина в гематин и другие гемохромы под действием бактериальной флоры кишки. Экспериментально мелену можно получить, если выпить 100—200 мл крови. При кровотечении из тонкого кишечника, проксимальной части толстой кишки количество попадающей в просвет кишечника крови, как правило, недостаточное для появления неизмененной крови в стуле, но его вполне хватает для появления мелены. Кровотечение из тонкой кишки встречается довольно редко. При небольшом кровотечении из толстой кишки кал обычно имеет положительную реакцию на кровь, а при сильном кровотечении отмечается гематошезия (появление крови в стуле). Еще одним маркером кровотечения из верхних отделов желудочно-кишечного тракта служит повышение содержания азота мочевины в крови. Такую азотемию нельзя объяснить лишь абсорбцией крови, т. к. экспериментально доказано, что прием крови per os сопровождается повышением уровня азота в.значительно меньшей степени, чем при кровотечении. Предполагается, что азотемия появляется вторично на фоне гиповолемии. В назогастральных аспиратах кровь обычно определяется визуально, поэтому отпадает необходимость в каких-либо тестах. Однако необходимо учитывать, что некоторые продукты питания могут давать аспират в виде «кофейной гущи». Иногда следы крови в аспирате появляются вследствие травмы назогастральным зондом. При использовании стандартных тестов на скрытую кровь необходимо учитывать вероятность возникновения ложноотрицательных результатов в кислой среде.
Наличие гепатошезии обычно свидетельствует о том, что источник кровотечения локализован в нижних отделах желудочно-кишечного тракта. Однако у 11 % больных с сильным кровотечением из верхнего отдела желудочно-кишечного тракта возможно появление свежей крови в ректальном отделяемом на фоне быстрого пассажа крови по кишечнику. Вследствие этого для локализации источника кровотечения у больных с гематошезией необходимо обязательное использование назогастрального зонда и/или эндоскопических методов лечения.
Прогноз при кровотечениях из верхних отделов желудочно-кишечного тракта
Существуют несколько критериев плохого прогноза при кровотечении из верхних отделов желудочно-кишечного тракта. Наиболее важным является причина кровотечения. Так, для кровотечений из варикозных вен, характерна наибольшая частота повторных кровотечений (рецидивов) и летальных исходов. При первичной госпитализации смертность при данном виде кровотечений составляет 30 %, при повторной — 50—70 %. Кровотечения такой локализации составляют 10 % всех кровотечений из верхних отделов желудочно-кишечного тракта. Поэтому уменьшение смертности при кровотечениях из варикозно расширенных вен могло бы существенно снизить общее количество летальных исходов при кровотечениях из верхних отделов ЖКТ.
Важным прогностическим признаком при язвенной болезни желудка является эндоскопический осмотр места недавнего кровотечения (наличие свежих и старых тромбов, активного артериального кровотечения, сочащейся крови, обнаженного сосуда) (табл. 9.1). Обнаженный сосуд описывают как приподнятое над поверхностью язвы образование темно-красного, синюшного либо серого цвета, устойчивое к отмыванию физиологическим раствором. Считается, что пациентам с обнаженным сосудом желательно проводить хирургическое лечение язвенной болезни, хотя этот обнаженный сосуд может в действительности оказаться тромбом, закрывающим дефект в стенке кровоточившей артерии, которая расположена ниже поверхности дна язвы сосуда. При тромбировании обнаженного (видимого) сосуда вначале формируется большой красный тромб, который постепенно темнеет и уменьшается в размерах. С течением времени он теряет тромбоциты и замещается белой бляшкой, состоящей из фибрина. Наличие небольшого темного сентициального тромба, а также следов ранее перенесенных кровотечений (темный рубец, белый тромб) указывает на небольшой риск повторных кровотечений. Наличие обнаженного сосуда в кратере язвы при ФГДС (фиброгастродуоденоскопия), вне зависимости от эндоскопической картины, в большинстве случаев свидетельствует о необходимости использовать хирургические методы лечения и о высоком риске летального исхода. У таких больных риск повторных кровотечений на 50 % выше, чем у больных без обнаженного сосуда.
Таблица 9.1. Причины кровотечения, риск повторного кровотечения
| Причины и признаки | Частота,(%) | Повторное кровотечение, (%) |
| Выраженное артериальное кровотечение | 8 | 85-100 |
| Сосуды без видимого кровотечения | 17-50 | 18-55 (в среднем 43) |
| Наличие тромба | 18-26 | 24-41 |
| Картина ранее перенесенного кровотечения | 12-18 | 5-9 |
| Нет признаков возможного кровотечения | 10-36 | 0 |
При проведении ФГДС в течение первых суток госпитализации у 20—50 % больных с язвенным кровотечением выявляют обнаженный сосуд. Для осуществления превентивных мероприятий, направленных на снижение летальности, необходимо определить факторы, предрасполагающие к повторному кровотечению. Было проведено более 30 рандомизированных исследований с целью выявить, какие проявления ранее перенесенного кровотечения требуют лечения, направленного на предотвращение рецидива. Несмотря на некоторое расхождение в полученных результатах, было рекомендовано проведение лечения больным с активным кровотечением (сильное или слегка сочащаяся кровь) при наличии выступающего над поверхностью дна язвы несмываемого образования. При клинике большой кровопотери (гипотензия, рвота кровью, необходимость переливания более двух единиц крови) требуется незамедлительное удаление тромба со дна язвы для выявления кровоточащего сосуда.
Другими прогностическими факторами являются:
- Наличие сильного кровотечения, требующего проведения гемотрансфузии, присутствие свежей крови в назогастральном аспирате, гипотензия.
- Возраст больных (у лиц старше 60 лет более высокий процент вероятности летального исхода). Необходимо всегда учитывать наличие сопутствующих заболеваний.
- Наличие сопутствующей патологии (хроническая почечная недостаточность).
- Кровотечение, возникшее во время госпитализации: риск летального исхода 33—44 %, в отличие от 7—12 % у больных с кровотечением, начавшимся до госпитализации.
- Размер язвы. У больных с очень большими язвами (> 2 см) летальность составляет около 40 %.
- Экстренность хирургического вмешательства. При проведении оперативного вмешательства по экстренным показателям летальность составляет 30 % (при плановом оперативном вмешательстве — 10 %).
Кровотечение при язвенной болезни желудка как пример кровотечения из верхних отделов желудочно-кишечного тракта
Язвы желудка и двенадцатиперстной кишки являются причиной около 50. % случаев кровотечения из верхних отделов желудочно-кишечного тракта (табл. 9.2). Несмотря на внедрение в последние 15 лет новых эффективных способов лечения язвенной болезни, частота кровотечений при этой патологии практически не уменьшилась. Одной из причин такого положения является тот факт, что нередко язвенная болезнь дебютирует клиникой кровотечения. У пожилых больных частота кровотечений из верхних отделов желудочно-кишечного тракта возрастает в связи с широким использованием ими аспирина и других нестероидных противовоспалительных средств. В большинстве случаев эпизоды повторного кровотечения встречаются при локализации язв на малой кривизне желудка и на задненижней поверхности луковицы двенадцатиперстной кишки. Кровотечение начинается при эрозии стенки сосуда в язвенном дефекте. Сосуд нередко возвышается над поверхностью дна язвы, образуя аневризматическое расширение. При многократных эпизодах кровотечения сосуд при рассечении его на секции имеет неправильную форму за счет частых констрикций сосудистой стенки (основной механизм гемостаза). Наибольшая летальность при язвенной болезни отмечается у пациентов с длительными кровотечениями либо с частыми повторными кровотечениями. Поэтому лечение направлено на остановку кровотечения и предотвращение его рецидивов.
Остановка кровотечения при язвенной болезни
Одним из методов остановки кровотечения из верхних отделов желудочно-кишечного тракта является промывание желудка холодным физиологическим раствором. Обычно эту процедуру осуществляют через назогастральный зонд. Теоретически считается, что данная процедура замедляет кровотечение, однако холодный раствор может нарушать действие факторов свертывания. Кроме того, это дискомфортно для больного. Контролируемые исследования не выявили каких-либо преимуществ при использовании лаважа холодными растворами. Поэтому промывание можно проводить водой комнатной температуры для контроля интенсивности кровотечения.
Таблица 9.2. Причины кровотечения из верхних отделов ЖКТ (2225 БОЛЬНЫХ)
| Диагноз | % от всех диагнозов |
| Язва двенадцатиперстной кишки | 24.3 |
| Эрозии желудка | 23.4 |
| Язва желудка | 21.3 |
| Варикозно расширенные вены | 10.3 |
| Синдром Маллори-Вейсса | 7.2 |
| Эзофагит | 6.3 |
| Эрозивный дуоденит | 5.8 |
| Опухоль | 2.9 |
| Язва ротовой полости | 1.8 |
| Язва пищевода | 1.7 |
| Прочие | 6.8 |
Многочисленные исследования различных фармакологических препаратов не выявили у них способности повышать выживаемость больных с кровотечением из верхних отделов желудочно-кишечного тракта. При анализе отдаленных результатов лечения 2500 больных Н2-гистаминоблокаторами установлено, что частота хирургических вмешательств и смертности при кровотечениях достоверно снизились соответственно на 20 % и 30 %. Несмотря на относительно невысокую эффективность, Н2-блокаторы широко используются у больных с язвенным кровотечением. Существует точка зрения, хотя и не подтвержденная проведенными исследованиями, что для подавления желудочной секреции соляной кислоты более эффективны Н2-блокаторы, вводимые внутривенно, и омепразол (блокатор протонной помпы) в высоких дозах.
В случае безрезультатности медикаментозной терапии проводится эндоскопическое или хирургическое лечение. При экстренной хирургии кровотечений смертность очень высока, поэтому предпочтение должно быть отдано эндоскопическим методам, которые делятся на термические (прижигание) и нетермические. Нетермические методы включают введение в место кровотечения склерозирующих веществ (спирт, этаноламин), вазоконстрикторов типа адреналина либо просто физиологического раствора. Эффективность термических и нетермических методов примерно одинакова. Термические методы представляют собой использование Nd-YAG (neodymium yttrium aluminium garnet) лазера, нагрев, электрокоагуляцию. При электрокоагуляции используют сдавление и прижигание места кровотечения. Подобная схема подходит и при остановке кровотечения методом нагрева. Обе методики очень просты и удобны в использовании. Применение Nd-YAG лазера также очень эффективно, но сложность методики, большие размеры прибора, его высокая стоимость, необходимость наличия хорошо подготовленного персонала снижают привлекательность этого метода лечения. При невозможности остановить кровотечение, либо при его повторении необходимо незамедлительно провести хирургическую операцию, поскольку любая задержка повышает вероятность неблагоприятного исхода. Хирургическое лечение язвенного кровотечения дает неплохие результаты. У сильно ослабленных больных целесообразно проводить ангиографическую эмболизацию сосудов в месте кровотечения.
Профилактика повторных кровотечений при язвенной болезни
Эффективность кислотоснижающей терапии для профилактики кровотечений и их остановки еще до конца не выяснена. Она проводится для предотвращения разрушения тромба и ускорения заживления язвенного дефекта. In vitro процессы коагуляции, адгезии и агрегации тромбоцитов максимальны при нейтральном рН. Тромб обычно устойчив в кислой среде, но содержащийся в желудочном соке пепсин может его разрушить. Активность пепсина зависит от рН среды (при высоком рН он не разрушает тромбы). Однако клинические наблюдения показали, что кислотоснижающая терапия оказывает лишь небольшое влияние на уменьшение частоты повторных кровотечений. Причиной этого может быть либо недостаточное снижение кислотности, либо отсутствие ее существенного влияния на тромбы. Даже такие активные препараты, как ингибитор Na+,H+-ATФaзы — омепразол и Н2-блокаторы, при внутривенном введении (оба могут повышать рН в желудке до нейтральных значений) не оказывают значительного влияния на частоту повторных кровотечений. Несмотря на малую эффективность, кислотоснижающая терапия обычно проводится для предотвращения рецидивов кровотечений в виду ее теоретически высокой эффективности и малой токсичности препаратов.
Эндоскопические методы лечения редко используются для предотвращения повторных кровотечений у больных с повышенным риском развития кровотечения и с признаками перенесенного кровотечения. Одной из причин этого является отсутствие четкого определения, какие из признаков (проявлений) ранее перенесенного кровотечения являются показаниями к проведению эндоскопических процедур. Другой причиной является риск возобновления кровотечения при проведении эндоскопической процедуры (примерно в 20 % случаев) и риск перфорации (примерно 1 %). Эндоскопические методы лечения, являясь очень дорогостоящими, неспособны заметно снизить частоту хирургических вмешательств и оказать влияние на продолжительность госпитализации. Поэтому использование эндоскопических методов лечения должно быть четко обосновано.
Кровотечение из дивертикула
Двумя основными причинами кровотечения из нижних отделов желудочно-кишечного тракта является дивертикулёз и ангиодисплазия (табл. 9.3). Как и при кровотечении из верхних отделов желудочно-кишечного тракта, в 80 % случаев кровотечение из нижних отделов желудочно-кишечного тракта останавливается самостоятельно, но в 25 % случаев наблюдаются рецидивы. Обычно кровотечение из нижних отделов желудочно-кишечного тракта имеет медленный интермиттирующий характер и не требует госпитализации. Наиболее частыми источниками хронического кровотечения являются геморроидальные узлы и опухоли толстой кишки.
При дивертикулёзе кровотечение встречается в 3 % случаев заболевания. Дивертикулёз — распространенное заболевание в странах Запада, поэтому данная локализация кровотечения занимает одно из ведущих мест среди случаев кровотечений из нижних отделов желудочно-кишечного тракта. До появления колоноскопии и ангиографии диагноз «дивертикулёз» ставился с помощью исследования с барием, поэтому нередко наблюдалось преувеличение частоты кровотечений этой локализации. Ангиографические исследования показали, что несмотря на преобладание количества дивертикулов в левой части толстой кишки, 70 % эпизодов кровотечения из дивертикулов локализованы справа. Некоторое снижение в последние десятилетия летальности при кровотечении из нижних отделов желудочно-кишечного тракта связано с более точным определением локализации источника кровотечения и использованием более эффективных хирургических методов лечения. Все это также снизило частоту повторных кровотечений.
Таблица 9.3. Причины массивных кровотечений из нижних отделов ЖКТ
| Диагноз | % от всех диагнозов |
| Дивертикулёз | 43 |
| Ангиодисплазия | 20 |
| Причина не выявлена | 12 |
| Опухоль | 9 |
| Колиты: | |
| лучевой | 6 |
| ишемический | 2 |
| язвенный | 1 |
| Прочие | 7 |
Дивертикулы обычно образуются в месте прохождения сосудов кишечной стенки. Чаще всего кровоточат артерии, расположенные в куполе дивертикула. Кровотечение в просвет дивертикула бывает достаточно обильным. При этом обычно не выявляются признаки дивертикулита, т. е. какие-либо воспалительные изменения. Видимо, начало кровотечения связано с эрозией стенки на фоне повышения давления в просвете дивертикула. Цвет стула — от каштанового до ярко красного. Иногда наблюдается мелена. При кровотечении из дивертикула кровопотеря обычно значительна и плохо переносится больными, особенно пожилого возраста. Кровотечение из дивертикулов редко бывает хроническим, поэтому дивертикулёз не может служить объяснением наличия в кале скрытой крови. Случаи повторного кровотечения из дивертикулов наблюдаются очень редко. При спонтанном прекращении кровотечения никакой терапии не требуется (из всех случаев — 80 % больных, когда кровотечение прекратилось самостоятельно, в 75 % — оно больше не возобновлялось; в 25 % — отмечалось повторное кровотечение).
В 20 % случаев персистирующего кровотечения из дивертикулов для диагностики и лечения целесообразно провести ангиографию. У большинства больных проведение селективной ангиографии с введением вазопрессина позволяет остановить кровотечение. Если в процессе проведения ангиографии кровотечение не остановилось, применяют экстренное хирургическое вмешательство с резекцией кровоточащего участка кишки. При невозможности локализовать источник кровотечения проводят экстренную субтотальную колонэктомию. При повторных дивертикулярных кровотечениях в случае отсутствия тяжелой сопутствующей патологии проводят селективное хирургическое вмешательство.
Сосудистая эктазия как пример хронического кровотечения из желудочно-кишечного тракта
Эктазия сосудов, или ангиодисплазия, является одной из частых причин как обильного, так и небольшого продолжительного кровотечения из нижних отделов желудочно-кишечного тракта. Большинство из них связано с возрастными дегенеративными изменениями сосудистой стенки у пожилых людей. В других возрастных группах нарушения сосудистой стенки могут быть врожденными. Две трети больных ангиодисплазией тонкой кишки — старше 70 лет. Ангиодиспластические повреждения обычно множественные, в диаметре менее 5 мм и локализованы в слепой кишке и в правой части поперечно-ободочной кишки (рис. 9.6). Существует некоторая их корреляция с аортальным стенозом. Диагноз «эктазия сосудов» ставится по результатам колоноскопии и ангиографии (эктазии обнаруживаются даже при отсутствии кровотечения). Таким образом, наличие ангиодисплазии у больных с повторными кровотечениями при отсутствии других источников кровопотери является основанием для начала терапии.
Патогенез ангиодисплазии до конца не выяснен. Существует теория, что ангиодиспластические изменения связаны с периодической обструкцией вен подслизистого слоя кишки в местах прохождения через мышечные волокна, что приводит к их расширению и изменению сосудистой стенки. Иногда может происходить дилатация всего артерио-капилляро-венозного комплекса с нарушением артериовенозной циркуляции. Преимущественная локализация ангиодиспластических изменений в слепой кишке и правой части подвздошной кишки связана с более высоким внутрипросветным давлением в этой части кишечника.
Рис. 9.6. Типичное ангиодисиластическое изменение слизистой оболочки толстой кишки
Примерно у 5 % больных, несмотря на интенсивное обследование (рентгенологическое, эндоскопическое, ангиографическое), не удается выявить источник кровотечения. Источником кровопотери у таких больных, видимо, являются сосудистые эктазии. К сожалению, большинство этих изменений настолько малы, что их не удается выявить при ангиографическом и эндоскопическом исследованиях.
При обнаружении ангиодиспластических изменений целесообразно проводить их прижигание под эндоскопическим контролем. В случае множественного поражения кишечника, либо невозможности эндоскопической абляции (прижигания), проводят резекцию пораженного участка кишки. При сочетании сосудистой эктазии с хронической почечной недостаточностью и с соответствующим увеличением времени кровотечения из-за дисфункции тромбоцитов, целесообразно провести эстроген-прогестероновую терапию. Эта терапия эффективна и при отсутствии проявлений почечной недостаточности. Лечение комбинацией эстрогенов и прогестерона может быть проведено больным с ангиодисплазией даже при отсутствии окончательного диагноза. В случае невозможности проведения оперативного лечения кровотечения (не найдена локализация, тяжелая сопутствующая патология), осуществляются поддерживающие гемотрансфузии.
