Предлежание плаценты и преждевременная отслойка плаценты.
КРОВОТЕЧЕНИЯ В ПОЗДНИЕ СРОКИ БЕРЕМЕННОСТИ
Клинические лекции по акушерству (учебное пособие)
- Предлежание плаценты
- Преждевременная отслойка нормально расположенной плаценты
- Разрыв матки
- Разрыв шейки матки
- Общие принципы обследования беременных при кровотечении
Кровотечения в поздние сроки беременности наблюдаются в среднем у 2-3% женщин. Примерно у половины из них причинами кровотечения являются предлежание плаценты и преждевременная отслойка нормально расположенной плаценты. Кроме того, причиной кровотечения могут быть эрозии и полипы шейки матки, рак шейки матки и влагалища, разрывы варикозных узлов влагалища, травмы влагалища, разрывы сосудов пуповины при оболочечном их прикреплении.
ПРЕДЛЕЖАНИЕ ПЛАЦЕНТЫ
Предлежание плаценты (placenta praevia) — аномалия, при которой плацента прикреплена в области нижнего маточного сегмента. При этом та или другая часть ее находится в области внутреннего маточного зева, частично или полностью перекрывая его. При указанном расположении плацента расположена ниже предлежащей части плода, т.е. на пути его рождения. В норме плацента прикрепляется в области тела матки и своим нижним краем не доходит до внутреннего зева на 7-8 см и более. Термин «praevia» состоит из двух слов — «ргае» и «via», что означает «на пути». Предлежание плаценты, по данным разных исследователей, встречается в 0,2-0,6% случаев. В действительности частота предлежания плаценты значительно выше, что подтверждается данными УЗИ, проводимых на ранних сроках беременности.
Материнская летальность при предлежании плаценты колеблется от 0 до 0,9%. Материнская заболеваемость составляет 23 %, преждевременные роды отмечаются в 20% наблюдений. Перинатальная летальность при предлежании плаценты варьирует от 17 до 26%.
Классификация предлежания плаценты
Различают
- а) центральное предлежание плаценты (placenta praevia centralis), когда внутренний зев перекрыт плацентой, плодные оболочки при влагалищном исследовании в пределах зева не определяются;
- б) боковое предлежание плаценты (placenta praevia lateralis), когда предлежат части плаценты в пределах внутреннего зева, при влагалищном исследовании определяются рядом с дольками плаценты плодные оболочки, обычно шероховатые (рис. 56);
- в) краевое предлежание плаценты (ptacenta praevia marginalis), когда нижний край плаценты находится у краев внутреннего зева, в пределах зева находятся лишь плодные оболочки (рис. 57).

Кроме того, может наблюдаться низкое прикрепление плаценты (рис. 58), когда плацентарная площадка находится в нижнем сегменте матки, но нижний край ее на 7-8 см не доходит до внутреннего зева (переходное состояние от краевого предлежания плаценты до физиологического расположения ее в матке).
Существует и другая классификация, по которой центральное предлежание детского места называют полным, а боковое и краевое — неполным, или частичным.
Иностранные авторы пользуются следующей классификацией:
- полное предлежание плаценты (placenta praevia totalis) — внутренний зев полностью прикрыт плацентой;
- частичное предлежание плаценты (placenta praevia partialis) — внутренний зев частично перекрыт плацентой;
- краевое предлежание плаценты (placenta praevia marginalis) — край плаценты располагается у края внутреннего зева;
- низкое предлежание плаценты — плацента имплантируется в нижнем сегменте матки, но край плаценты не достигает внутреннего зева.
Этиология и патогенез предлежания плаценты
Факторы, предрасполагающие к предлежанию плаценты.
- Плодовой фактор — неполноценность плодного яйца, снижение его протеолитических свойств.
- Маточный фактор (генитальный) — атрофические и дистрофические процессы в слизистой оболочке матки.
- Экстрагенитальный фактор — хронические заболевания, вызывающие нарушения кровообращения в органах малого таза (заболевания сердечно-сосудистой системы, печени, почек, различные инфекции и интоксикации).
Этиология предлежания плаценты недостаточно установлена. Существующие гипотезы важное значение придают как плодовому, так и маточному фактору развития этой патологии. Чаще предлежанию плаценты способствуют атрофические и дистрофические процессы в слизистой оболочке матки, сопровождающиеся нарушением условий имплантации. Основными причинами дистрофических изменений слизистой оболочки матки являются воспалительные процессы (хронический эндометрит), значительное число родов в анамнезе, перенесенные аборты, послеабортные и послеродовые септические заболевания, миома матки, деформация полости матки (рубцы после кесарева сечения и других операций), аномалии развития матки, инфантилизм, застойные явления в малом тазу при экстрагенитальной патологии. При снижении протеолитических свойств плодного яйца или при дистрофических изменениях в слизистой оболочки матки возможны нарушения развития хориона. При этом не происходит атрофии ворсин в области decidua capsularis и образования гладкого хориона. На месте его возможного расположения формируется ветвистый хорион (chrorion frondosum).
По мере роста матки не исключена миграция плаценты. В конце II триместра беременности 50% плацент локализуется в нижнем сегменте матки. В первой половине беременности рост плаценты опережает рост матки. К концу II триместра и в начале III триместра, наоборот, по мере формирования нижнего сегмента матки плацента мигрирует кверху. Плацента может смещаться на 3-9 см, т.е. placenta praevia, диагностированная на ранних сроках беременности, не всегда остается таковой до срока родов. Миграция плаценты более выражена при расположении ее на передней стенке. Вследствие недостаточного развития децидуалъной оболочки в области нижнего сегмента матки часто возникает плотное прикрепление плаценты (placenta adhaerens) или истинное ее приращение (placenta increta, или percreta). В результате плотного прикрепления и приращения процесс отслойки плаценты в III периоде родов нарушается, что способствует развитию кровотечения. Нижний сегмент матки, где прикрепляется плацента, представляет собой губчатую, пещеристую ткань, которая легко травмируется при хирургических вмешательствах, плохо сокращается в раннем послеродовом периоде, являясь дополнительным источником кровотечения.
Клиническая картина предлежания плаценты в конце беременности до появления кровотечения крайне скудная: высокое стояние предлежащей части плода, неустойчивое, косое, поперечное положение или тазовое предлежание плода. До использования УЗИ чаще диагноз предлежания плаценты устанавливали только при возникновении наружного кровотечения.
Основным симптомом предлежания плаценты является кровотечение. Кровотечение при предлежании плаценты обусловлено ее отслойкой от стенок матки. В момент формирования нижнего сегмента происходит сокращение мышечных волокон в нижних отделах матки (поскольку плацента не обладает способностью к сокращению), в результате смещения относительно друг друга двух поверхностей — участка нижнего сегмента матки и участка плаценты — ворсинки плаценты отрываются от стенок матки и появляется кровотечение из сосудов плацентарной площадки. Вытекающая кровь при этом материнская. Кровотечение может прекратиться лишь по окончании сокращения мышц, тромбоза сосудов и прекращения отслойки плаценты.
С начала родовой деятельности одним из факторов появления кровотечения при предлежании плаценты является натяжение оболочек нижнего полюса плодного яйца, которое удерживает край плаценты, и она не следует за сокращениями нижнего сегмента матки, в результате чего нарушается их связь и появляется кровотечение.
При разрыве плодных оболочек плацента, следуя за сокращениями нижнего сегмента, дальше не отслаивается, поэтому во время родов кровотечение может прекратиться после разрыва плодных оболочек и механического прижатия края плаценты опускающейся в таз головкой плода. При полном предлежании плаценты невозможно самопроизвольное прекращение кровотечения, так как по мере сглаживания шейки матки плацента продолжает отслаиваться. Кровотечение при предлежании плаценты имеет свои особенности. Оно чаще возникает без всякого видимого повода ночью во время сна, во время отдыха и т.д. При появлении кровотечения отсутствует болевой фактор (безболезненное кровотечение). Кровь, вытекающая из половых путей, яркого цвета.
Следующей характерной особенностью кровотечений при предлежании плаценты является их повторное появление, что способствует прогрессирующей анемизации беременной. В подобных условиях даже сравнительно небольшое кровотечение во время родов может привести к клинической картине геморрагического шока и гипоксии плода. Время появления кровотечения лишь в известной степени соответствует степени предлежания плаценты: кровотечение появляется тем раньше, чем ниже в матке расположена плацента, поэтому кровотечение во время беременности чаще возникает при полном, чем при частичном предлежании плаценты, хотя это не является правилом.
Маточное кровотечение при предлежании плаценты наиболее часто возникает при сроке беременности 30-35 нед. Величина кровопотери также не всегда соответствует степени предлежания и зависит от площади отслоившейся плаценты. Теряемая при этом кровь всегда принадлежит матери, за исключением тех крайне редких случаев, когда одновременно с отслойкой плаценты почему-либо происходит ее разрыв, что может привести к потере крови у плода. При диагностике placenta praevia следует принимать во внимание особенности акушерско-гинекологического анамнеза, в котором имеет место наличие воспалительных процессов в матке и придатках, послеабортных и послеродовых заболеваний, аномалий развития матки, перенесенных абортов и операций (консервативная миомэктомия, кесарево сечение), дисфункций яичников; беременность нередко протекает с угрозой ее прерывания. При наружном акушерском исследовании беременной (роженицы) предлежание плаценты можно заподозрить при неправильном положении плода (поперечное, косое) или тазовом его предлежании, высоком расположении предлежащей части плода над входом в таз. При пальпации предлежащей части (головки) она ощущается менее четко, как бы через губчатую ткань (стенки матки и плацента), и ее можно принять за тазовый конец. При расположении плаценты на задней стенке в нижнем сегменте предлежащая часть нередко выступает кпереди над лобком, ее смещение кзади, к мысу, вызывает ощущение сопротивления и может обусловить урежение сердцебиения плода.
Матка при пальпации обычно безболезненна, и тонус ее нормальный. Однако диагностическая ценность указанных признаков относительно невелика.
Главный симптом, на основании которого врач должен заподозрить предлежание плаценты, — появление безболезненного кровотечения (очень часто повторного) из половых путей во второй половине беременности. Безболезненное кровотечение в III триместре беременности независимо от того, выраженное оно или незначительное, должно рассматриваться как обусловленное placenta praevia до тех пор, пока диагноз не уточнен окончательно.
Наиболее информативным методом диагностики предлежания плаценты является УЗИ. Его точностъ составляет 98%. Ложноположительные результаты могут наблюдаться при перерастянутом мочевом пузыре, поэтому УЗИ нужно повторить при опорожненном мочевом пузыре. Более достоверные результаты дает трансвагинальная эхография. УЗИ вытеснило ранее применявшиеся непрямые методы — цистографию, ангиографию, использование радиоизотопов.
Для уточнения диагноза и выявления причин кровотечения при обращении беременной в женскую консультацию с соответствующими жалобами медики ограничиваются общим и наружным акушерским обследованием, при возможности осуществляют УЗИ, которое позволяет диагностировать не только вариант предлежания плаценты, но и площадь ее отслойки. Влагалищное исследование не производят, так как при этом может усилиться кровотечение за счет непроизвольной насильственной отслойки плаценты. При поступлении беременной с кровотечением в стационар для уточнения диагноза при подготовленной операционной (для проведения кесарева сечения) производят осмотр шейки матки с помощью зеркал и двуручное влагалищное исследование. При осмотре шейки матки с помощью зеркал можно определить источник кровотечения и исключить ряд заболеваний, при которых оно может иметь место: полип цервикального канала, эрозию шейки матки, варикозное расширение вен влагалища с разрывом узла.
Следует учитывать, что кровотечение из цервикального канала бывает не только при предлежащей плаценте, но и при преждевременной отслойке нормально расположенной плаценты, разрыве краевого синуса плаценты, разрыве матки, разрыве пуповинных сосудов. При двуручном влагалищном исследовании, которое целесообразно проводить в конце беременности и в родах, при закрытом маточном зеве предполагается предлежание плаценты, если через своды удается определить как бы губчатую ткань между предлежащей головкой плода и пальцами акушера. В родах при раскрытии шейки матки на 3 см и более в случае предлежания плаценты удается прощупать губчатую ткань плаценты вместе с оболочками (обычно шероховатыми) и без них. При этом необходимо соблюдать осторожность, так как можно непроизвольно отслоить плаценту и спровоцировать кровотечение. Отслойку предлежащей плаценты следует отличать от разрыва бокового синуса, разрыва пуповинных сосудов, преждевременной отслойки нормально расположенной плаценты.
При разрыве бокового синуса, происходящем в нижнем полюсе плаценты (особенно при низкой плацентации), кровотечение наступает внезапно. У 20% беременных может быть повторное кровотечение. Тонус матки повышен. Вытекающая кровь имеет алый цвет. По данным УЗИ определить место отслойки плаценты не удается, так как кровь не накапливается, а вытекает наружу. Окончательный диагноз обычно устанавливают после родов, когда находят сгустки крови, фиксированные к краю плаценты. При разрыве пуповинных сосудов кровотечение наступает внезапно при спонтанном или искусственном вскрытии плодного пузыря. Оно умеренное, алого цвета и очень быстро приводит к гибели плода. При этом кожные покровы родившегося плода бледные вследствие кровопотери. Пуповинные сосуды прикрепляются к оболочкам или к дополнительной дольке плаценты, при вскрытии плодного пузыря их целостность нарушается. Установить диагноз крайне сложно. Но если сердцебиение плода быстро нарушается и это совпадает со вскрытием плодного пузыря и кровотечением, то можно думать о разрыве пуповинных сосудов.
Vasapraevia может быть диагностирована до кровотечения при УЗИ, а также путем пальпации пульсирующих сосудов, частота пульсации которых совпадает с частотой сердцебиения плода. Единственно правильный метод родоразрешения при разрыве пуповинных сосудов — кесарево сечение, но обычно провести его не успевают.
Лечение предлежания плаценты.
Выбор метода лечения при предлежании плаценты зависит от ряда обстоятельств. Решающим фактором, определяющим тактику ведения беременности при предлежании плаценты, является наличие или отсутствие кровотечения. В настоящее время чаще встречаются ситуации, когда предлежание плаценты впервые диагностируется с помощью УЗИ при отсутствии клинических проявлений.
Если предлежание плаценты выявлено в первой половине беременности и отсутствуют кровяные выделения, то беременная может находиться под наблюдением врачей женской консультации. Пациентку необходимо проинформировать о возможности кровотечения и ее поведении при этом. Беременная должна четко знать, в какой стационар ей обращаться в случае появления кровотечения, обязательно предусматривается способ транспортировки. Необходимо, чтобы дома беременная соблюдала определенный режим (исключаются физическая нагрузка, поездки, половая жизнь), следует регулярно, раз в 3-4 нед проводить УЗИ, чтобы проследить миграцию плаценты (в 50% случаев она может мигрировать и занять нормальное положение). При выявлении предлежания плаценты во второй половине беременности, особенно при полном предлежании плаценты, пациентка должна находиться в стационаре. При отсутствии кровотечения беременность целесообразно пролонгировать до 36-37 нед, а далее — в зависимости от конкретной акушерской ситуации. Если предлежание плаценты сохраняется, необходимо избрать адекватный метод родоразрешения.
При боковом или краевом предлежании плаценты, если нет других отягощающих обстоятельств (косое, поперечное положение плода, тазовое предлежание, многоплодие, рубец на матке, пожилая первородящая), можно подождать спонтанного начала родовой деятельности, применив раннюю амниотомию. При появлении кровотечения после амниотомии ставится вопрос об оперативном родоразрешении (кесарево сечение). Тактика ведения беременных с предлежанием плаценты при кровотечении определяется его выраженностью. Когда кровотечение массивное и угрожает жизни беременной, то единственно правильным методом, несмотря на срок гестации и состояние плода (плод нежизнеспособен или мертвый), является родоразрешение путем кесарева сечения. Во всех остальных случаях надо учитывать многие факторы и прежде всего срок беременности, степень предлежания плаценты, положение и состояние плода, подготовленность родовых путей.
Если кровяные выделения незначительные, то при удовлетворительном состоянии беременной и плода при сроке гестации до 36 нед рекомендуется лечение, направленное на пролонгирование беременности (до 37-38 нед). Назначают строгий постельный режим и лечение, направленное на сохранение беременности (спазмолитики, β-адреномиметики, магния сульфат), антианемическую терапию. Рекомендуют препараты железа, поливитамины, по показаниям проводят переливание свежезамороженной плазмы. Одновременно назначают дезагреганты, препараты, укрепляющие сосудистую стенку, симптоматическую терапию. Если нет уверенности в пролонгировании беременности до 36 нед, то для профилактики развития дистресс-синдрома при рождении плода беременным показано введение глюкокортикоидов. Терапию, направленную на сохранение беременности при прекращении кровотечения, проводят до 37-38 нед. В указанный срок гестации при наличии показаний выполняют кесарево сечение, показаниями к оперативному родоразрешению при этом являются полное предлежание плаценты или сопутствующие осложнения при неполном предлежании: тазовое предлежание или неправильное положение плода, узкий таз, рубец на матке, многоводие, пожилой возраст первородящей и т.д.
Если при неполном предлежании отсутствуют кровяные выделения и сопутствующая акушерская патология, при головном предлежании возможно вести роды через естественные родовые пути. Аналогичной же тактики придерживаются тогда, когда с началом родовой деятельности при неполном предлежании плаценты появляются кровяные выделения. При установившейся родовой деятельности и прижатой головке или при появлении кровянистых выделений показано раннее вскрытие плодного пузыря. Перед вскрытием плодного пузыря необходимо уточнить, что предлежит к шейке матки, прижата ли головка плода, установить, есть ли плацентарная ткань, насколько она перекрывает область зева, определяются ли плодные оболочки, есть ли условия для их вскрытия. Разрыв плодных оболочек предупреждает дальнейшую отслойку плаценты, опускающаяся же в таз головка прижимает обнаженный участок плацентарной площадки к костям таза. Совокупность этих явлений приводит к прекращению кровотечения и способствует в дальнейшем физиологическому течению родов. После вскрытия плодного пузыря (искусственного или самопроизвольного) кровотечение прекращается, если головка опускается во вход в таз.
При слабой родовой деятельности, глубокой недоношенности (маленькая головка) кровотечение часто продолжается и после вскрытия плодных оболочек. При слабых схватках для остановки кровотечения и усиления сократительной активности матки следует не только вскрыть плодный пузырь, но и начать капельное внутривенное введение окситоцина. Если после вскрытия плодного пузыря головка плода не прижимает плотно плаценту к нижнему сегменту матки и кровотечение продолжается, показано родоразрешение путем кесарева сечения. В случае кровяных выделений при глубоконедоношенном и нежизнеспособном плоде, если нет угрозы для жизни матери, как вынужденную меру можно применить кожно-головные щипцы по Иванову-Гауссу.
В III периоде родов имеется опасность кровотечения вследствие нарушения процесса отслойки плаценты или разрыва шейки матки. Известно, что нижний сегмент матки сокращается хуже, чем тело матки, особенно когда там прикрепляется плацента. На месте прикрепления плаценты выражены маточные сосуды. Кроме того, при предлежании плаценты часто наблюдается плотное или истинное ее приращение. С профилактической целью в момент врезывания (прорезывания) головки плода проводится внутривенное одномоментное введение окситоцина (1 мл — 5 ед.) или метилэргометрина (1 мл 0,02% раствора). Необходимо после рождения последа осмотреть шейку матки с помощью зеркал. При кровотечении из матки производят ручное отделение плаценты и выделение последа, а затем — осмотр шейки матки с помощью зеркал. В послеродовом периоде часто развиваются осложнения, обусловленные постгеморрагической анемией (слабость, головокружение, головные боли), субинволюция матки. Ввиду анемизации родильницы, хирургических вмешательств во время родов, возможного травматизма шейки матки, низкого расположения плацентарной площадки существует реальная опасность возникновения послеродовых септических заболеваний, инфекций мочевого тракта.
Кесарево сечение при родоразрешении беременных с предлежанием плаценты
Основной метод родоразрешения беременных с предлежанием плаценты — кесарево сечение. Показаниями к операции являются центральное предлежание плаценты, боковое или краевое предлежание плаценты при кровотечении и отсутствии условий для быстрого бережного родоразрешения.
Целесообразность кесарева сечения состоит, во-первых, в том, что немедленное извлечение плода и плаценты позволяет матке сократиться, останавливается кровотечение; во-вторых, кесарево сечение предупреждает повреждения шейки матки в родах и другие серьезные осложнения при полном или частичном предлежании плаценты. При центральном предлежании плаценты единственно правильный метод родоразрешения — кесарево сечение, которое производится в плановом или экстренном порядке. Кесарево сечение в плановом порядке более целесообразно при сроке беременности 37-38 нед. Это дает возможность подготовиться к операции, иметь необходимый запас крови и инфузионных сред, избрать адекватный метод обезболивания, избежать дородовой кровопотери и получить жизнеспособный плод. При выборе метода кесарева сечения при placenta praevia одни акушеры отдают предпочтение корпоральному кесареву сечению, а другие — операции в нижнем сегменте матки поперечным или продольным разрезом.
Методом выбора следует считать корпоральное кесарево сечение, если плацента прикрепляется на передней стенке в области нижнего сегмента, где особенно развита сеть кровеносных сосудов, и женщина резко анемизирована. При продольном рассечении матки в области ее тела удается уменьшить кровопотерю, поскольку плацента не рассекается. Если разрез матки производится в области нижнего сегмента, то обычно рассекается плацента, что может вызвать очень сильное кровотечение, при этом кровь теряют и мать, и плод. Нередко отмечается продление разреза на матке и ранение сосудистого пучка. Поперечный разрез на матке в нижнем сегменте можно использовать в том случае, если плацента локализуется на ее задней стенке. Во время проведения кесарева сечения возможно массивное кровотечение, так как нижний сегмент плохо сокращается вследствие того, что там располагается плацентарная площадка и нередко наблюдается плотное прикрепление или приращение плаценты. Поэтому в случае кровотечения, не поддающегося консервативной терапии (введение утеротонических средств, массаж матки), показана перевязка маточных артерий с обеих сторон, при отсутствии эффекта — экстирпация матки. Иногда приходится прибегать к перевязке подвздошных артерий с целью остановки кровотечения. При предлежании плаценты может быть коагулопатическое кровотечение. Во время операции кесарева сечения по поводу предлежания плаценты с гемостатической целью показано введение свежезамороженной плазмы, а при выраженной кровопотере — эритроцитной массы.
Методом выбора анестезии при кесаревом сечении у женщин с предлежанием плаценты является эндотрахеальный наркоз, при котором достигается хорошая мышечная релаксация, контролируется дыхание. При плановой операции можно использовать эпидуральную анестезию.
При родоразрешении женщин с предлежанием плаценты через естественные родовые пути или путем кесарева сечения необходимо присутствие неонатолога, поскольку плод может родиться в состоянии асфиксии из-за тяжести состояния матери (гиповолемический шок).
В раннем послеоперационном периоде для профилактики кровотечения показано введение утеротонических средств. Ввиду значительной опасности развития гнойно-воспалительных заболеваний рекомендуется интраоперационное (после пережатия пуповины) профилактическое введение антибиотиков широкого спектра действия, которое продолжается в послеоперационном периоде (5-6 дней). Профилактика предлежания плаценты заключается в снижении числа искусственных абортов, своевременном лечении послеабортных, послеродовых и гинекологических воспалителъных заболеваний, гормональных нарушений.
Преждевременная отслойка нормально расположенной плаценты
Преждевременная отслойка нормально расположенной плаценты до рождения плода (рис. 59), т.е. во время беременности или родов (в I и II периоде), представляет опасность для здоровья, а иногда и для жизни женщины; она крайне опасна и для плода.
Плацента в течение беременности и родов в силу губчатого строения легко приспосабливается к изменениям внутриматочного давления и давления мышц маточной стенки, с которой интимно связана. Давление мышц матки на плаценту компенсируется внутриматочным давлением, что предотвращает ее отслойку.
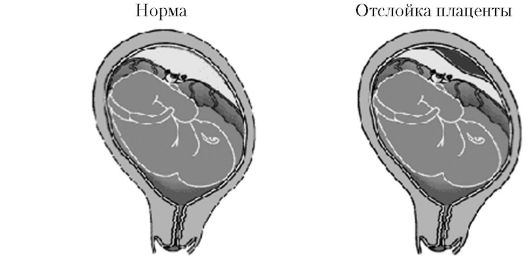
Рис. 59. Преждевременная отслойка нормально расположенной плаценты до рождения плода
При уравновешивании двух сил, действующих в противоположном друг другу направлении, связь между плацентой и стенкой матки не нарушается. Кроме того, сохранению связи плаценты и матки способствуют значительная эластичность плацентарной ткани и небольшой интенсивности сокращения матки во время родов в области плацентарной площадки. Всякое нарушение связи плаценты с маточной стенкой во время беременности и родов сопровождается кровотечением. Преждевременная отслойка нормально расположенной плаценты, по данным литературы, встречается в 0,4-1,4% наблюдений. Однако обычно учитывают только те случаи отслойки, которые были явно диагностированы. В действительности такая патология встречается значительно чаще, особенно при самопроизвольном преждевременном прерывании беременности. Довольно часто не учитывают случаи отслойки, протекающие без клинических проявлений, и только после рождения последа на материнской поверхности плаценты находят сгустки крови или вдавления от гематомы.
Классификация отслойки плаценты
До настоящего времени единой классификации преждевременной отслойки нормально расположенной плаценты не существует. В зависимости от степени (площади) отслойки выделяют частичную (прогрессирующую и не прогрессирующую) и полную отслойку нормально расположенной плаценты.
Данную патологию подразделяют на легкую, средней тяжести и тяжелую в зависимости от кровопотери, величина которой обусловлена площадью и скоростью отслойки плаценты. Различают три формы кровотечения:
- наружное (или видимое) кровотечение, при котором наблюдается выделение крови из влагалища;
- внутреннее (или скрытое) кровотечение, при котором кровь располагается между плацентой и стенкой матки (ретроплацентарная гематома);
- комбинированное (или смешанное) кровотечение: частично видимое и частично скрытое.
Этиология и патогенез отслойки плаценты
Первопричину преждевременной отслойки нормально расположенной плаценты не всегда удается установить. Чаще к отслойке плаценты следует относиться как к завершающему этапу тяжелых, не всегда клинически выявленных патологических состояний, в патогенезе которых существенное значение имеет васкулопатия. Сосудистые нарушения в области маточно-плацентарного комплекса являются основными предрасполагающими факторами при любом другом дополнительном воздействии, приводящем к отслойке: механический травме, падении на живот, ударе в него, автоаварии и др.
Во время беременности преждевременной отслойке нормально расположенной плаценты способствуют:
- экстрагенитальная патология (артериальная гипертензия различного генеза, гломерулонефриты, пиелонефриты, эндокринопатии) аутоиммунные состояния (антифосфолипидный синдром), нередко обусловливающие иммунологический конфликт между материнскими и плодовыми тканями с реакцией отторжения;
- аллергические реакции (на лекарственные вещества, плазму, декстраны, белковые препараты, гемотрансфузию);
- аномалии развития (двурогая, седловидная матка) и опухоли (миомы) матки.
При расположении плаценты в области локализации миоматозньх узлов вероятность ПОНРП возрастает, а из осложнений беременности особенно часто к ней приводит гестоз. При этом имеют значение его длительность и тяжесть, наличие внутриутробной задержки роста плода. Особую группу риска представляют беременные с длительно текущим гестозом либо беременные с быстро нарастающей тяжестью заболевания.
Во время родов преждевременная отслойка нормально расположенной плаценты может наблюдаться при многоводии, в момент излития вод или при многоплодии после рождения первого плода, когда резко уменьшается внутриматочный объем и происходит выраженное сокращение матки; при короткой пуповине и запоздалом разрыве плодного пузыря, когда плацента отслаивается в периоде изгнания вследствие потягивания ее короткой пуповиной при продвижении плода или не разрывающимися, несмотря на полное раскрытие шейки, плодными оболочками; при гиперстимуляции матки за счет введения утеротонических средств.
Преждевременную отслойку нормально расположенной плаценты могут вызывать акушерские операции: наружный акушерский поворот, амниоцентез. Отслойка плаценты начинается с геморрагии, нарушающей целостностъ всех слоев децидуальной оболочки с ее отслойкой от мышечного слоя матки. За счет прогрессирующего разрыва сосудов образуется гематома, обусловливающая отслойку, сдавление и деструкцию плаценты, прилегающей к этому участку. Отслойка плаценты, начавшаяся на небольшом ее участке, в дальнейшем по тем или иным причинам может не распространяться дальше; кровяной сгусток постепенно уплотняется и частично рассасывается, а на месте отслойки плаценты образуются инфаркты, которые легко обнаруживаются после родов при внимательном осмотре плаценты.
У некоторых беременных участок отслойки плаценты может быстро увеличиваться. По мере растяжения матки вследствие нарастания гематомы снижается контрактильная способность миометрия, в результате чего разорванные сосуды плацентарной площадки в области отслоения плаценты не пережимаются, и кровотечение из них может продолжаться. Скапливающаяся кровь отслаивает оболочки от стенки матки и вытекает из половых путей наружу. Если кровь не находит выхода, то она может накапливаться между стенкой матки и плацентой в виде гематомы, попадает как в плаценту, так и в толщу миометрия, что ведет к перерастяжению стенок матки. Растяжение порой настолько значительно, что в стенке матки образуются трещины, распространяющиеся до серозной оболочки и даже на нее. При этом вся стенка матки пропитывается кровью, которая может проникать в околоматочную клетчатку, а в ряде случаев (через трещины серозной оболочки) и в брюшную полость. Такое патологическое состояние называют маточно-плацентарной апоплексией. Она была впервые описана в 1911 г. и получила название «матка Кувелера». При наличии матки Кувелера после родов часто нарушена сократительная способность миометрия, что приводит к гипотонии, прогрессированию ДВС-синдрома, массивному кровотечению.
Клиническая картина и диагностика отслойки плаценты.
Основными клиническими проявлениями преждевременной отслойки нормально расположенной плаценты являются кровотечение, боль в животе и поясничной области, болезненность и гипертонус матки, острая гипоксия плода.
Кровотечение может быть внутренним (ретроплацентарная гематома) и наружным. Степень кровотечения зависит от места и площади отслойки плаценты, гемостатических свойств крови. Кровь, вытекающая из половых путей, бывает разного цвета. Если наружное кровотечение появилось сразу после отслойки, то вытекающая кровь обычно ярко-алая; если от момента отслойки до появления крови прошел определенный промежуток времени, то кровь темного цвета, со сгустками. Если кровь проходит небольшое расстояние от нижнего полюса отслоившейся плаценты до наружного зева, то она имеет алый цвет; если же кровь вытекает из «старой» ретроплацентарной гематомы, расположенной высоко у дна матки, то выделения из влагалища часто имеют серозно-кровянистый характер.
Другим основным симптомом является боль в животе. Она обусловлена растяжением стенки матки, имбибицией ее стенки кровью, раздражением брюшины. Особенно выражен болевой синдром при внутреннем кровотечении. Прямая зависимость между степенью кровотечения и интенсивностью боли имеется не всегда. Иногда боли настолько сильные, что могут быть сравнимы только с болями при разрыве матки (ощущение, что что-то разорвалось в животе) или при разрыве трубы при внематочной беременности. Иногда боли иррадиируют в симфиз, бедро, часто они длительные и приступообразные. При преждевременной отслойке плаценты, расположенной на задней стенке матки, отмечаются боли в поясничной области.
Гипертонус матки, как правило, наблюдается при внутреннем кровотечении и обусловлен наличием ретроплацентарной гематомы, имбибицией кровью и перерастяжением стенки матки. В ответ на постоянный раздражитель в стенке матки она сокращается и не расслабляется.
Острая гипоксия плода может развиваться на ранних стадиях процесса, особенно при внутреннем кровотечении. Развитие гипоксии плода обусловлено как непосредственно самой отслойкой, так и гипертонусом матки, приводящими к резкому снижению маточно-плацентарного кровотока. При отслойке более 1/3 материнской поверхности плаценты плод погибает от гипоксии. В очень редких случаях происходит отслойка всей плаценты, что вызывающая быструю гибель плода.
Формы преждевременной отслойки нормально расположенной плаценты. По клиническому течению в зависимости от площади отслойки плаценты, тяжести состояния различают легкую, средней тяжести и тяжелую формы.
При легкой форме, когда имеется отслойка небольшого участка, болевые симптомы отсутствуют, матка в нормотонусе, сердцебиение плода не страдает. Видимые слизистые оболочки и кожные покровы обычного розового цвета, пульс иногда учащен, но остается хорошего наполнения. Единственным симптомом могут быть скудные темные выделения из половых путей. При УЗИ возможно определение ретроплацентарной гематомы. Если кровь вытекает наружу, то установить какие-либо изменения в плаценте не удается. После родов при осмотре плаценты на материнской поверхности ее обнаруживается кратерообразное вдавление, образованное кровяным сгустком, и сам сгусток. Вид и плотность сгустка зависят от времени, прошедшего после отслойки. Участок, где произошла отслойка плаценты, часто имеет белесоватый или желтоватый цвет, может быть плотным и шероховатым на ощупь за счет обызвествления. Если незначительная отслойка произошла в родах, то схватки (потуги) усиливаются или ослабевают, иногда становятся нерегулярными, обнаруживаются признаки гипоксии плода, в конце периода раскрытия или в периоде изгнания при целом плодном пузыре часто появляются кровяные выделения.
При средней тяжести имеется отслойка 1/4 поверхности плаценты. Начальные симптомы могут развиваться постепенно или внезапно, с появлением постоянных болей в животе и выделением из половых путей темной крови со сгустками, иногда алой, в значительном количестве. Тонус матки повышен, полное расслабление матки между схватками отсутствует. За счет ретроплацентарной гематомы матка может иметь асимметричную форму. При пальпации матки отмечается болезненность. Из-за резко выраженного тонуса матки трудно выслушать сердцебиение плода. Плод страдает от гипоксии, существует опасность его внутриутробной гибели. Могут появиться выраженные симптомы шока: бледность видимых слизистых оболочек и кожных покровов; кожа холодная, влажная на ощупь. Пульс частый, слабого наполнения и напряжения. Артериальное давление снижено, дыхание учащено. При УЗИ выявляют участок отслойки плаценты в виде эхонегативной прослойки между стенкой матки и плацентой.
Тяжелая форма (острая плацентарная недостаточность) наблюдается при отслойке более 2/3 плаценты. Начало заболевания, как правило, внезапное: появляются боли в животе. Быстро развиваются симптомы геморрагического шока: слабость, головокружение, часто обморочное состояние. Больная беспокойна, стонет. Кожные покровы и слизистые оболочки бледные, лицо покрыто холодным потом. Дыхание и пульс слабого наполнения и напряжения. Артериальное давление снижено. При осмотре живот резко вздут, матка напряжена, с «локальной припухлостью», болезненная, мелкие части плода и сердцебиение не определяются. Внутреннее кровотечение может дополняться и наружным кровотечением. Последнее всегда возникает позже первого и менее обильно. Тяжесть состояния при преждевременной отслойке плаценты определяется не только величиной и скоростью кровопотери, существованием очага постоянного раздражения, но и проникновением в кровоток матери большого количества активных тромбопластинов, образующихся в месте отслойки плаценты, что зачастую вызывает развитие острого ДВС-синдрома с массивным потреблением факторов свертывания. В тяжелых случаях отслойки плаценты формируется почечная недостаточность, которая обусловлена как массивной кровопотерей, уменьшением сердечного выброса, гиповолемией, внутрипочечным спазмом сосудов, так и ДВС-синдромом.
Диагностика отслойки плаценты.
Диагноз преждевременной отслойки нормально расположенной плаценты устанавливается на основании жалоб, данных анамнеза, клинической картины и объективного исследования. При изучении анамнеза важное значение придается наличию таких заболеваний, как артериальная гипертензия, пиелонефрит, гломерулонефрит, травмы, гестоз и т.п. Клиническая картина обусловлена степенью и местом отслойки плаценты. Незначительную отслойку нормально расположенной плаценты во время беременности, если имеется незначительная боль в области матки и нет наружного кровотечения, без использования специальных методов исследования можно только заподозрить. Этот диагноз ставят лишь с помощью УЗИ или при осмотре материнской поверхности плаценты после ее рождения. При значительной отслойке плаценты диагноз выставляется с учетом клинической картины и данных УЗИ.
Если преждевременная отслойка плаценты произошла в I периоде родов, то необходимо обращать внимание на то, что схватки усиливаются или ослабевают, становятся нерегулярными; матка между схватками не расслабляется, появляются признаки острой гипоксии плода. Довольно сложно установить диагноз отслойки нормально расположенной плаценты во II периоде родов. При этом основными признаками отслойки являются кровяные выделения со сгустками и острая гипоксия плода. Нередко беспокоит распирающая боль в области матки. Определенные диагностические признаки можно выявить при влагалищном исследовании. Во время беременности шейка матки обычно сохранена, наружный зев закрыт, предлежащая часть плода располагается высоко. В I периоде родов плодный пузырь при отслойке плаценты обычно напряжен, иногда появляется умеренное количество кровянистых выделений со сгустками из матки. При вскрытии плодного пузыря иногда изливаются околоплодные воды с примесью крови. Из дополнительных методов исследования самым объективным и важным является УЗИ, которое следует проводить как можно раньше при подозрении на отслойку плаценты. Исследование при продольном и поперечном сканировании позволяет определить место и площадь отслойки плаценты, размеры и структуру ретроплацентарной гематомы.
Если происходит незначительная отслойка плаценты по краю и имеется наружное кровотечение, т.е. кровь вытекает наружу, то при УЗИ отслойку можно и не обнаружить. В случае преждевременной отслойки нормально расположенной плаценты происходят характерные изменения в системе гемостаза. Даже при незначительной отслойке тромбопластические субстанции тканевого и клеточного происхождения попадают в материнский кровоток, в результате чего развивается картина ДВС-синдрома. Интенсивность его зависит от размеров отслойки плаценты и времени ее развития. У беременных с выраженными клиническими проявлениями наблюдаются изокоагуляция или гипокоагуляция, что связано с потреблением факторов свертывания крови. При этом снижается число тромбоцитов, концентрация фибриногена, уровень антитромбина III и повышается концентрация продуктов деградации фибрина/фибриногена.
Во время обследования беременных необходимо дифференцировать преждевременную отслойку нормально расположенной плаценты от ее предлежания, разрыва краевого синуса плаценты, разрыва сосудов пуповины, разрыва матки и др.
Лечение отслойки плаценты.
Выбор метода терапии зависит от следующих факторов:
- времени возникновения кровотечения (во время беременности, в родах);
- общего состояния беременной (роженицы);
- состояния плода;
- массивности и величины кровопотери;
- вида кровотечения (скрытое, наружное, смешанное);
- срока беременности;
- состояния родовых путей (степень раскрытия шейки матки);
- состояния гемостаза.
Во время беременности при выраженной клинической картине отслойки плаценты, когда наблюдаются болевой синдром, гипертонус матки, гипоксия плода, кровотечение (есть подозрение на маточноплацентарную апоплексию) и ухудшение общего состояния, показано экстренное родоразрешение путем кесарева сечения независимо от срока гестации и состояния плода.
Если состояние беременной и плода значительно не страдает, нет выраженного наружного или внутреннего кровотечения (небольшая не прогрессирующая ретроплацентарная гематома), анемии при сроке гестации до 34-35 нед, возможна выжидательная тактика, лечение при этом проводится под контролем УЗИ при постоянном наблюдении за состоянием плода (допплерометрия, КТГ) и включает постельный режим беременной, введение спазмолитических средств, дезагрегантов, поливитаминов, антианемических препаратов, переливание свежезамороженной плазмы и эритроцитной массы по показаниям. Прогноз при начинающейся отслойке плаценты затруднителен, всегда возможны дальнейшее ее прогрессирование и переход легкой формы заболевания в тяжелую. Особенно должны насторожить даже незначительные повторные кровотечения, которые свидетельствуют о прогрессировании отслойки, что грозит жизни матери и плода. В подобных случаях следует ставить вопрос об абдоминальном родоразрешении даже при удовлетворительном состоянии беременной.
При отслойке плаценты в I периоде родов, когда нет выраженного кровотечения, состояние роженицы удовлетворительное, тонус матки между схватками нормальный, отсутствуют признаки внутриутробного страдания плода, показана амниотомия (рациональность амниотомии объясняется тем, что вытекание околоплодных вод ведет к уменьшению кровотечения, поступления тромбопластина в материнский кровоток). Амниотомия ускоряет роды, особенно при доношенном плоде. Роды следует вести под постоянным мониторным наблюдением за характером сократительной деятельности матки и сердцебиения плода. Использовать окситоцин не рекомендуется, так как усиление сократительной деятельности матки способствует поступлению тромбопластина в материнский кровоток и активации коагулопатии потребления.
Если в процессе родов кровотечение усиливается, появляется гипертонус матки, отмечаются признаки страдания плода и нет условий для быстрого родоразрешения через естественные родовые пути, то в интересах матери и плода показано родоразрешение путем кесарева сечения. При проведении последнего по поводу отслойки нормально расположенной плаценты как во время беременности, так и во время родов необходимо внимательно осмотреть не только переднюю, но и заднюю поверхность матки для выявления кровоизлияний под серозную оболочку (матка Кувелера). Фактически диагноз матки Кувелера устанавливают во время кесарева сечения. При наличии матки Кувелера (шоковая матка) после кесарева сечения, перевязки маточных сосудов и коррекции гемостаза при продолжении кровотечения показана экстирпация матки без придатков в связи с опасностью массивной кровопотери в послеоперационном периоде вследствие гипокоагуляции и гипотонии матки. Ограничиваться надвлагалищной ампутацией матки в этой ситуации нецелесообразно из-за часто возникающего кровотечения из культи шейки матки и необходимости релапаротомии для ее удаления.
При повышенной кровоточивости во время операции кесарева сечения или экстирпации матки следует поставить дренажную трубку в брюшную полость для контроля за выделениями. Кесарево сечение или экстирпацию матки проводят под эндотрахеальным наркозом. В раннем послеоперационном периоде после кесарева сечения для профилактики кровотечения показаны введение утеротонических средств и контроль за данными гемостазиограммы. Одновременно с остановкой кровотечения в послеродовом периоде родильнице проводят инфузионно-трансфузионную терапию, коррекцию гемостаза.
Во II периоде родов при выявлении отслойки нормально расположенной плаценты и наличии условий для родоразрешения через естественные родовые пути (полное раскрытие шейки матки, предлежащая часть плода в полости таза) проводят срочное родоразрешение путем наложения акушерских щипцов; при тазовом предлежании плода — его экстракцию; при отсутствии условий для вагинального родоразрешения — кесарево сечение. Во всех случаях родоразрешения через естественные родовые пути после рождения плода необходимы ручное удаление последа (если его отслойка была неполной) и обследование матки, (ручное обследование матки кроме того, способствует хорошему ее сокращению). Чтобы исключить повреждения, необходим также осмотр шейки матки и влагалища с помощью зеркал. Одновременно назначают сокращающие матку средства (окситоцин и др.) для предупреждения кровотечения в раннем послеродовом периоде.
При появлении позднего послеродового кровотечения для его остановки показано дополнительное введение утеротонических средств (окситоцин, простагландин) внутривенно или в шейку матки на фоне коррекции гемостаза (ДВС-синдрома). При отсутствии эффекта производится экстирпация матки. Наилучшим способом остановки коагулопатического кровотечения является внутривенное введение свежезамороженной плазмы, свежей донорской крови, криопреципитата. При тромбоцитопении показано введение тромбоцитной массы. Вопрос о введении гепарина является дискуссионным. Гепарин может быть применен в небольших дозах капельно с кровью или кровезаменителем под контролем свертывания крови через 12 ч после экстирпации матки. Прогноз в отношении жизни матери и плода при преждевременной отслойке нормально расположенной плаценты весьма сложен.
Материнская летальность, по данным различных авторов, составляет 1,6-15,6%. Основные причины гибели — шок и кровотечение. Исход заболевания зависит от характера этиологического фактора, тяжести отслойки, состояния гемостаза, своевременности постановки диагноза, момента отслойки плаценты (во время беременности или в родах), характера кровотечения (наружное, внутреннее), выбора адекватного метода лечения, состояния материнского организма. Уровень перинатальной смертности при преждевременной отслойке зависит от выраженности внутриутробной гипоксии, возможной «незрелости» плода, от своевременности и качества оказания реанимационной неонатологической помощи. Профилактика рассматриваемой патологии сводится к своевременной диагностике и лечению гестоза, артериальной гипертензии беременных, заболеваний почек, антифосфолипидного синдрома и других недугов, способствующих отслойке плаценты. Несомненную роль в профилактике играет правильное ведение родов: своевременное вскрытие плодного пузыря, дозированное введение утеротонических средств.
Разрыв матки
Это нарушение целостности матки во время беременности или в родах. Разрывы матки при беременности встречаются значительно реже, чем в родах, и составляют в среднем около 9,1% от всех разрывов.
Классификация разрыва матки
Существует множество классификации разрывов матки, каждая из которых имеет свои достоинства и недостатки.
Этиология и патогенез разрыва матки
Современными акушерами признаются следующие этиопатогенетические факторы разрыва матки во время беременности и родов: механические препятствия рождению плода, гистопатические изменения миометрия, насильственный фактор при родоразрешающих операциях, сочетание перечисленных факторов.
Механическое препятствие рождению плода в настоящее время становится причиной разрывов матки не более чем в 10% случаев. Чаще всего это связано с клинической несоразмерностью между головкой плода и тазом матери. Разрыв матки может произойти при неправильном положении плода, рубцовых изменениях шейки матки, наличии опухолей в малом тазу, мешающих продвижению плода.
Разрывы матки при несоразмерности предлежащей части плода и таза происходят чаще всего при хорошей сократительной активности матки, полном открытии шейки матки и локализуется в нижнем ее сегменте. Перерастяжение нижнего сегмента и разрыв матки особенно легко происходят в тех случаях, когда шейка матки не сместилась за головку плода и ущемилась между ней и стенками таза. Фиксация части шейки матки к стенкам таза приводит к еще большему перерастяжению нижнего сегмента за счет сокращающихся мышц тела матки. Первоначально в области нижнего сегмента появляется трещина, при этом разрываются сосуды, и в стенке матки образуется гематома. За этим следует непосредственно разрыв матки. При полном ее разрыве и повреждении сосудов начинается кровотечение в брюшную полость. При разрыве матки в передней части нижнего сегмента или отрыве ее от сводов влагалища в разрыв иногда вовлекается мочевой пузырь. При неполном разрыве матки образуется гематома в различных местах в зависимости от локализации повреждения: между листками широкой связки матки, под серозным покровом матки, в предпузырной клетчатке.
Гистопатические изменения миометрия в настоящее время являются ведущими факторами в генезе разрыва матки. Они включают рубцовые, атрофические и дистрофические изменения миометрия после осложненных родов, большого числа родов, абортов, после неоднократных выскабливаний стенок полости матки, операций на матке. Наибольшее значение при таком механизме разрыва имеют неполноценные рубцы на матке после кесарева сечения, консервативной миомэктомии и др. Расположение плаценты в области послеоперационного рубца нередко сопровождается глубокой инвазией элементов трофобласта в миометрий, что еще более усиливает угрозу разрыва матки при ее растяжении и сокращении. Пороки развития матки также могут быть причиной ее разрыва. В этих случаях разрыв происходит, как правило, в ранние сроки беременности, и его клиническая картина совпадает с таковой при нарушенной эктопической беременности.
Разрыв матки вследствие гистопатических ее изменений наступает незаметно: патологически измененная стенка матки не разрывается, а как правило, расползается в месте наиболее глубоких очаговых изменений.
К насильственным факторам при родоразрешающих операциях относятся давление на дно матки (прием Кристеллера), применение акушерских родоразрешающих, в частности плодоразрушающих операций без учета имеющихся условий, с нарушением техники их выполнения; длительная стимуляция окстоцином у многорожавших, при многоплодной беременности и крупном плоде. К факторам насильственного разрыва следует отнести попытку поворота плода при запущенном поперечном положении, форсированное извлечение плода за тазовый конец с освобождением запрокинутых ручек, с разогнутой головкой, родоразрешение при неполном открытии маточного зева.
У беременных, подвергшихся механическому воздействию извне (удар в живот, дорожные катастрофы), также может наблюдаться разрыв матки.
Встречается также сочетание механических и гистопатических причин. Разрыв матки может происходить при сочетании структурных ее изменений и механического препятствия рождению плода.
Клиническая картина и диагностика разрыва матки.
Клиническая картина разрыва матки весьма разнообразна. Различают несколько вариантов.
«Типичный» классический разрыв матки. Происходит при несоразмерности между плодом и тазом матери. В своем клиническом развитии разрыв матки обычно проходит три стадии: угрожающего, начавшегося и совершившегося.
Для угрожающего разрыва характерна интенсивная усиливающаяся родовая деятельность, со временем схватки приобретают судорожный характер, паузы между ними укорачиваются. Поведение роженицы беспокойное, она кричит, держится руками за живот. Лицо испуганное, с расширенными глазами. Губы и язык пересыхают, пульс учащается, температура тела нередко повышается. В связи с давлением мочевого пузыря и уретры мочеиспускание затрудняется.
При осмотре и объективном исследовании обнаруживаются резко болезненная в нижней части матка, напряженные, болезненные, иногда асимметрично расположенные круглые связки матки, отек наружных половых органов и влагалища. Ниже пупка и на его уровне или несколько выше определяется глубокая и ясно видимая косо идущая поперек матки борозда — контракционное кольцо, представляющее собой четко выраженную границу между сокращенным телом матки и перерастянутым нижним сегментом. Матка как бы разделена на две различные по консистенции и форме части, верхнюю и нижнюю, и приобретает форму песочных часов. Из-за напряжения живота и частых схваток серцебиение плода нередко выслушивается с трудом, развивается острая гипоксия плода, может наступить его гибель, так как сильные и длительные сокращения матки обусловливают нарушения плацентарного кровообращения.
При влагалищном исследовании нередко обнаруживают либо полное открытие шейки матки и родовую опухоль головки плода, либо отечную шейку матки, ущемленную между плотно прилегающей головкой плода и костями таза. В последней ситуации может создаваться ложное впечатление об отсутствии полного открытия шейки матки. В таких условиях влагалищное исследование проводят чрезвычайно осторожно, без малейшего насилия, и движениями исследующих пальцев не нужно пытаться оттолкнуть головку для выяснения степени ее подвижности, а также для опорожнения мочевого пузыря.
Клиническая картина начавшегося разрыва матки определяется разрывом сосудов и появлением гематомы в стенке матки. На фоне симптомов перерастяжения нижнего сегмента матки отмечаются симптомы эректильной стадии шока, общее возбужденное состояние роженицы, громкий крик, испытываемое ею чувство сильного страха, сопровождающееся расширением зрачков. Схватки принимают судорожный характер, матка между схватками не расслабляется. Появляются болезненные потуги при отсутствии продвижения плода, высоко стоящей головке и полном открытии шейки матки. Из половых путей могут появляться сукровичные или кровяные выделения, в моче — примесь крови. Кровяных выделений при начавшемся разрыве может и не быть, но если при угрозе разрыва они есть, то всегда служат признаком начала разрыва. Плод обычно погибает внутриутробно от гипоксии.
Клиника совершившегося разрыва сопровождается рядом характерных признаков: резкой болью в животе на высоте одной из схваток, внезапным прекращением родовой деятельности (внезапное «затишье после бури»), симптомами торпидной стадии шока и внутреннего кровотечения. Кожные покровы роженицы бледнеют, зрачки расширяются, глаза западают, пульс учащается и слабеет, дыхание становится поверхностным, появляются тошнота, рвота, головокружения до потери соз-нания.
При полном разрыве плод, а нередко и послед могут перемещаться в брюшную полость. Сердцебиение плода прекращается, если он не погибает еще раньше. Предлежащая часть плода, которая до этого была плотно прижата ко входу в таз, теперь находится высоко над входом или сбоку от него; все части плода ясно определяются, а при тонкой передней брюшной стенке становятся видимыми, как будто они лежат под самой кожей. Рядом с плодом пальпируется отклонившаяся в сторону хорошо сократившаяся матка. Наблюдается умеренное кровотечение из влагалища. В связи с проникновением в брюшную полость крови появляется болезненность при пальпации живота, развиваются явления раздражения брюшины.
Разрывы матки при гистопатических изменениях миометрия протекают без выраженной клинической картины, однако, несмотря на стертый и невыраженный характер симптомов, необходимо их выявлять.
Диагноз разрыва матки ставят на основании совокупности перечисленных клинических признаков. Трудности могут возникнуть при разрывах матки по рубцу, а также при неполных разрывах матки, особенно в нижнем сегменте. Такие «атипичные» разрывы не всегда сопровождаются выраженными симптомами и иногда остаются не диагностированными в течение некоторого времени. Ведущими в диагностике являются признаки внутреннего кровотечения и геморрагического шока, выраженность которых определяется величиной кровопотери.
Лечение разрыва матки.
Во время беременности угрожающий разрыв матки — показание к экстренному чревосечению и кесареву сечению. В родах необходимо снять родовую деятельность и роды закончить путем операции кесарева сечения. Начавшийся и совершившийся разрывы матки требуют чревосечения независимо от состояния плода. Если разрыв небольшой, а также разрыв произошел недавно и опасность инфицирования невелика, то допустимо ушивание разрыва. При обширных разрывах, особенно с размозжением тканей и наличием инфекции, производится экстирпация матки. При неполном разрыве матки и наличии обширной подбрюшинной гематомы необходимо сначала рассечь брюшину, удалить жидкую кровь и сгустки, наложить лигатуры на поврежденные сосуды.
Профилактика разрыва матки в основном связана с организационными мероприятиями, начинать которые необходимо еще в женской консультации. Соответствующих беременных определяют в группу повышенного риска разрыва матки. К ней относятся беременные с узким тазом, крупным плодом, неправильным положением плода, многорожавшие, с отягощенным акушерским анамнезом. Сейчас значительно увеличилось число беременных с рубцом на матке после кесарева сечения. Ведение беременности и родов у них имеет особую специфику.
Прогноз. При современном состоянии родовспоможения в случае полного разрыва матки прогноз для плода неблагоприятен, так как связан с отслойкой плаценты. Исход для матери определяется объемом кровопотери и тяжестью шокового состояния.
Разрыв шейки матки
Он проявляется клинически яркими алыми кровянистыми выделениями различной интенсивности. Разрыв чаще происходит после раскрытия маточного зева на 5-6 см, т.е. когда начинается продвижение головки по родовому каналу. Разрыв шейки матки бывает у женщин с быстрыми родами. Его не всегда диагностируют, ибо он нередко бессимптомен из-за тампонирующего действия продвигающейся головки. Как правило, разрыва шейки матки не бывает при тазовом предлежании и при слабости родовой деятельности. Окончательный диагноз устанавливается при осмотре мягких тканей родовых путей в послеродовом периоде. По глубине разрыва различают 3 степени: I — не длиннее 2 см, II — больше 2 см, но не доходит до свода влагалища, III — разрыв переходит на свод влагалища. Особенностью ушивания разрыва шейки матки III степени является контроль пальцем наложения шва на верхний угол раны с тем, чтобы убедиться, что разрыв шейки матки не перешел на область нижнего сегмента. Профилактика разрыва шейки матки: подготовка шейки матки во время беременности, введение спазмолитиков в I периоде родов (внутримышечно, внутривенно), самый лучший эффект дает длительная перидуральная анестезия.
Общие принципы обследования беременных при кровотечении
Независимо от причины кровотечения во время беременности существует общий порядок обследования пациенток, поступающих в родовспомогательные учреждения с жалобами на кровяные выделения из половых путей.
Порядок обследования беременных с кровотечением
- Сбор анамнеза.
- Общее обследование.
- Пальпация матки (наружное акушерское исследование) и выслушивание сердечных тонов плода.
- Осмотр наружных половых органов и определение характера кровяных выделений.
- Ультразвуковое исследование.
- Осмотр шейки матки с помощью подогретых зеркал.
- Влагалищное исследование (только в конце беременности и в родах бережно, при готовой операционной).
При таком порядке обследования исключают возможные причины кровотечения. В первую очередь подтверждается или отвергается наличие таких грозных и опасных осложнений, как преждевременная отслойка нормально расположенной плаценты и предлежание плаценты. Наличие или отсутствие этих видов патологии выясняется при сборе анамнеза, оценке общего состояния, при пальпации матки, выслушивании сердечных тонов плода, проведении УЗИ, КТГ. Во вторую очередь подтверждается или исключается патология мягких тканей родовых путей (в основном при осмотре с помощью зеркал). И только потом при необходимости производится влагалищное исследование для решения вопроса о методе родоразрешения.
При поступлении беременной с кровотечением в смотровую следует воздержаться от постановки клизмы и душа, так как эти мероприятия могут усилить кровотечение. В процессе сбора анамнеза обращают внимание на число предыдущих беременностей, осложнения при родах и абортах, перенесенные воспалительные заболевания матки. Как преждевременная отслойка нормально расположенной плаценты, так и ее предлежание чаще встречаются у повторнородящих. Наличие в анамнезе гестоза, гипертонической болезни и другой сосудистой патологии, врожденная недостаточность сосудов плаценты, венозный стаз, травма живота и тазовых органов указывают на возможность преждевременной отслойки нормально расположенной плаценты. Эту же патологию в родах могут обусловить внезапное уменьшение объема матки (быстрое излитие околоплодной жидкости или рождение первого плода из двойни), короткая пуповина. Указания на наличие эрозии или полипа шейки матки позволяют предположить кровотечение из этих очагов.
Опрос беременной дает представление о количестве потерянной крови. При оценке общего состояния, определении пульса, измерении артериального давления выявляют степень анемизации. Если при небольшом кровотечении имеются явления выраженной анемии, это должно служить указанием на внутреннее кровотечение, свойственное преждевременной отслойке нормально расположенной плаценты. При пальпации матки и проведении наружного акушерского исследования особое внимание обращают на тонус и болезненность матки, высоту стояния предлежащей части плода и дна матки. Плотная нерасслабляющаяся матка с болезненной припухлостью на отдельном участке характерна для преждевременной отслойки нормально расположенной плаценты. Высокое расположение предлежащей части плода и высокое стояние дна матки свидетельствуют о предлежании плаценты. При этом матка имеет нормальный тонус. Выслушивая сердечные тоны плода, следует иметь в виду: при преждевременной отслойке нормально расположенной плаценты плод начинает страдать рано и вскоре может погибнуть. Плод, как правило, погибает при отслойке 2/3 плаценты. В случае предлежания плаценты изменения сердцебиения плода находятся обычно в прямой зависимости от степени наружного кровотечения. При патологии мягких родовых путей сердечная деятельность плода не изменяется.
С внедрением в акушерство ультразвуковой аппаратуры возможности определения причины кровотечения значительно повысились. УЗИ позволяет установить точную локализацию плаценты, наличие или отсутствие ретроплацентарной гематомы при любом сроке гестации.
Если в процессе обследования обнаружены клинические данные, подтверждающие отслойку нормально расположенной плаценты, то последующие мероприятия по уточнению диагноза и лечению должны быть самыми экстренными и энергичными, так, как малейшее промедление с лечением угрожает жизни матери и плода. Если же отслойка не выявляется, то из приемного отделения беременную (роженицу) перевозят на каталке в малую операционную, где проводят дальнейшее обследование (даже если было выполнено УЗИ).
Осмотр наружных половых органов позволяет исключить их травматическое повреждение. Затем осматривают шейку матки и стенки влагалища при помощи подогретых зеркал. Использование теплых зеркал необходимо во избежание в ответ на холодовое раздражение влагалища рефлекторного сокращения матки и как следствие усиления кровотечения. Ввиду возможности последнего осмотр следует производить при полной готовности к операции. В случае обнаружения травмы, варикозных узлов, эрозии, полипа или рака шейки матки больную лечат соответствующими методами. При отсутствии названных патологических состояний мягких родовых путей приступают к следующему этапу обследования — влагалищному исследованию. Основная его цель — определение готовности шейки матки к родам, уточнение тактики ведения пациентки, в том числе для решения вопроса об амниотомии. Если нельзя выполнить УЗИ, влагалищное исследование осуществляют и с диагностической целью при полной готовности к операции, а в отдельных случаях — непосредственно в развернутой операционной. Эта предосторожность диктуется тем, что при влагалищном исследовании может начаться сильное кровотечение, и окажется необходимым кесарево сечение. Во время влагалищного исследования при раскрытии шейки матки диагностика предлежания плаценты относительно нетрудна. В случаях полного предлежания весь просвет раскрытого внутреннего зева занят плацентарной тканью. При неполном предлежании в области внутреннего зева определяются часть плаценты и оболочки плодного пузыря (боковое предлежание) или только край плаценты, находящийся у самого края зева, а все пространство занято плодными оболочками (краевое предлежание). В случаях низкого прикрепления плаценты (плацента располагается в пределах 7 см от внутреннего зева) ее край даже при полном раскрытии шейки матки не определяется, эта аномалия распознается по плотности и шероховатости оболочек вблизи от края плаценты.
Влагалищное исследование производят только в конце беременности и в родах. При недоношенной беременности и кровотечении от влагалищного исследования нужно отказаться, так как оно может усилить кровотечение и поставить врача перед необходимостью выполнения кесарева сечения при глубоконедоношенной беременности. При отсутствии показаний к экстренному родоразрешению целесообразно предписать беременной строгий постельный режим, установить тщательное наблюдение за ее общим состоянием и характером выделений, назначить мероприятия, направленные на уменьшение кровотечения и пролонгирование беременности.
