ОСТРАЯ ХИРУРГИЧЕСКАЯ ПАТОЛОГИЯ У БЕРЕМЕННЫХ
Клинические лекции по акушерству (учебное пособие)
- Проблема «острого живота»
- Аппендицит
- Холецистит и холелитиаз
- Острый панкреатит
- Острая кишечная непроходимость
- Язвенная болезнь желудка
- Спонтанный разрыв печени и селезенки
- Разрыв аневризмы селезеночной артерии
- Патология тазовых органов
- Рак яичников
- Миомы матки
Проблема «острого живота»
Проблема «острого живота» во время беременности — одна из сложных пограничных акушерско-хирургических проблем. При беременности увеличенная матка смещает органы брюшной полости, что нарушает их функцию и обусловливает атипичное клиническое течение многих острых заболеваний. Кроме того, акушер, хорошо разбирающийся в физиологических изменениях во время беременности и акушерских осложнениях, может не поставить диагноза острого хирургического заболевания; напротив, хирург часто принимает обнаруженные им симптомы за проявления беременности. Эти факторы нередко приводят к диагностическим ошибкам, а следовательно, и к потенциально опасному промедлению в активном хирургическом лечении острого хирургического заболевания.
Хирургические вмешательства, кроме кесарева сечения, производятся в 0,2-2,2% всех беременностей.
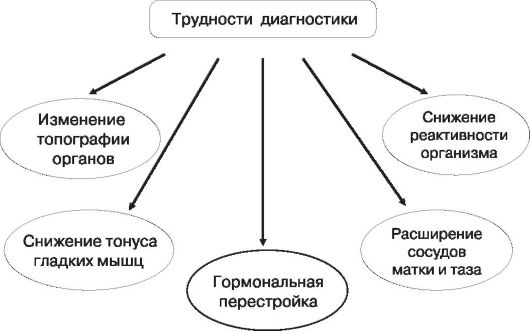
Таблица 37. Хирургические причины «острого живота» во время беременности
| Причина | Частота |
| Острый аппендицит | 1:800-2000 |
| Острый холецистит | 1:1000-2000 |
| Острая кишечная непроходимость | 1:1500-66 500 |
| Острый панкреатит | 1:3000-11 000 |
Диагностика заболеваний брюшной полости
Очень важен для диагностики хирургической патологии при беременности тщательный сбор анамнеза. Важно также точно знать срок беременности (наиболее безопасен для хирургического вмешательства II триместр беременности).
Пациенткам с «острым животом» показано тщательное обследование акушера-гинеколога для исключения акушерско-гинекологической патологии. Количество абдоминальных исследований должно быть минимально возможным для установки диагноза, чтобы не провоцировать повышение тонуса матки.
Ранняя и точная диагностика заболеваний брюшной полости у беременных осложняется следующими факторами:
- измененные анатомические взаимоотношения;
- затрудненная пальпация органов брюшной полости;
- стертые клинические симптомы;
- симптомы, сходные с обычным дискомфортом беременности;
- сложности дифференциальной диагностики хирургической и акушерской патологии.
Боль
Боль — это основной симптом «острого живота» при беременности. По локализации боли можно предположить причину «острого живота». Генерализованная боль порой обусловлена перитонитом вследствие кровотечения, воспалительной экссудации или наличия кишечного содержимого в животе. Боль, локализованная в нижних отделах живота центрально, нередко связана с повышением тонуса матки, по латеральным нижним отделам живота — с перекрутом, разрывом капсулы новообразования (кисты или опухоли) яичника. Патология нисходящей или сигмовидной кишки с локализацией боли в нижнем левом квадранте живота встречается редко из-за относительно молодого возраста пациенток. Боль в среднем отделе живота на ранних сроках беременности может быть связана с кишечником, боль в верхних отделах — с патологией печени, селезенки, желчного пузыря, желудка, двенадцатиперстной кишки или поджелудочной железы.
Другие симптомы
После I триместра беременности боль в животе, сочетающаеся с тошнотой и рвотой, обычно вызвано патологией верхних отделов желудочно-кишечного тракта.
Частый симптом острой хирургической патологии при беременности — диарея (за исключением случаев неспецифического язвенного колита).
Потеря сознания с болью и симптомами раздражения брюшины может указывать на острое хирургическое заболевание брюшной полости с разрывом органа и кровотечением. Температура свыше 38 °С свидетельствует об инфекции, локализация которой уточняется другими клиническими симптомами.
Лабораторная диагностика
Результаты лабораторных тестов, применяемых для диагностики хирургического заболевания, при беременности оцениваются иначе, чем обычно. Диагностическое значение имеет повышение уровня лейкоцитов свыше 12500 в любом триместре беременности, а также сдвиг лейкоцитарной формулы влево.
Риск для плода
Потенциальный риск для плода должен быть сведен к минимуму — риск из-за материнского заболевания (рис. 107), анестезии, воздействия лекарственных препаратов, диагностического рентгеновского облучения и хирургического вмешательства.
В настоящее время наркоз достаточно безопасен во время беременности, однако может повышать частоту самопроизвольных абортов, особенно в I триместре.
Применение анальгетиков в послеоперационном периоде в целом не дает выраженных побочных эффектов. Аспирин следует применять только короткое время, избегать его длительного применения или больших доз. У беременных допустимо использовать антибиотики трех групп — цефалоспорины, пенициллины, макролиды, не рекомендуются сульфаниламиды и аминогликозиды, категорически противопоказаны тетрациклины.
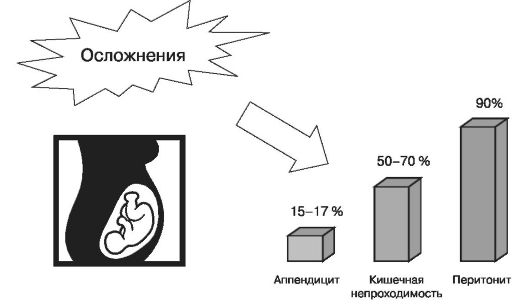
Рис. 107. Риск развития осложнений беременности при острых заболеваниях брюшной полости
Рентгеновское облучение проводится беременным только в том случае, если риск недиагностированной хирургической патологии превышает риск облучения плода (в основном речь идет о подозрении на кишечную непроходимость).
Гипоксия плода — основная опасность для него при хирургическом вмешательстве у матери. Поэтому в предоперационном периоде, во время операции и в послеоперационном периоде необходимо мониторировать р02 матери, сатурацию кислородом ее крови. Обязательно предупреждение компрессии нижней полой вены в положении на спине. Лучшей оксигенации плода также способствуют оксигенотерапия и восполнение ОЦК, падение АД матери может непосредственно приводить к гипоксии плода. Выраженное снижение маточно-плацентарного кровотока вследствие прямой вазоконстрикции и увеличения тонуса матки наблюдается при применении вазопрессорных препаратов, особенно препаратов с α-адренергической активностью, поэтому их следует избегать. Для диагностики гипоксии плода при хирургических вмешательствах на поздних сроках беременности показан КТГ-мониторинг и допплерометрия до операции и в послеоперационном периоде.
Тяжесть воспалительного процесса вследствие хирургического заболевания в большей степени влияет на исход беременности, чем непосредственно хирургическое вмешательство. Частота преждевременных родов возрастает при тяжелых хирургических осложнениях, особенно при перитоните.
Принципы хирургических вмешательств
При клинике «острого живота» показано немедленное хирургическое вмешательство, задержка в диагностике и проведении операции — основной фактор, приводящий к росту осложнений у матери и перинатальным потерям.
Если операция не экстренная и может быть отложена, лучше отложить хирургическое вмешательство до II триместра или послеродового периода.
При подострых ситуациях решение об оперативном вмешательстве следует принимать осторожно.
Предоперационная подготовка включает адекватную гидратацию, наличие препаратов крови и соответствующую премедикацию, не уменьшающую оксигенацию крови матери и плода.
Необходимо обеспечение адекватной анестезии.
Нужно предупреждать материнскую гипотензию (избегать положения на спине).
Следует избегать излишних манипуляций на беременной матке.
При отсутствии акушерских показаний к проведению операции кесарева сечения не следует производить кесарево сечение вместе с хирургическим вмешательством.
Послеоперационный уход зависит от срока беременности и произведенной операции. В конце беременности тщательный мониторинг сердцебиения плода, предпочтительнее КТГ с одновременной регистрацией сердцебиения плода и тонуса матки, позволяет вовремя диагностировать гипоксию плода и угрозу преждевременных родов. Следует избегать чрезмерного применения седативных препаратов, гипергидратации и своевременно проводить коррекцию электролитных нарушений.
Аппендицит
Острый аппендицит — самая частая хирургическая патология при беременности (рис. 108). Частота его составляет 0,4-1,4 на 1000 беременностей. Частота аппендэктомии в среднем 1 на 1000 беременностей, диагноз аппендицита, по зарубежным данным, интраоперационно подтверждается у 65%, т.е. около 1 на 1500 беременностей, что диктует необходимость тщательной ревизии брюшной полости при обнаружении неизмененного аппендикса.
Рис. 108. Частота острого аппендицита в зависимости от срока беременности
Деструктивные формы наблюдаются при беременности в 2-3 раза чаще, чем у небеременных, что связано с поздней диагностикой и операцией. Материнская и перинатальная заболеваемость и смертность намного выше, если аппендицит осложняется перитонитом.
Клинические симптомы аппендицита
Беременность затрудняет диагностику аппендицита по следующим причинам.
- Анорексия, тошнота, рвота расцениваются как признаки беременности, а не аппендицита.
- Аппендикс по мере увеличения срока беременности поднимается кверху, что приводит к изменению локализации болевого синдрома.
- Умеренный лейкоцитоз всегда отмечается при нормальной беременности.
Особенно затруднителен дифференциальный диагноз острого аппендицита с такими заболеваниями, как острый пиелонефрит, почечная колика, отслойка плаценты, нарушение питания миоматозного узла.
У беременной женщины, особенно на поздних сроках беременности, может не отмечаться симптомов, считающихся «типичными» для небеременных. Практически всегда присутствует болевой синдром в правом нижнем или среднем квадранте живота, но при беременности он иногда расценивается как растяжение круглых связок или инфекция мочевыводящих путей. При беременности происходит смещение червеобразного отростка кверху и кнаружи. После I триместра беременности отросток существенно смещается от точки Мак-Бурнея с горизонтальной ротацией его основания. Такая ротация продолжается до 8-го месяца беременности, когда более 90% аппендиксов располагается выше подвздошного гребня и 80% ротировано кпереди к правому подреберью. Немаловажную роль играет имеющаяся при беременности наклонность к запорам, что вызывает застой содержимого кишечника и повышение вирулентности кишечной флоры, а также гормональные сдвиги, приводящие к функциональной перестройке лимфоидной ткани.
Наиболее постоянным клиническим симптомом у беременных с аппендицитом является боль в правых отделах живота, хотя боль и локализуется чаще атипично. Напряжение мышц и симптомы раздражения брюшины выражены тем меньше, чем больше срок беременности. Тошнота, рвота, анорексия — как и у небеременных. В начале заболевания температура и частота пульса относительно нормальные. Высокая лихорадка для заболевания не характерна, у 25% беременных с аппендицитом температура нормальная. Для установления диагноза показана диагностическая лапароскопия, особенно на ранних сроках беременности.
В связи с атипичной клинической картиной время от начала заболевания до оперативного лечения почти у 80% пациенток превышает 12 ч, а у каждой четвертой — более суток (рис. 109), что способствует увеличению частоты осложненных форм острого аппендицита.
По мере увеличения срока беременности слепая кишка и червеобразный отросток располагаются высоко, образование спаек и ограничение инфекции большим сальником становятся маловероятными, вследствие чего возрастает частота деструктивных форм (рис. 110) и разлитого гнойного перитонита.
Клинический анализ историй болезни беременных с острым аппендицитом, проведенный сотрудниками кафедры, показал высокую частоту деструктивных форм острого аппендицита у беременных.
Все беременные с острым аппендицитом жалуются на боли в животе, и у всех отмечается локальная болезненность. Тошнота и рвота в
I триместре не имеют большой диагностической ценности, так как нередко это проявления раннего токсикоза беременности. Во II и III триместрах, как правило, проявлений токсикоза не бывает, и эти симптомы приобретают большее значение в диагностике острого аппендицита, встречаясь соответственно: тошнота — почти в 70%, рвота — примерно в 50% случаев. Жидкий стул может появлятся у 20% больных. Напряжение мышц передней брюшной стенки и симптомы раздражения брюшины отмечаются преимущественно в I триместре (до 75%), а после выхода матки из малого таза во II триместре — у 30-50%, в III триместре — только у 28% больных.
Рис. 109. Время от начала заболевания до операции аппендэктомии у беременных
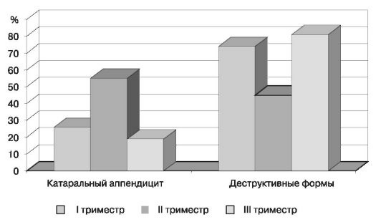
Рис. 110. Частота встречаемости различных форм острого аппендицита в зависимости от срока беременности
В диагностике острого аппендицита большое значение имеют симптомы Ровзинга и Ситковского, особенно во второй половине беременности. Довольно часто можно видеть усиление болезненности при смещении матки в сторону локализации аппендикса (симптом Брендо). Температурная реакция возникает лишь у половины пациенток, также как и лейкоцитоз более 12 000. Но почти у всех больных имеет место тахикардия до 100 ударов в минуту (табл. 38).
Таблица 38. Клинические симптомы острого аппендицита у беременных в зависимости от срока беременности
| Симптомы острого аппендицита | Триместр | ||
| I | II | III | |
| Боли в животе | 100% | 100% | 100% |
| Локальная болезненность при пальпации | 100% | 100% | 100% |
| Тошнота | 83% | 67% | 71% |
| Рвота | 25% | 43% | 53% |
| Жидкий стул | 8% | 21% | 18% |
| Напряжение мышц | 75% | 51% | 28% |
| Симптомы: | |||
| Щеткина-Блюмберга; | 47% | 30% | 28% |
| Ровзинга; | 58% | 87% | 82% |
| Ситковского; | 50% | 82% | 76% |
| Температура >37 °С | 67% | 51% | 41% |
| Лейкоцитоз >12000 | 33% | 41% | 65% |
| Тахикардия >80 | 92% | 90% | 100% |
| Пиурия | 0 | 10% | 6% |
Лабораторные признаки аппендицита
Диагноз в основном устанавливается клинически. Относительный лейкоцитоз беременности (норма до 12 500) затрудняет диагностику инфекции. У 75% наблюдается сдвиг лейкоцитарной формулы влево. В анализе мочи может быть пиурия (у 20%) и микрогематурия вследствие перехода воспалительного процесса на парауретральную клетчатку, тесной связи между аппендиксом и мочеточником (обычно при ретроцекальном расположении отростка), что иногда затрудняет дифференциальный диагноз аппендицита и пиелонефрита.
Дифференциальный диагноз проводится со следующими патологиями:
- разрыв кисты желтого тела;
- перекрут ножки опухоли яичника;
- внематочная беременность;
- отслойка плаценты;
- преждевременные роды;
- растяжение круглых связок;
- хориоамнионит;
- нарушение питания миоматозного узла;
- сальпингит;
- пиелонефрит;
- холангит;
- мезентериальный аденит;
- новообразования;
- дивертикулит;
- паразитарная инфекция желудочно-кишечного тракта;
- дивертикул Меккеля.
Лечение аппендицита
Существует утверждение, что «смерть от аппендицита — это смерть от промедления» (рис. 111). Лечение неосложненного аппендицита при беременности — аппендэктомия.
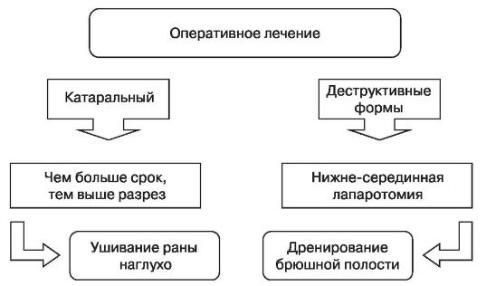
Рис. 111. Хирургическое лечение аппендицита
Обезболивание
Оптимальным методом обезболивания является эпидуральная анестезия. В отдельных случаях при необходимости искусственной вентиляции используют эндотрахеальный наркоз. Предполагаемые технические трудности во время аппендэктомии, страх больной перед операцией должны склонить хирурга к выбору общего обезболивания.
Оперативный доступ при аппендиците
В качестве оперативного доступа при несомненном диагнозе в I триместре беременности пользуются доступом Волковича-Дьяконова. Во II и III триместрах этот доступ не всегда достаточен, поэтому пользуются его модификацией по принципу — чем больше срок беременности, тем выше разрез.
Последние недели беременности разрез проводят несколько выше подвздошной кости вследствие значительного смещения слепой кишки и червеобразного отростка кверху. При сомнении в диагнозе и разлитом перитоните показана нижнесрединная лапаротомия. В настоящее время многие авторы рекомендуют производить нижнесрединную лапаротомию, обеспечивающую возможность тщательной ревизии органов брюшной полости, учитывая, что правильность предоперационного диагноза острого аппендицита у беременных составляет 60-80%. Использовать лапароскопию возможно лишь до 16-17 нед беременности.
Активная лечебная тактика в отношении беременных позволяет закончить операцию зашиванием брюшной полости наглухо. При необходимости дренирования дренажи выводятся трансабдоминально, к куполу слепой кишки можно подводить микроирригаторы для последующего введения антибиотиков в брюшную полость. При деструктивных формах, перитоните, формировании абсцесса показано внутривенное введение антибиотиков.
Влияние аппендицита на исход беременности
Аппендицит увеличивает вероятность выкидыша или преждевременных родов, особенно при перитоните.
Причины возникновения угрозы прерывания беременности при развитии острого аппендицита 15%.
- Инфицирование матки контактным путем — по брюшине, через фимбриальный конец маточных труб.
- Гнойные метастазы из червеобразного отростка в плаценту, оболочки, в стенку матки.
- Действие альфа-фосфолипазной системы некоторых бактерий, специфическая активность которой намного выше активности фосфолипазы хориона, амниона, децидуальных оболочек.
- Повышение внутриутробного давления.
- Рефлекторная передача раздражения с брюшины отростка на брюшину, покрывающую матку.
- Формирование спаек, способствующих преждевременным сокращениям матки.
С целью профилактики преждевременного прерывания беременности проводятся общепринятые мероприятия — постельный режим, спазмолитики, токолиз сульфатом магния, витамин Е. Токолитическая терапия не нужна при неосложненном аппендиците, но при тяжелых формах обычно она требуется (токолиз сульфатом магния). Если в конце III триместра вскоре после операции развивается родовая деятельность, то тормозить ее не следует.
Недиагностированный аппендицит часто приводит к развитию родовой деятельности. Большая матка нередко способствует локальному отграничению инфекции, однако после родоразрешения, когда матка резко уменьшается, гной выходит в брюшную полость. В таких случаях картина «острого живота» резко развивается через несколько часов после родов. В других случаях, когда аппендицит начинает развиваться уже в послеродовом периоде, он обычно редко приводит к перитониту.
Прогноз при аппендиците
Материнская летальность минимальна, перинатальные потери связаны с преждевременными родами или с разлитым перитонитом и сепсисом, т.е. с тяжестью аппендицита, а не с хирургическим вмешательством. Репродуктивные потери — около 15%, частота прерывания беременности выше, если оперативное вмешательство производится после 23 нед (репродуктивные потери 22%).
Перитонит при аппендиците
Летальность при разлитом перитоните, по данным различных авторов, составляет 23-55% для матери, 40-92% для плода, наибольшая летальность — в III триместре беременности. Это обусловлено рядом причин, среди которых главное место занимают снижение пластических свойств брюшины при беременности, оттеснение кверху сальника и других брюшинных образований, наличие огромной полнокровной всасывающей поверхности матки, вследствие чего интоксикация более бурная, чем вне беременности.
Неблагополучные результаты лечения (рис. 112) разлитого гнойного перитонита у беременных вызваны прежде всего снижением иммунитета, характерным для беременности, возрастанием всасывания токсинов в связи с увеличнием поверхности беременной матки, усилением кровоснабжения органов малого таза, смещением вверх большого сальника, снижением его антибактериальной активности и другими изменениями в организме беременной, приводящими к ухудшению противомикробной защиты. В связи с этим для купирования разлитого гнойного перитонита, кроме удаления аппендикса и санации брюшной полости, как правило, показано прерывание беременности. Алгоритм лечения в I триместре: после нижнесрединного разреза — инструментальное опорожнение матки через влагалище, аппендэктомия, санация брюшной полости.
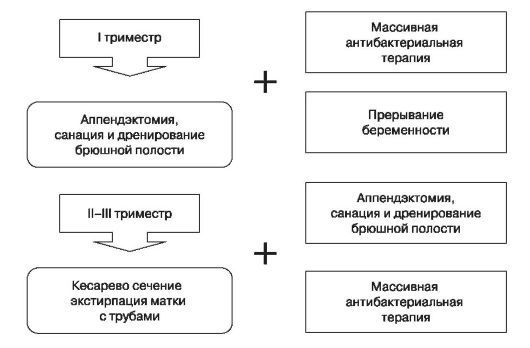
Рис. 112. Лечение перитонита
При кесаревом сечении в поздние сроки в условиях гнойного процесса рекомендуется экстирпация матки с маточными трубами, санация и дренирование брюшной полости. Попытка сохранения беременности после аппендэктомии и санации брюшной полости может способствовать появлению межкишечных абсцессов, развитию септического состояния и летальному исходу, как и сохранение инфицированной во время кесарева сечения матки.
Холецистит и холелитиаз
Болезни желчного пузыря — вторая по частоте хирургическая патология при беременности (1-6 на 10 тыс. беременностей). Как минимум 3,5% беременных женщин имеют камни в желчном пузыре. Частота острого холецистита, требующего хирургического вмешательства во время беременности, составляет от 1 на 6,5 тыс. до 1 на 25 тыс. беременностей.
Факторы риска развития болезней желчного пузыря у беременных:
- паритет;
- прием оральных контрацептивов в анамнезе (в два раза увеличивает риск формирования болезней желчного пузыря);
- повышение литогенных свойств желчи;
- изменение моторики желчевыводящих путей, стаз желчи;
- во II и III триместрах — увеличение объема желчного пузыря почти в два раза, снижение его способности к опорожнению.
Клинические признаки холецистита
Такие же, как у небеременных, но анатомические изменения, связанные с беременностью, затрудняют диагностику:
- анорексия;
- тошнота, рвота;
- субфебрилитет;
- боль в правом верхнем квадранте живота.
Печень и диафрагма располагаются выше, желчный пузырь выше правой реберной дуги, в правом верхнем квадранте может располагаться и аппендикс. Холецистит нередко сопровождается болью в эпигастрии, правой подлопаточной области и даже в левом верхнем квадранте живота или левом нижнем. Приступы боли — обычно после еды, длятся от нескольких минут до нескольких часов. Возможны тошнота, рвота, повышение температуры, напряжение мышц в правом верхнем квадранте. Желчный пузырь у беременных обычно недоступен пальпации.
Лабораторные признаки:
- лейкоцитоз со сдвигом влево;
- возможно повышение концентрации печеночных ферментов (АСТ, АЛТ, щелочная фосфатаза), билирубина, хотя более характерен относительно нормальный уровень ACT, АЛТ и несколько повышенный — щелочной фосфатазы (у беременных повышен за счет синтеза щелочной фосфатазы плацентой) и билирубина.
УЗИ: камни в желчном пузыре (отсутствуют у 10%), изменения стенки пузыря.
Дифференциальный диагноз:
- аппендицит;
- вторичный инфекционный холецистит (Salmonella typhi или паразиты);
- панкреатит;
- преэклампсия.
Лечение холецистита
Вначале рекомендуется консервативное лечение холецистита (рис. 113) при беременности, особенно в I триместре, ибо хирургическое вмешательство на этом сроке может сопровождаться выкидышем. Беременным с выраженной клинической симптоматикой, повторными госпитализациями и сопутствующим панкреатитом показано хирургическое лечение, тогда прогноз для дальнейшего развития беременности обычно благоприятный. В последние годы для большинства пациенток методом выбора считается лапароскопическая холецистэктомия. Оптимальный срок для проведения хирургического вмешательства при холецистите (рис. 114) — II триместр.
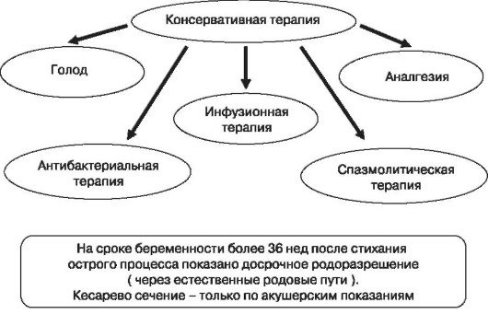
Рис. 113. Консервативное лечение холецистита
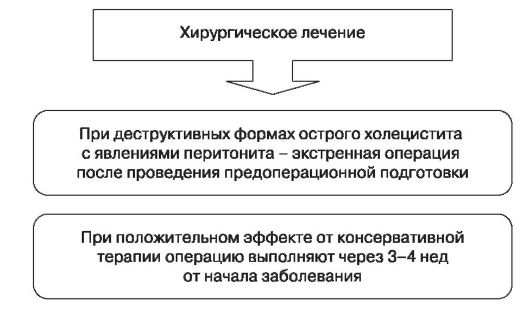
Рис. 114. Хирургическое лечение холецистита
Острый панкреатит
Острый панкреатит занимает третье место по частоте среди острой хирургической патологии у беременных. Частота его — от 1:3 тыс. до 1:12 тыс. беременностей, однако материнская смертность высокая — 3,4%, перинатальная смертность 11%, что указывает на важность своевременной диагностики этого заболевания.
Причина панкреатита — наличие активированных пищеварительных ферментов в поджелудочной железе. Наиболее часто (как и у небеременных) панкреатит вызван холелитиазом.
Этиологические факторы острого панкреатита:
- желчнокаменная болезнь;
- гипертриглицеридемия (например, наследственный дефект липопротеинлипазы);
- воздействие лекарственных препаратов (тетрациклины, тиазидовые диуретики, эстрогены);
- семейный панкреатит;
- структурные аномалии поджелудочной железы или двенадцатиперстной кишки;
- инфекции;
- тяжелая травма живота;
- сосудистая патология;
- гестационная гипертензия;
- алкоголизм.
Предрасполагающие моменты к возникновению острого панкреатита у беременных:
- стаз желчи и атония желчного пузыря вследствие действия прогестерона;
- некоторое повышение уровня ферментов (амилазы, липазы, кислых протаминаз) во второй половине беременности в результате активизации функций поджелудочной железы;
- повышение содержания липидов в крови;
- повышение внутрибрюшного давления во второй половине беременности, приводящее к повышению интрадуоденального давления и интрадуктальному стазу в вирсунговом протоке и желчных путях;
- идентичность механизма, вызывающего сокращения гладкой мускулатуры матки и спазм сфинктеров протоков, выводящих желчь и сок поджелудочной железы;
- постоянно имеющийся метаболический фон за счет нарушений минерального обмена, особенно при гестозах.
Клинические симптомы панкреатита
- сильная боль в эпигастрии, опоясывающая, острая или постепенно нарастающая;
- тошнота, рвота;
- субфебрилитет, тахикардия;
- ортостатическая гипотензия;
- напряжение мышц.
Лабораторные данные при панкреатите
При определении диастазы (амилазы) сыворотки она в несколько раз превышает верхнюю границу нормы, однако через 48-72 ч от начала острого процесса может вернуться к нормальным значениям, несмотря на продолжающуюся клинику панкреатита; уровень амилазы не коррелирует с тяжестью заболевания. Обычно диагностируется увеличение липазы сыворотки.
Традиционные методы обследования поджелудочной железы (панкреатическое зондирование, ангиография, ретроградная панкреатография) у беременных неприменимы. Единственным возможным инструментальным диагностическим методом, который следует использовать при подозрении на панкреатит, является УЗИ. Метод позволяет выявить осложнения панкреатита — жидкость в брюшной полости, абсцесс, перипанкреатическую гематому, образование псевдокист; провести диагностику холелитиаза и дифференцировать его с другой хирургической патологией. При сроке беременности до 30 нед УЗИ железы не представляет технических трудностей, однако в более поздние сроки ее визуализации может помешать матка; доступным для осмотра остается только тело железы.
Дифференциальный диагноз:
- токсикоз первой половины беременности;
- преэклампсия;
- прервавшаяся эктопическая беременность (часто с повышением уровня амилазы сыворотки);
- прободение язвы желудка;
- острый холецистит;
- разрыв селезенки;
- абсцесс печени;
- перинефральный абсцесс.
Осложнения при панкреатите
Хотя и у беременных могут наблюдаться обычные осложнения панкреатита, повышенной предрасположенности к ним во время беременности не отмечается. К острым осложнениям относятся геморрагический панкреатит с тяжелой гипотензией и гипокальциемией, респираторный дистресс-синдром, панкреатический асцит, образование абсцесса, липонекроз.
Острый панкреатит у беременной приводит к гипоксии плода вследствие трансплацентарного перехода панкреатических ферментов, гипокальциемии и водно-электролитных нарушений у матери.
Основные принципы лечения панкреатита
Консервативная терапия
- Инфузионная терапия.
- Прекращение энтерального питания.
- Назогастральный зонд для удаления желудочного содержимого.
- Анальгетики, спазмолитики парентерально.
- Парентеральное питание (следует начинать как можно раньше для нормализации состояния плода).
- Ингибиторы ферментов (трасилол, контрикал).
- Антибактериальная терапия (показана при панкреонекрозе).
- При возникновении угрозы прерывания беременности ее не пролонгируют.
Около 90% больных хорошо реагируют на это лечение, до разрешения заболевания проходит 3-5 дней. Хирургическое вмешательство показано при перипанкреатическом абсцессе, разрыве псевдокисты, при геморрагических и вторичных панкреатитах (при холелитиазе и развитии механической желтухи). Тактика такая же, как у небеременных.
Хирургическое лечение
- Прерывание беременности при сроке до 12 нед.
- После 36 нед — досрочное родоразрешение через естественные родовые пути.
- Хирургическое вмешательство показано при гнойно-септических осложнениях.
- В III триместре при наличии панкреатогенного перитонита производится кесарево сечение с последующим удалением матки с трубами и широкое дренирование брюшной полости.
Убедительных данных, свидетельствующих о благоприятном влиянии прерывания беременности на течение и исход острого панкреатита, не имеется.
Прогноз при панкреатите
До разработки медицинских и хирургических методов ведения панкреатита частота материнской смертности была очень высокой и составляла 37%. В настоящее время материнская летальность оценивается в 3,4%, фетальные потери — в 11%.
Острая кишечная непроходимость
Рост числа операций на брюшной полости и воспалительных заболеваний со стороны гениталий закономерно увеличил количество грозных осложнений спаечной болезни во время беременности. Частота в среднем составляет 1-3 случая на 10 тыс. беременностей, варьирует от 1 на 1500 до 1 на 66 500.
Виды кишечной непроходимости
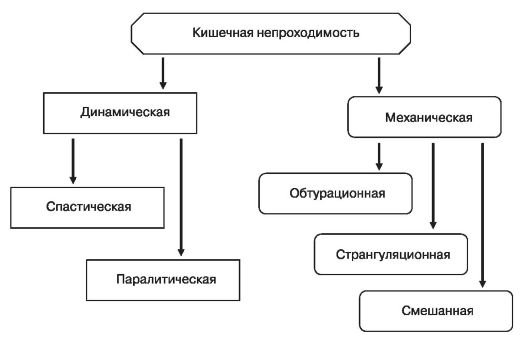
Причины кишечной непроходимости:
- сдавление растущей маткой спаек кишечника после предшествующих хирургических вмешательств (60-70%);
- заворот кишок;
- грыжи;
- новообразования.
При наличии спаек в брюшной полости есть три критических периода в течение беременности, в которые опасность развития острой кишечной непроходимости возрастает:
- выход матки из полости малого таза (3-4 мес беременности);
- опускание головки плода в малый таз в III триместре беременности;
- внезапное уменьшение объема матки после родов с быстрым изменением внутрибрюшного давления.
В эти периоды создаются предпосылки к изменению топографических взаимоотношений органов брюшной полости. Перемещение кишечных петель при наличии спаек ведет в ряде случаев к перегибам, сдавлению, ущемлению, завороту. Предрасположенность к возникновению острой кишечной непроходимости наблюдается у лиц, перенесших аппендэктомию или операции на женских половых органах. Женщины относятся к группе высокого риска кишечной непроходимости во время первой беременности после хирургического вмешательства.
Причины кишечной непроходимости во время беременности и в послеродовом периоде:
- Спайки — 55%:
- I триместр — 7%;
- II триместр — 27%;
- III триместр — 45%; Послеродовой период — 21% . Заворот кишок — 25%.
- Непроходимость средних отделов тонкого кишечника — 11%.
- Непроходимость слепой кишки — 36%.
- Непроходимость сигмовидной кишки — 43%.
- Непроходимость других отделов — 10% .
- Инвагинация — 5%.
- Грыжи, карцинома, аппендицит — 5% .
- Другие причины — 10% .
Клиника кишечной непроходимости
На рис. 115 приведены симптомы кишечной непроходимости.
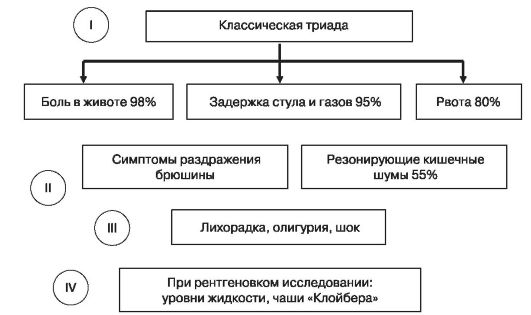
Рис. 115. Симптомы и диагностика кишечной непроходимости
Боль постоянная, диффузная, или периодическая, каждые 4-5 мин при тонкокишечной непроходимости и каждые 10-15 мин при толстокишечной непроходимости. При тонкокишечной непроходимости болевой синдром выражен больше, чем при завороте кишок и инвагинации. Исследование перистальтики кишечника мало помогает в установлении раннего диагноза обструкции, в начале заболевания также слабо выражено напряжение мышц живота. При тонкокишечной непроходимости обычно бывает рвота. На поздних этапах заболевания развиваются лихорадка, олигурия, шок вследствие массивной потери жидкости, ацидоза и инфекции.
При подозрении на острую кишечную непроходимость у беременных с указанием на оперативные вмешательства в анамнезе не следует откладывать проведение рентгенологического исследования, ибо риск тяжелых последствий недиагностированной кишечной непроходимости намного превышает риск рентгенологического исследования для плода. В начале заболевания примерно в 50% случаев рентген неинформативен, тогда производится повторный снимок через 4-6 ч. Чаши Клойбера очевидно указывают на кишечную непроходимость.
Заворот кишок — вторая по частоте причина кишечной непроходимости при беременности (около 25% случаев). Первичная обструкция обычно происходит в слепой кишке вследствие нарушений фиксации ее в правом латеральном канале. На рентгенограмме слепая кишка перерастянута и заходит на тень почек.
Инвагинация — нечастая причина кишечной непроходимости при беременности и сложна для диагностики, так как обструкция может быть преходящей и типичные рентгенологические признаки могут отсутствовать.
Лечение кишечной непроходимости
Как проводить консервативную терапию, отражено на рис. 116.
После установления диагноза — лечение только оперативное (рис. 117), стабилизация основных жизненных функций, гидратация. Разрез — срединная лапаротомия. Хирургические принципы те же, что и у небеременных. В том случае, если в III триместре большая матка затрудняет доступ к кишечнику, вначале производится кесарево сечение.
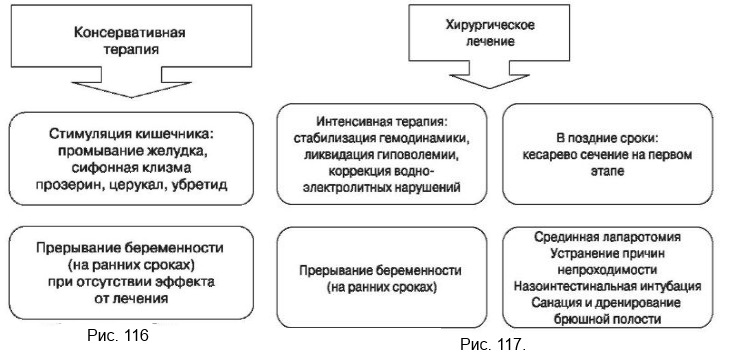
Рис. 116. Консервативная терапия кишечной непроходимости
Рис. 117. Хирургическое лечение кишечной непроходимости
Прогноз кишечной непроходимости
Частота материнской смертности — 10-20% вследствие поздней диагностики и операции, неадекватной предоперационной подготовки, инфицирования, сердечно-сосудистой недостаточности и необратимого шока. Перинатальная смертность еще выше (26%), ее причины — материнская гипотензия, гипоксия плода.
Язвенная болезнь желудка
При беременности имеет место защитное, по-видимому, эстрогенообусловленное действие в отношении язв желудочно-кишечного тракта, поэтому встречаются они редко, хотя точная частота неизвестна.
Во время беременности снижается моторика желудка, желудочная секреция, возрастает секреция слизи.
Признаки язвенной болезни при беременности могут ошибочно расцениваться как признаки самой беременности (диспепсия, дискомфорт в эпигастрии). При перфорации язвы возникает болевой синдром, появляются перитонеальные симптомы, клиническая картина шока. Для диагностики показана гастроскопия.
В литературе сообщалось менее чем о 100 случаях осложнений язвенной болезни при беременности: перфорации, кровотечении, обструкции, (по большей части в III триместре). Высокая частота смертности обусловлена трудностями диагностики при беременности. При перфорации и кровотечении лечение хирургическое, при обструкции допустимы консервативные методы. В III триместре показано одновременно кесарево сечение для уменьшения вредного влияния на плод гипотензии и гипоксемии матери.
Спонтанный разрыв печени и селезенки
Спонтанное внутрибрюшное кровотечение при беременности имеет различные причины, в том числе травму, предшествующую патологию селезенки, преэклампсию-эклампсию. Точная причина часто неизвестна. Встречается относительно редко. Частота разрыва печени — 1 на 45 тыс. беременностей. Происходит в основном из-за преэклампсии, эклампсии, хотя возможен и спонтанный разрыв.
Клиническая картина разрыва печени характеризуется болью в животе, шоком, ДВС-синдромом с тромбоцитопенией, снижением уровня фибриногена. В типичных случаях гематома локализуется на диафрагмальной поверхности правой доли, но могут быть и внутрипеченочные гематомы. Для подтверждения диагноза применяются УЗИ, компьютерная томография.
При больших разрывах печени показана немедленная лапаротомия, возможны перевязка печеночной артерии, резекция доли печени, ушивание разрыва печени, тампонада; инфузионная терапия, лечение ДВСсиндрома. Хирургическая техника, опыт хирурга очень важны для выживания пациентки.
Разрыв селезенки — почти всегда следствие травматического инсульта в отдаленном или недалеком прошлом (обычно при травме грудной клетки или живота). Истинный спонтанный разрыв (не очевидная травма) обычно происходит во второй половине беременности и отражает эффект ослабления стромы селезенки от давней незамеченной травмы. У таких больных может быть геморрагический шок, клиника «острого живота». Лечение хирургическое. Материнская смертность составляет около 15%, гибель плода — около 70%.
Разрыв аневризмы селезеночной артерии
По данным аутопсии, частота этой патологии у взрослых — 0,1%, в старческом возрасте — в 100 раз больше. В 6-10% случаев отмечается разрыв дефекта. 25-40% разрывов происходит во время беременности, особенно в III триместре. Материнская смертность при этой патологии — 75% (как и перинатальная), в основном вследствие неправильного диагноза и поздно начатого лечения. Разрыв обычно имеет место на поздних сроках беременности у беременных пожилого возраста и связан с атеросклеротическим поражением сосудов селезенки, портальной гипертензией и болезнью Ehler-Danlos 4-го типа. Часто расценивается как разрыв матки или отслойка плаценты.
До разрыва аневризмы симптомы либо полностью отсутствуют, либо непостоянны, наиболее частое проявление — периодическая боль в эпигастрии или левом верхнем квадранте живота. Важно обращать внимание на индукцию боли в эпигастрии при нагибании и наклонах. Хотя наличествует спленомегалия, образование обычно не выявляется, особенно на поздних сроках беременности. При аускультации может выслушиваться шум. Диагноз достоверен при визуализации на рентгенограмме в левом верхнем квадранте живота овального кальцинированного образования с центральной эхонегативной областью. В стабильной клинической ситуации для установления диагноза применяется ангиография.
При подозрении на заболевание нужна немедленная лапаротомия (совместно с хирургом) с целью улучшения исходов для матери и плода. Производится перевязка селезеночной артерии и резекция аневризмы, можно оставить селезенку при наличии коллатерального кровотока, но в большинстве случаев выполняют спленэктомию.
Патология тазовых органов
Кисты и опухоли яичников при беременности — второе по частоте осложнение после острого аппендицита, если рассматривать вместе абдоминальную и тазовую патологию. Образования яичников обычно бессимптомные, наблюдаются у 0,1% всех беременных женщин. Только в 2% случаев происходит разрыв этих образований, перекрут — значительно чаще (в 50-60%).
Особенно распространенное образование яичника на ранних сроках беременности — желтое тело беременности, редко превышающее 6 см в диаметре. Наиболее встречаемые патологические новообразования яичников — зрелые тератомы (21%), серозные цистаденомы (21%), кисты желтого тела (18%) и муцинозные цистаденомы.
При УЗИ определяются размер и консистенция образования. При одностороннем подвижном кистозном образовании без включений оперативное вмешательство может быть отложено до II триместра.
Дифференциальный диагноз:
- новообразования кишечника;
- миоматозный узел на ножке;
- тазовая почка;
- врожденные аномалии матки.
Показания к оперативному вмешательству при беременности:
- образование сохраняется после 15 нед и >6 см в диаметре;
- образование содержит солидный компонент или перегородки;
- образование содержит внутренние разрастания;
- имеется асцит.
Бессимптомные образования яичников, впервые диагностируемые в III триместре, обычно оперируют после родоразрешения.
Солидные опухоли яичников требуют хирургического лечения во время беременности в связи с возможной 2-5% частотой рака яичников и для предотвращения перекрута, разрыва или механического препятствия в родах. Солидные или кистозные образования яичников, выявляемые в I триместре, удаляют хирургическим путем во II триместре.
Перекрут ножки опухоли яичника, маточной трубы и широкой связки может привести к «острому животу» с картиной перитонита и шока. В этом случае обычно предполагаются другие причины, а диагноз перекрута устанавливается на операции.
Показано экстренное оперативное лечение. Правый яичник чаще вовлекается в процесс, чем левый. Боль сначала постепенная, непостоянная, затем усиливается. Перекрут чаще происходит во II триместре. Гистологически чаще это оказываются зрелые тератомы и цистаденомы.
Рак яичников
2-5% всех опухолей яичников при беременности — злокачественные (дисгерминома, незрелая тератома, серозная цистаденокарцинома).
Тактика лечения не отличается от таковой у небеременных — оперативное вмешательство с резекцией большого сальника. Вне зависимости от срока беременности рак яичников обычно лечится активно, с экстирпацией всех тазовых репродуктивных органов, о возможности такой операции пациентка должна быть предупреждена заранее.
Миомы матки
Частота — 0,3-2,6% от всех беременностей. Осложнения при беременности:
- нарушение питания;
- перекрут;
- механическое препятствие в родах.
Нарушение питания узла и перекрут ножки узла сопровождаются клиникой острой боли в животе и локальным мышечным напряжением. Обычно проводится консервативная терапия, при наличии перекрута изолированного узла на ножке и препятствия в родах показано хирургическое лечение. Миомэктомия при беременности не рекомендуется в связи с возможностью сильного кровотечения. При некрозе узла возможно развитие ДВС-синдрома, нужен контроль коагулограммы.
В начале боль острая, локализованная, желудочно-кишечные симптомы минимальны или отсутствуют. Может быть повышен уровень ферментов гладкой мускулатуры — ACT, ЛДГ, КФК. При УЗИ определяется локализация узла, размер, консистенция, наличие полостей. На ранних сроках беременности допустима диагностическая лапароскопия для дифференциации миомы от опухоли яичника, если УЗИ недостаточно информативно.
Нарушение питания миоматозного узла, как правило, возникает с явлениями угрозы прерывания беременности (повышение тонуса матки). При своевременной диагностике адекватная консервативная терапия (спазмолитики, токолитики) нормализует кровоток в узле миомы и сохраняет беременность без оперативного вмешательства. При достижении плодом жизнеспособности решение о методе родоразрешения и миомэктомии принимается индивидуально в отношении каждой больной.
