ЛУЧЕВАЯ АНАТОМИЯ ПОЗВОНОЧНИКА И СПИННОГО МОЗГА
Лучевая анатомия человека. Под ред. Трофимовой Т.Н. 2005 год
- Лучевая анатомия позвоночника
- Оценка просвета позвоночного канала
- Паравертебральные мягкие ткани
- МРТ-анатомия спинного мозга
Формирование позвоночника начинается очень рано: уже на второй неделе внутриутробного развития по бокам от хорды возникает парная мезенхимальная закладка, которая вскоре превращается в трубку и быстро делится на первичные позвонки, каждый из которых соответствует одному дерматому. Однако в течение ближайших дней происходит пересегментация, в результате которой из двух половин смежных позвонков и межпозвоночного диска образуется вторичный позвонок, в середине которого остаются парные питающие сегментарные артерии. Мезенхимальная стадия развития позвоночника завершается к четвертой неделе, когда в позвонках появляются хрящевые ядра с одновременной редукцией хорды. Это означает начало хрящевой стадии развития, которая на 8-й неделе сменяется костной, поскольку в это время появляются ядра окостенения для тел и каждой половины дуги позвонка.
К моменту рождения (рис. 3.1) тело позвонка почти полностью состоит из костной ткани, за исключением лимбусов, которые остаются хрящевыми. Дуга представлена двумя половинами, не слившимися ни с телом позвонка, ни между собой. Суставные отростки сохраняют периферическую хрящевую кайму, а остистые отростки содержат небольшой участок костной ткани вдоль латеральных поверхностей своего основания. Поэтому медиальный отдел задней стенки позвоночного канала у новорожденного остается хрящевым.
Верхние шейные позвонки к этому времени также не завершили процесс окостенения: у Ср как правило, отсутствует ядро окостенения в передней дуге; зуб Си, не слившийся с его телом, может состоять из двух симметричных половин.
Слияние дуги с телом позвонка происходит на первом году жизни, а слияние пластин дуг между собой — в разные сроки для разных позвонков: первыми, к трем месяцам жизни, сливаются пластины дуг CVII и Thp затем последовательно этот процесс продвигается по шейному отделу позвоночника снизу вверх, а по грудному и поясничному отделам — сверху вниз. При этом задняя дуга атланта становится костной к концу первого года, а дуги Lv и S, окостеневают к 5 годам. В 11—14 лет появляются ядра окостенения лимбусов (рис. 3.2), сливающихся с телами позвон-ковк 16—18 годам (рис. 3.3). Задержка такого слияния может служить показателем инфантилизма.
Основной единицей позвоночника служит позвоночный двигательный сегмент, состоящий из смежных половин двух соседних позвонков, межпозвоночного диска, парного межпозвоночного (дугоотростчатого) сустава и коротких связок. Позвоночный двигательный сегмент не совпадает по уровню с одноименным сегментом спинного мозга.
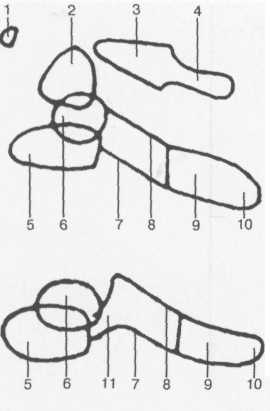
а — боковая проекция: 1 — передняя дуга атланта; 2 — зуб С„; 3 — боковая масса Ct; 4 — задняя дуга С,; 5 — тело позвонка; 6 — поперечный отросток; 7 — нижний суставной отросток; 8 — верхний суставной отросток; 9 — пластина дуги; 10 — закладка остистого отростка; 11 — ножка дуги.
6 — прямая проекция: 1 — зуб С„; 2 — задняя дуга С,; 3 — верхняя суставная поверхность боковой массы Ср— 4 — нижняя суставная поверхность боковой массы Ct; 5 — поперечный отросток Ср 6 — нижний суставной отросток Сп; 7 — верхняя суставная поверхность Сп; 8 — тело Сн; 9 — пластина дуги; 10 — верхний суставной отросток; 11 — нижний суставной отросток; 12 — ножка дуги; 13 — тело позвонка.
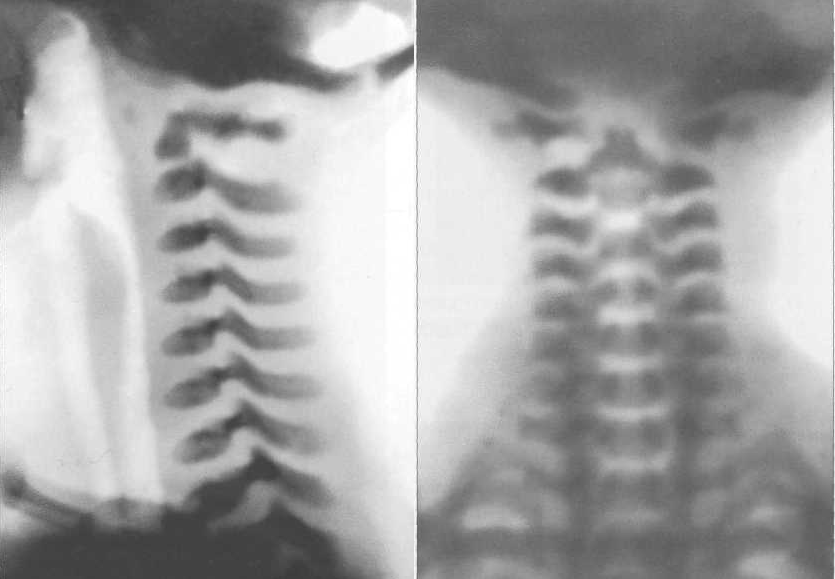
Рис. 3.1. Рентгенограммы шейного отдела позвоночника новорожденного и схемы.
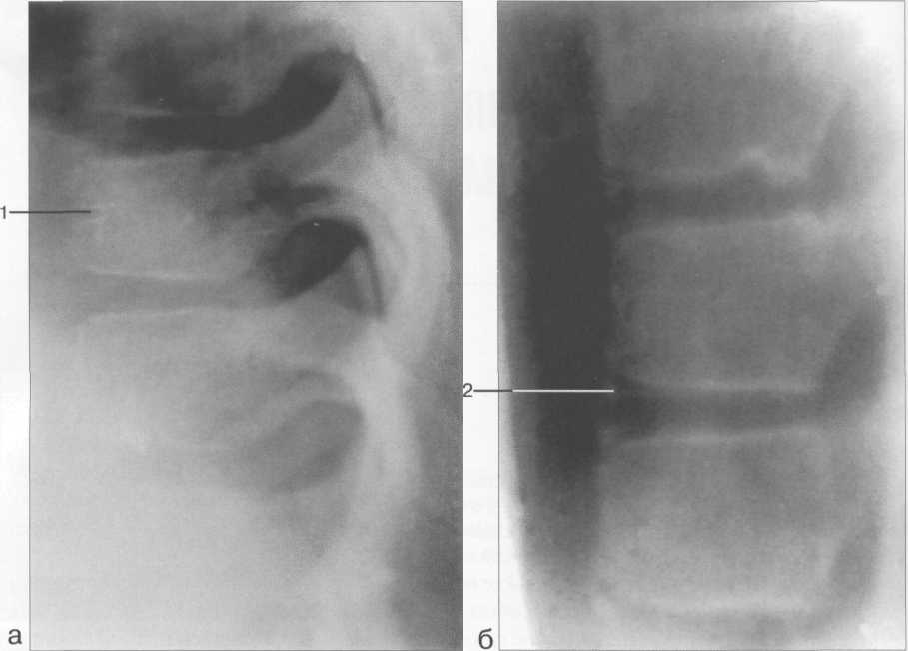
Рис. 3.2. Боковые спондилограммы грудного отдела позвоночника:
а — 8-летнего ребенка; б — 15-летнего подростка; 1 — каналы сегментарных питающих артерий; 2 — ядра окостенения лимбусов тел позвонков.
Анализировать изображения позвоночника удобно в следующем порядке:
- оценка позвоночного столба;
- изучение формы и структуры каждого позвонка;
- анализ элементов движения — межпозвоночных дисков и суставов;
- характеристика позвоночного канала и межпозвоночных отверстий;
- оценка паравертебральных мягких тканей.
ЛУЧЕВАЯ АНАТОМИЯ ПОЗВОНОЧНИКА
Позвоночный столб в целом анализируют по двум взаимно перпендикулярным спондило-граммам, совокупности МР-томограмм в сагиттальной и фронтальной плоскостях или реконструкциям КТ-изображений в сагиттальной или фронтальной плоскостях.
В здоровом позвоночнике искривлений во фронтальной плоскости нет, а в сагиттальной существуют плавные изгибы в виде дуги, выпуклой вперед (лордоз) и назад (кифоз). Лордозированными являются шейный и поясничный, а кифозированными — грудной и крестцовый отделы позвоночника. Изгибы позвоночника существуют уже к моменту рождения, но степень их выраженности увеличивается по мере роста ребенка (рис. 3.4).
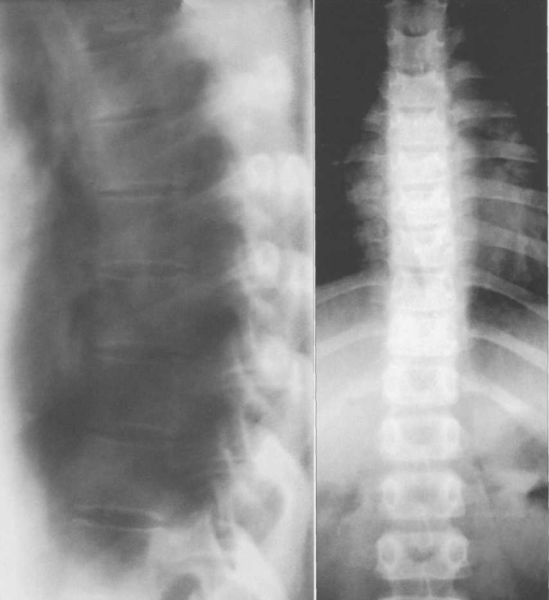
Рис. 3.3. Обзорные грудные спондилограммы взрослого.
При сгибании в лордозированных отделах происходит равномерное увеличение межостистых и междужковых промежутков, а при разгибании пластины дуг смыкаются и междужковые промежутки исчезают. Следовательно, угловые показатели амплитуды движений в позвоночном двигательном сегменте зависят от величины пластин дуг, поэтому у высоких людей эти показатели меньше, чем у низкорослых.

Рис. 3.4. Рентгенограммы шейного отдела позвоночника: а — прямая проекция; б — боковая проекция; в — косая (3/4) проекция.
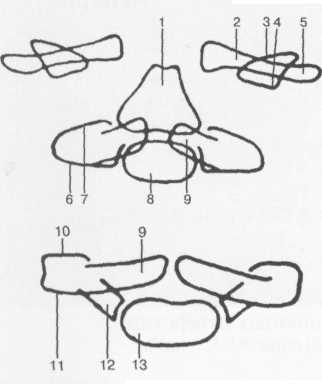
1 — тело позвонка; 2 — полулунный отросток; 3 — остистый отросток; 4 — нижний суставной отросток; 5 — верхний суставной отросток; 6 — межпозвонковое отверстие; 7 — ножка дуги, расположенная параллельно пленке; 8 — ножка дуги противоположной стороны (ортоградная проекция).
Позвонок состоит из тела и дуги. Дуга крепится к телу двумя ножками. На дуге расположены отростки: 3 парных (поперечный, верхний и нижний суставные) и один непарный остистый отросток. Часть дуги, расположенная между суставными и остистым отростками, называется пластиной (lamina) (рис. 3.5).
Тело позвонка напоминает прямоугольник с закругленными углами. Верхняя и нижняя площадки должны иметь примерно равную протяженность. Краниальная площадка почти плоская и тонкая, а каудальная — втянута и утолщена в центре вследствие моделирующего влияния пульпозного ядра межпозвоночного диска. Структура тела представлена губчатой костью с ячеистым строением, при этом более крупные ячейки расположены в центре позвонка, что особенно хорошо видно при КТ. Иногда у подростков и юношей выявляется поперечная исчерченность нижней половины тела позвонка в виде тонких дугообразных полосок, параллельных каудаль-ной площадке. Эти полоски имеют неравную протяженность: самая нижняя является наиболее длинной, а самая верхняя — наиболее короткой. Такая поперечная исчерченность отражает неравномерный, «толчкообразный» рост ребенка при эндокринном дисбалансе или неравномерной становой нагрузке.
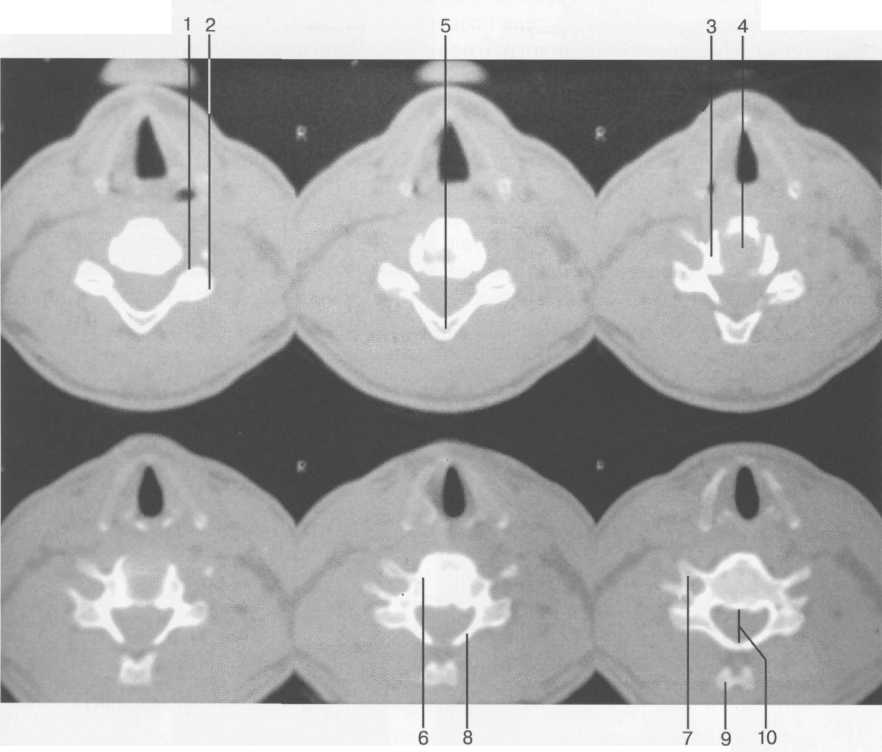
Рис. 3.5. Аксиальные компьютерные томограммы шейных позвонков:
I — верхний суставной отросток; 2 — нижний суставной отросток; 3 — полулунный отросток; 4 — межпозвонковый диск; 5 — основание остистого отростка; 6 — тело позвонка; 7 — поперечный отросток с отверстием для позвоночной артерии; 8 — пластина дуги; 9 — вершина остистого отростка; 10 — сагиттальный диаметр позвоночного канала.
Питающие сегментарные артерии входят в тело позвонка посредине его переднебоковой поверхности и направляются к центру позвонка. У детей соотношение между диаметром питающих артерий и толщиной тела позвонка больше, чем у взрослых, поэтому изображение артерий можно получить даже на обзорных спондилограммах (см. рис. 3.2) . Соответствующие артериям костные каналы обусловливают наличие на боковой рентгенограмме суммарной полосы просветления, отходящей от передней поверхности тела, а на прямой рентгенограмме имеют вид двух симметричных отверстий. У взрослых пациентов сегментарные артерии можно выявить на аксиальных срезах при КТ и МРТ.
Базивертебральные вены несколькими параллельными стволиками выходят из центра позвонка на его заднюю поверхность и хорошо визуализируются на сагиттальных МРТ- и аксиальных КТ-срезах.
Тела шейных позвонков имеют полулунные отростки, которые формируют унковертебраль-ные сочленения. Полулунный отросток (uncus) — это сагиттально стоящая пластинка, продолжающая вверх боковую поверхность тела позвонка и ограничивающая боковой отдел межпозвоночного диска. На задней спондилограмме или фронтальной МР-томограмме полулунные отростки имеют форму треугольника, а в боковой проекции — вид полулуния, вершина которого может быть расположена дорсально, срединно или иметь выемку. Следует иметь в виду, что только дорсальное расположение самой высокой точки полулунного отростка может стать причиной вертеброгенного синдрома позвоночной артерии при появлении унковертебрального артроза (см. рис. 3.4).
Ножки дуг имеют вид коротких цилиндрических образований. В грудном и верхнем поясном отделах ножки дуг расположены сагиттально (рис. 3.6), поэтому на задних рентгенограммах имеют вид овалов (рис. 3.7). В нижних поясничных позвонках ножки дуг стоят чуть косо, поэтому их наружный контур может отсутствовать на спондилограмме в прямой проекции. На боковой рентгенограмме суммарное изображение обеих ножек каждого позвонка создает костные перемычки между межпозвонковыми отверстиями.
В шейном отделе позвоночника ножки дуг отходят под разными углами от верхних и нижних шейных позвонков, поэтому не видны ни на прямой, ни на боковой рентгенограммах. При необходимости анализа ножек дут требуется либо специальный косой снимок в 3/4 (по одному для каждой стороны), либо аксиальные КТ- или МРТ-изображения.
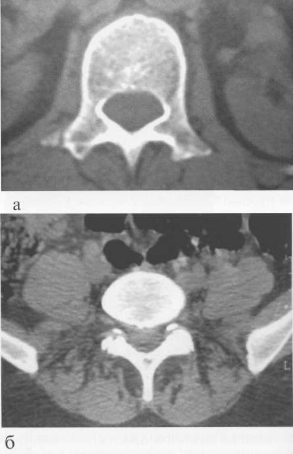
Рис. 3.6. Аксиальные компьютерные томограммы:
а — верхний поясничный позвонок; б — нижний поясничный позвонок.
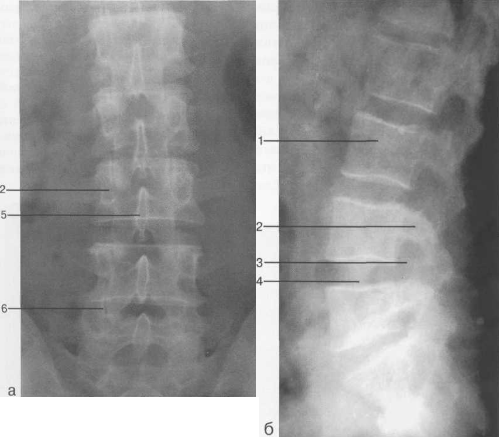
Рис. 3.7. Обзорные поясничные спондилограммы:
а — прямая проекция; б — боковая проекция.
1 — тело позвонка; 2 — ножка дуги; 3 — межпозвонковое отверстие; 4 — межпозвоночный диск; 5 — остистый отросток; 6 — дуго-отростчатый сустав.
Ножки дуги одного позвонка должны быть одинаковыми по положению, форме и величине, а их медиальная поверхность должна быть выпуклой. Исключение составляют ножки дуг L, и LII, медиальные поверхности которых могут быть плоскими.
Суставные отростки имеют разную форму в разных отделах позвоночника. Суставные фасетки грудных позвонков расположены вертикально во фронтальной плоскости, что существенно ограничивает объем движений и препятствует возникновению вывиха. В поясничных позвонках суставные фасетки приобретают полуцилиндрическую поверхность: выпуклую у нижних и втянутую — у верхних суставных отростков. В шейных позвонках суставные поверхности такие же плоские, как и в грудных, но их верхний отдел наклонен вперед. Наклонное положение суставных отростков обеспечивает большой объем движений.
Правый и левый суставные отростки должны располагаться симметрично, иметь равную величину и должны быть цельным (нефрагментированным) образованием.
Остистый отросток является местом прикрепления мышц. На спондилограмме в прямой проекции остистые отростки проецируются посередине тела позвонка, а на срединной сагиттальной МР-томограмме отображаются целиком. Вместе с тем в грудном отделе позвоночника можно видеть легкое смещение вершин остистых отростков в ту или другую сторону в результате стойкого мышечного дисбаланса в детском возрасте.
Межпозвоночный диск представлен хрящевой тканью и состоит из трех элементов: пульпоз-ного ядра, фиброзного кольца и гиалиновой пластинки.
Пульпозное ядро — это упругое образование шаровидной формы с неровной поверхностью, напоминающей ягоду малины. В диске пульпозное ядро расположено в срединной сагиттальной плоскости, при этом в грудном отделе оно расположено в центре, а в шейном и поясничном отделах — смещено к задней половине. Тургор пульпозного ядра определяет высоту диска. Ткань пульпозного ядра способна связывать и высвобождать воду в зависимости от нагрузки, поэтому в разное время суток высота здорового диска разная (утром — выше, вечером — ниже). Ядро сжато в диске под давлением в несколько атмосфер. Основная функция пульпозного ядра — рессорная. При нарушениях развития в диске может быть двухчастное пульпозное ядро (рис. 3.8).
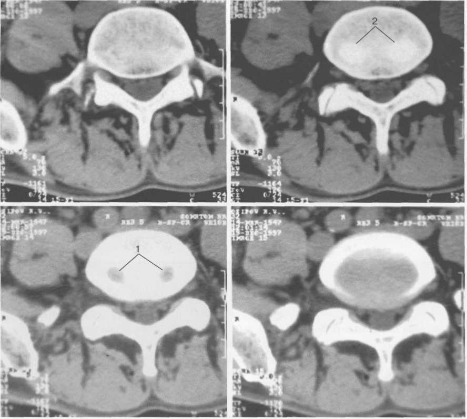
Рис. 3.8. Аксиальные КТ-срезы LIV _v.
Двухчастное пульпозное ядро (1) межпозвонкового диска создает две вмятины (2) в каудальной замыкательной пластинке тела вышележащего позвонка.
Фиброзное кольцо состоит из вставленных друг в друга полых концентрических цилиндров. Фиброзное кольцо построено из волокнистого хряща, очень прочно вплетенного в лимбус тела позвонка. Волокна фиброзного кольца расположены косо, при этом в каждой паре соседних цилиндров волокна имеют взаимно перпендикулярное направление. Самые внутренние, перинуклеарные цилиндры плотно примыкают к пульпозному ядру, т. е. в здоровом диске перинуклеарной полости нет. Основная функция фиброзного кольца — фиксировать два смежных позвонка, обеспечить движения в разных плоскостях, а также удержать внутри диска упругое пульпозное ядро.
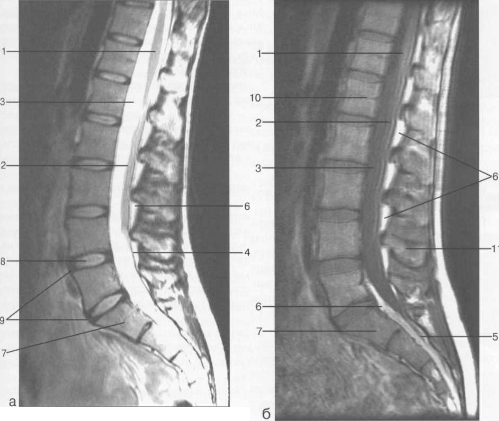
Рис. 3.9. Срединные сагиттальные МРТ пояснично-крестцового отдела позвоночника.
а-Т2-ВИ;б-Т1-ВИ.
1 — конус спинного мозга; 2 — конский хвост спинного мозга; 3 — субарахноидальное пространство; 4 — дуральный мешок; 5 — терминальная нить; 6 — эпидуральное пространство; 7 — тело Sp 8 — пульпозное ядро межпозвонкового диска; 9 — фиброзное кольцо межпозвонкового диска; 10 — каналы бази-вертебральных вен; 11 — остистый отросток LIV.

Рис. 3.10. КТ-миелограмма грудного отдела позвоночника.
1 — тело позвонка; 2 — головка ребра; 3 — ножка дуги; 4 — спинной мозг; 5 — задняя камера спинального субарахно-идального пространства (контрастированный ликвор); 6 — поперечный отросток; 7 — остистый отросток.
Гиалиновые пластинки вставлены в лимбус тела позвонка. Поверхность гиалиновой пластинки, обращенная к диску, зеркально гладкая, что обеспечивает легкое скольжение пульпозного ядра. Кроме того, гиалиновая пластинка защищает тело позвонка от внедрения пульпозного ядра.
В целом диск напоминает плоскую коробочку: дно и крышка представлены гиалиновыми пластинками, стенки — фиброзным кольцом, а внутри расположено пульпозное ядро. При всех рентгеновских исследованиях (спондилография, КТ) структура диска в норме совершенно однородна. На МР-томограммах можно различить пульпозное ядро, что обусловлено более высокой концентрацией в нем воды по сравнению с фиброзным кольцом и гиалиновой пластинкой (рис. 3.9).
На рентгенограммах в прямой проекции и томограммах во фронтальной проекции правая и левая половины диска симметричны.
На рентгенограммах в боковой проекции и томограммах в сагиттальной проекции в грудном отделе позвоночника диски имеют равномерную высоту. В шейном и поясничном отделах форма диска зависит от позиции позвоночного столба: в средней позиции диск имеет форму клина, вершиной обращенного назад, при сгибании передний отдел диска укорачивается и клиновидная форма исчезает, а при разгибании клиновидная форма становится более выраженной. Для оценки формы диска следует продлить замыкающие площадки тел соседних позвонков и рассмотреть взаимное расположение этих линий. Смещений тел позвонков при функциональных пробах у взрослых не происходит.
Измерение высоты диска, как правило, производят на боковой рентгенограмме на уровне пульпозного ядра, которому соответствует максимальное втяжение каудальной площадки вышележащего позвонка. Для оценки полученных измерений можно использовать один из следующих признаков, характерных для здорового диска:
- высота диска нарастает в каудальном направлении, в поясничном отделе самый высокий диск — L|V v;
- высота диска составляет не менее половины высоты тела вышележащего позвонка (в шейном и поясничном отделах);
- в шейном отделе позвоночника полулунный отросток не достигает тела вышележащего позвонка, его изображение заканчивается на фоне диска.
Позвоночный канал служит вместилищем для спинного мозга, его корешков и сосудов. Условно в нем выделяют четыре стенки: переднюю, заднюю и две боковых (рис. 3.10).
Передняя стенка позвоночного канала образована задними поверхностями тел позвонков и межпозвоночных дисков. Задняя стенка позвоночного канала сформирована верхней половиной контура основания остистых отростков и желтыми связками. Заднюю стенку канала лучше всего видно на томограммах, и только в шейном отделе позвоночника ее можно выявить на обзорной спондилограмме. Боковые стенки позвоночного канала — это медиальные поверхности ножек дуг; боковые стенки канала содержат межпозвоночные отверстия.
Оценка просвета позвоночного канала
Фронтальный поперечник соответствует расстоянию между ножками дуг, содержит естественное расширение на уровне ThXIX[I, реже Тпхбез уплощения медиальной поверхности ножек дуг, что соответствует физиологическому поясничному утолщению спинного мозга.
Сагиттальный размер позвоночного канала лучше всего изучен в шейном отделе, поскольку для измерений можно пользоваться боковой рентгенограммой. Для этого нужно от передневер-хнего контура основания остистого отростка опустить перпендикуляр на заднюю поверхность тела позвонка.
Существуют три способа оценки сагиттального диаметра:
1. Непосредственное измерение можно выполнить на телерентгенограммах, произведенных при фокусном расстоянии 150 см и больше. Нормальная глубина шейного отдела позвоночного канала должна быть не меньше 15 мм. Если при измерении сагиттального диаметра получилось 14 мм или меньше, то позвоночный канал уданного пациента — узкий. Такое измерение можно выполнить также при КТ и МРТ (см. рис. 3.5).
2. Расчет относительного показателя (индекса М.Н.Чайковского) может быть произведен на любых рентгенограммах без учета фокусного расстояния. Для этого измеряют сагиттальный диаметр позвоночного канала (а) и сагиттальный размер тела позвонка (Ь) без учета краевых костных разрастаний, а затем делят первое число на второе (а : Ь). Если получится число в интервале от 0,9 до 1,1, то позвоночный канал обычной
глубины; индекс, не превышающий 0,85, соответствует врожденному стенозу позвоночного канала.
3. Качественные показатели. Сагиттальный диаметр канала зависит от положения ножек и пластин дуг, поэтому при средней глубине канала верхние суставные отростки проецируются позади тела позвонка. Если ножки дуги имеют более фронтальное положение, то передний отдел позвоночного канала укорачивается, а суставные отростки проецируются на тело позвонка. Если пластины дуги занимают более фронтальное положение, то это суживает задний отдел позвоночного канала и приводит к проекционному укорочению изображений пластин дуг: при этом расстояние между задней поверхностью суставных отростков и задней костной стенкой позвоночного канала становится меньше 3 мм. Комбинация двух показателей (проекционное наслоение передних отделов суставных отростков на тело позвонка и проекционное укорочение пластин дуг) означает общий врожденный стеноз позвоночного канала.
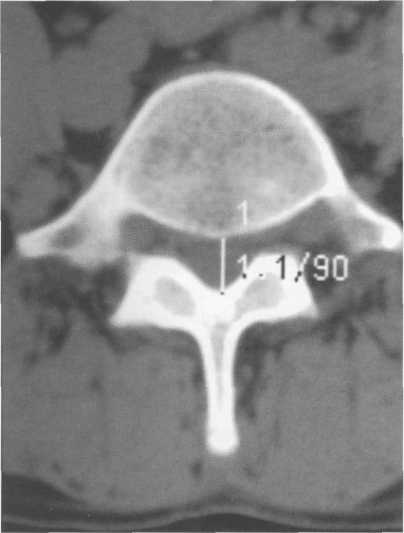
Рис. 3.11. Врожденный стеноз позвоночного канала. КТ на уровне LIV.
Сагиттальный диаметр позвоночного канала — 11 мм.
Для измерения срединного сагиттального диаметра позвоночного канала при КТ или МРТ используют аксиальную томограмму, проходящую через верхний отдел дуги (рис. 3.11). Нормальная глубина поясничного отдела позвоночного канала составляет не менее 17 мм, для шейного отдела — не менее 15 мм.
Выделение из общего потока обследуемых пациентов с врожденным стенозом позвоночного канала оказывает влияние на выбор лечебной тактики: мануальные приемы в этой группе должны быть предельно осторожными, а при появлении миелопатии такие больные должны как можно быстрее попасть к нейрохирургу.
Межпозвоночные отверстия — это место выхода вен и корешков спинномозговых нервов из позвоночного канала и место входа корешково-медуллярных артерий. Передняя стенка отверстия в грудном и поясничном отделах образована заднебоковой поверхностью тела и диска, а в шейном отделе в эту стенку входит и унковертебральное сочленение. Задняя стенка отверстия образована передней поверхностью верхнего суставного отростка и дугоотростчатого сустава. Верхняя и нижняя стенки представлены вырезками ножекдуг. Межпозвоночные отверстия у людей с узким позвоночным каналом тоже узкие.
ПАРАВЕРТЕБРАЛЬНЫЕ МЯГКИЕ ТКАНИ
При КТ или МРТ выявление изменений паравертебральных мягких тканей не составляет никакого труда. При анализе обзорных спондилограмм для оценки мягких тканей используют следующие приемы:
1. На боковых шейных спондилограммах измеряют толщину превертебральных мягких тканей на уровне верхних (3—4 мм) и нижних шейных позвонков (10—12 мм). Это соотношение должно составить 1 : 2 или 1:3. Передний контур превертебральных тканей должен быть плоским, без дугообразного выпячивания.
2. На прямых поясничных спондилограммах сравнивают правую и левую поясничные мышцы, их наружные контуры должны быть прямолинейными (допустимо легкое втяжение контура).
3. В грудном отделе позвоночника не должно быть никакой паравертебральной тени. Очевидно, что проекционное наслоение сердца и нисходящей аорты на прямой грудной спонди-лограмме не следует трактовать как инфильтрацию паравертебральных мягких тканей.
