КЕСАРЕВО СЕЧЕНИЕ В СОВРЕМЕННОМ АКУШЕРСТВЕ. ВЕДЕНИЕ БЕРЕМЕННЫХ С РУБЦОМ НА МАТКЕ
Клинические лекции по акушерству (учебное пособие)
Кесарево сечение — родоразрешающая операция: извлечение жизнеспособного плода и последа путем разреза матки. Это наиболее распространенная родоразрешаюшая операция в современном акушерстве.
Кесарево сечение в полостной хирургии — одна из самых древних операций полостной хирургии. В своем развитии она прошла много этапов, на каждом из которых совершенствовалась техника ее выполнения. Кесарево сечение по частоте выполнения превосходит все остальные полостные операции, даже аппендэктомию и грыжесечение вместе взятые. Так, например, в России оно производится с частотой 13,1%. По данным зарубежной статистики, для Европейского региона характерна частота кесарева сечения в пределах 12-18%. Частота этой операции в США на 2002 г. составила 26,1%, самый высокий показатель из когдалибо отмеченных в США. За последние 10 лет число операций возросло приблизительно в 1,5-2 раза.
В глубокой древности кесарево сечение производили по велению религиозных законов у умершей во время родов женщины, так как погребение ее с внутриутробным плодом было недопустимо. Выполняли кесарево сечение в то время люди, даже не имевшие медицинского образования.
В конце XVI — начале XVII в. эту операцию стали производить и у живых женщин. Первые достоверные сведения о ее выполнении немецким хирургом I. Trautmann относятся к 1610 г. Известный французский акушер Franrois Mauriceau в то время писал, что «производство операции кесарева сечения равнозначно убийству женщины». Это был доантисептический период в акушерстве. Тогда еще не существовало разработанных показаний и противопоказаний к операции, не применялись обезболивание, после извлечения плода стенку матки не зашивали. Через незашитую рану содержимое матки попадало в брюшную полость, вызывая перитонит и сепсис, становившиеся причиной летальности.
Оперированные женщины погибали в 100% случаев от кровотечения и септических заболеваний.
В России первая операция кесарева сечения произведена в 1756 г. Эразмусом, вторая — в 1796 г. Зоммером, обе с благоприятным исходом. До 1880 г. (по данным А.Я. Крассовского) в России было осуществлено всего 12 кесаревых сечений.
Применение в акушерстве асептики и антисептики различных методов обезболивания, введение и усовершенствование маточного шва снизили материнскую летальность к концу XIX в. до 20%. Поэтому показания к этой операции стали постепенно расширяться, и она в последующем прочно вошла в повседневную практику акушеров-гинекологов.
Существует по крайней мере три объяснения происхождения термина «кесарево сечение».
- Согласно легенде, таким способом был рожден Юлий Цезарь.
- Название операции взято из свода законов легендарного римского царя Нумы Помпилиуса, жившего в VIII в. до н.э. (lex regia, а в эпоху императоров — lex caesarea). В числе прочих в своде было требование о том, чтобы у каждой беременной, которая умерла неразрешенной, вырезали ребенка до ее погребения (sectio caesarea; немецкое название «Kaiserschnitt»).
- «Кесарево сечение» — неправильный перевод термина «sectio caesarea». Слово «caesarea» происходит от ab utero caeso (Плиний). Дети, появившиеся на свет с помощью этой операции, назывались «caesones», что означает «вырезанные». Слово sectio происходит от глагола seco — рассекать, а слово caesarea является однокоренным со словами caesura, excisio, circumcisio и происходит от глагола caedere — вырезать. Таким образом, точный перевод «sectio caesarea» должен звучать как «вырезающее сечение» (тавтология).
Одна из особенностей современного акушерства — расширение показаний к кесареву сечению за счет развития и совершенствования акушерской науки, анестезиологии, реаниматологии, неонатологии, службы переливания крови, фармакологии, асептики и антисептики, применения новых антибиотиков широкого спектра действия, нового шовного материала и других факторов.
Причины роста частоты кесарева сечения (рис. 92, 93) следующие:
- увеличение числа первородящих старше 30 лет;
- внедрение в акушерскую практику современных диагностических методов исследования состояния матери и плода во время беременности и в родах;
- расширение показаний к кесареву сечению при тазовом предлежании, тяжелых формах гестоза, недоношенной беременности; воздержание от наложения полостных щипцов и вакуум-экстрактора;
- утяжеление контингента беременных с различной экстрагенитальной и гинекологической патологией;
- увеличение числа беременных с рубцом на матке после кесарева сечения;
- совершенствование реанимационно-интенсивной помощи новорожденным;
- недостаточная квалификация акушеров-гинекологов в плане рационального ведения родов;
- социально-экономические и демографические факторы.
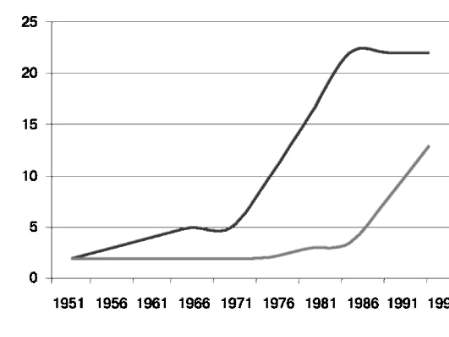
Рис. 92. Частота кесарева сечения
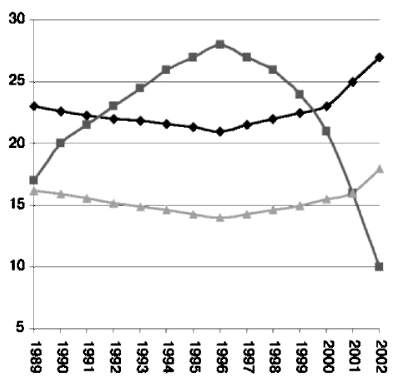
Рис. 93. Частота кесарева сечения и родов per vias naturales после кесарева сечения в 1989-2002 гг. в США [Hamilton и соавт., 2003 г.]
Правильнее считать, что за последние 10 лет речь идет не о преднамеренном расширении, а об уточнении показаний к абдоминальному родоразрешению в интересах матери и плода.
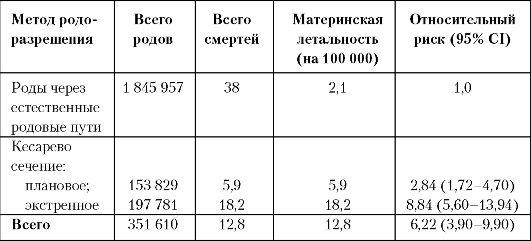
Однако расширение показаний к кесареву сечению, производимому для уменьшения перинатальной смертности, может быть оправдано лишь до определенных пределов. Необоснованный рост частоты операции не сопровождается дальнейшим снижением перинатальных потерь, но чреват серьезной угрозой для здоровья и жизни женщины (табл. 20), особенно при недооценке противопоказаний к операции. Риск осложнений у матери при абдоминальном родоразрешении возрастает в 10 раз и более, а риск материнской смертности — в 4-9 раз.
Таблица 20. Частота материнской летальности после кесарева сечения и родов через естественные родовые пути в Великобритании за 1994-1996 гг. (Hall and Bewley, 1999)
Показания к операции кесарева сечения во время беременности
- Полное предлежание плаценты.
- Неполное предлежание плаценты с выраженным кровотечением.
- Преждевременная отслойка нормально расположенной плаценты с выраженным кровотечением и наличием внутриутробного страдания плода.
- Несостоятельность рубца на матке после кесарева сечения или других операций на матке.
- Два рубца на матке и более после кесаревых сечений.
- Анатомически узкий таз II-III степени сужения (истинная конъюгата 9 см и менее), опухоли или деформации костей таза.
- Состояние после операций на тазобедренных суставах и тазе.
- Пороки развития матки и влагалища.
- Опухоли шейки матки и других органов полости малого таза, блокирующие родовые пути.
- Множественная миома матки больших размеров, дегенерация миоматозных узлов, низкое (шеечное) расположение узла.
- Тяжелые формы гестоза при отсутствии эффекта от терапии и неподготовленных родовых путях.
- Тяжелые экстрагенитальные заболевания (заболевания сердечно-сосудистой системы, заболевания нервной системы, миопия высокой степени, особенно осложненная, и др.).
- Рубцовые сужения шейки матки и влагалища после пластических операций на шейке матки и влагалище, после ушивания мочеполовых и кишечно-половых свищей.
- Рубец на промежности после зашивания разрыва III степени при предшествующих родах.
- Выраженное варикозное расширение вен в области влагалища и вульвы.
- Поперечное положение плода.
- Сросшаяся двойня.
- Тазовое предлежание плода в сочетании с разогнутой головкой, при массе плода более 3600 г и менее 1500 г или с анатомическими изменениями тела.
- Тазовое предлежание или поперечное положение 1-го плода при многоплодной беременности.
- Три и более плодов при многоплодии.
- Экстракорпоральное оплодотворение и перенос эмбриона, искусственная инсеминация при осложненном акушерско-гинекологическом анамнезе.
- Хроническая гипоксия плода, гипотрофия плода, не поддающиеся медикаментозной терапии.
- Возраст первородящей старше 30 лет в сочетании с акушерской и экстрагенитальной патологией.
- Длительное бесплодие в анамнезе в сочетании с другими отягощающими факторами.
- Гемолитическая болезнь плода при неподготовленности родовых путей.
- Переношенная беременность в сочетании с отягощенным гинекологическим или акушерским анамнезом, неподготовленностью родовых путей и отсутствием эффекта от родовозбуждения.
- Экстрагенитальный рак и рак шейки матки.
- Обострение герпесвирусной инфекции половых путей.
Показания к операции кесарева сечения в родах
- Клинически узкий таз.
- Преждевременное излитие околоплодных вод и отсутствие эффекта от родовозбуждения.
- Аномалии родовой деятельности, не поддающиеся медикаментозной терапии.
- Отслойка нормально или низко расположенной плаценты, угрожающий или начинающийся разрыв матки.
- Предлежание и выпадение петель пуповины при неподготовленных родовых путях.
- Неправильное вставление и предлежание головки плода (лобное, передний вид лицевого, задний вид высокого прямого стояния стреловидного шва).
- Состояние агонии и внезапная смерть роженицы при живом плоде. Кесарево сечение часто выполняется по сочетанным, комплексным показаниям. Они являются совокупностью нескольких осложнений беременности и родов, каждое из которых в отдельности не служит показанием к кесареву сечению, но вместе эти осложнения создают реальную угрозу для жизни плода в случае родоразрешения через естественные родовые пути.
Значительный интерес представляет изучение места кесарева сечения при преждевременных родах. Основные показания для абдоминального родоразрешения при последних — тяжелые формы гестоза, тазовое предлежание плода, преждевременная отслойка плаценты, предлежание плаценты, выраженная плацентарная недостаточность. Для достижения хороших результатов необходимо наличие высококвалифицированной неонатальной службы, позволяющей выхаживать детей с малой массой тела.
Кесарево сечение при беременности обычно производят в плановом порядке, реже — в экстренном (кровотечение при предлежании плаценты, несостоятельность рубца на матке и др.), а в родах, как правило, по экстренным показаниям. Более половины операций выполняют в плановом порядке (54,5%), что свидетельствует о хорошей дородовой диагностике состояния плода, анатомических особенностей таза, акушерской и экстрагенитальной патологии, требующих абдоминального родоразрешения.
Структура показаний к операции различна при плановом и экстренном родоразрешении. Так, при плановом кесаревом сечении наиболее частые показания — возраст первородящей старше 30 лет в сочетании с акушерской и экстрагенитальной патологией; рубец на матке после кесарева сечения; тазовое предлежание плода; дистресс плода.
При кесаревом сечении в родах показаниями чаще являются дистресс плода; аномалии родовой деятельности; клинически узкий таз; кровотечение, обусловленное преждевременной отслойкой плаценты.
Следует подчеркнуть: решая вопрос об абдоминальном родоразрешении, необходимо всегда думать о будущей генеративной функции матери, особенно если у нее подобная операция — первая.
Резервы снижения частоты кесарева сечения — совершенствование ведения родов через естественные родовые пути с использованием современных следящих систем и медикаментозных средств, разработка методики бережного ведения родов через естественные родовые пути при наличии рубца на матке после кесарева сечения в нижнем сегменте.
Бытовавшая ранее аксиома Е.В. Cragin (1916) «однажды кесарево сечение — всегда кесарево сечение» утрачивает в настоящее время свою правомерность, поскольку относится к временам, когда проводилось корпоральное кесарево сечение, а в настоящее время кесарево сечение в основном выполняют в нижнем сегменте матки поперечным разрезом, при котором условия формирования рубца на матке более благоприятные. Следует учитывать: частота разрывов матки после корпорального кесарева сечения довольно высока и составляет около 12%.
Особую роль в исходе операции (как для матери, так и для плода) играют противопоказания к ней и условия для ее проведения.
В настоящее время многие положения пересмотрены. Это связано прежде всего с улучшением техники операции, применением нового шовного материала, использованием антибиотиков широкого спектра действия, усовершенствованием анестезиологического пособия, улучшением интенсивного наблюдения в послеоперационном периоде и т.д.
Противопоказаниями к абдоминальному родоразрешению являются неблагоприятное состояние плода (внутриутробная гибель, глубокая недоношенность, уродства плода, выраженная или длительно существующая внутриутробная гипоксия плода, при которой нельзя исключить мертворождение или раннюю смерть плода), наличие потенциальной или клинически выраженной инфекции (безводный промежуток более 12 ч), затяжные роды (более 24 ч), большое количество влагалищных исследований (более пяти), внутриматочный мониторный контроль, повышение температуры тела в родах выше 37,5 °С (хориоамнионит и др.), неудавшаяся попытка влагалищного родоразрешения (вакуумэкстракция плода, акушерские щипцы). Однако эти противопоказания имеют значение только в том случае, когда операция производится в интересах плода; они не принимаются во внимание при наличии витальных показаний со стороны матери (например, при кровотечении, связанном с отслойкой плаценты, и др.).
Вопрос о методе родоразрешения в условиях латентной или клинически выраженной инфекции при живом жизнеспособном плоде остается до настоящего времени спорным. В последнее время при отсутствии условий для быстрого родоразрешения через естественные родовые пути, при наличии латентной или клинически выраженной инфекции ряд авторов высказываются в пользу абдоминального родоразрешения. При этом рекомендуется использовать ряд методик профилактики развития инфекционного процесса в послеоперационном периоде. К ним относятся интраперитонеальное кесарево сечение с применением антибиотиков широкого спектра действия и дренированием раны; временное отграничение брюшной полости перед вскрытием матки; экстраперитонеальное кесарево сечение; удаление матки после производства кесарева сечения.
Условия для проведения операции кесарева сечения следующие.
- Живой и жизнеспособный плод. Это условие не всегда выполнимо; например, в случае опасности, угрожающей жизни женщины (кровотечение при полном предлежании плаценты, преждевременная отслойка нормально расположенной плаценты, разрыв матки и др.), кесарево сечение производится при мертвом и нежизнеспособном плоде.
- Согласие женщины на операцию (при отсутствии витальных показаний).
- Опорожненный мочевой пузырь (целесообразно применять постоянный катетер).
- Отсутствие симптомов инфекции в родах.
Одним из необходимых условий, как при любом хирургическом вмешательстве, является выбор оптимального времени, т.е. такого момента, когда абдоминальное родоразрешение не будет слишком поспешным вмешательством или наоборот (что еще хуже) — операцией отчаяния. В первую очередь это имеет значение для плода, но также влияет и на благоприятный исход для матери.
Для успеха операции важно наличие опытного специалиста, оборудованной операционной с необходимым персоналом и стерильными наборами, а также высококвалифицированных анестезиолога, неонатолога, особенно если кесарево сечение производится в интересах плода.
Предоперационная подготовка. Кесарево сечение бывает плановое (50-60%) и экстренное. При плановом накануне дают легкий обед (жидкий суп, бульон с белым хлебом, кашу), на ужин — сладкий чай, клизму ставят вечером, на ночь назначают снотворное. Утром также ставят клизму (за 2 ч до начала вмешательства), при необходимости производят эластическое бинтование нижних конечностей, а перед операцией — аускультацию сердцебиения плода, катетеризацию мочевого пузыря.
Если кесарево сечение экстренное, то при полном желудке предварительно опорожняют его через зонд и при отсутствии противопоказаний (кровотечение, разрыв матки и др.) ставят клизму. В таких случаях анестезиолог должен помнить о возможности регургитации кислого содержимого желудка в дыхательные пути и развития синдрома Мендельсона. На операционном столе необходимо, как и в первом случае, выслушать сердцебиение плода, произвести катетеризацию мочевого пузыря.
Результаты операции кесарева сечения, как и многих других, зависят от своевременного выполнения; методики и объема; состояния пациента; квалификации хирурга; анестезиологического обеспечения; медикаментозного обеспечения; наличия шовного материала; крови и ее компонентов, инфузионных средств; инструментария и технического оснащения клиники; ведения послеоперационного периода.
Несмотря на кажущуюся техническую простоту, кесарево сечение следует относить к разряду сложных хирургических вмешательств (особенно повторное кесарево сечение) с высокой частотой осложнений во время операции и в послеоперационном периоде.
Метод обезболивания при кесаревом сечении выбирают с учетом состояния беременной, роженицы, плода, плановости или экстренности операции, наличия квалифицированного анестезиолога-реаниматолога. Кроме того, средства обезболивания должны быть безопасными для матери и плода.
Наиболее целесообразна при кесаревом сечении проводниковая анестезия — спинальная или эпидуральная (используется почти в 90% случаев). В экстренных ситуациях при необходимости быстрого обезболивания применяется эндотрахеальный наркоз закисью азота в сочетании с нейролептиками и анальгетиками. При проведении общего обезболивания необходимо помнить, что от начала наркоза до извлечения плода должно пройти не более 10 мин.
Техника операции кесарева сечения.
- Абдоминальное кесарево сечение (sectio caesarea abdominalis):
- — интраперитонеальные методы — кесарево сечение со вскрытием брюшной полости (классическое кесарево сечение, корпоральное кесарево сечение, кесарево сечение в нижнем маточном сегменте поперечным разрезом в модификации Ельцова-Стрелкова, Штарка; истмико-корпоральное кесарево сечение);
- — методы абдоминального кесарева сечения с временным отграничением брюшной полости;
- — методы абдоминального кесарева сечения без вскрытия брюшной полости — экстраперитонеальное кесарево сечение.
- Влагалищное кесарево сечение по Дюрсену (section caesarea vaginalis). В зависимости от того, вскрывают или не вскрывают брюшную полость, различают интраили экстраперитонеальное кесарево сечение. Метод операции зависит от конкретной акушерской ситуации и владения оперативной техникой хирургом.
Наиболее рациональным методом кесарева сечения в настоящее время во всем мире считается операция в нижнем сегменте матки поперечным разрезом (94-99%).
Преимуществами разреза матки в нижнем сегменте поперечным разрезом следующие.
1. Операция производится в наиболее тонкой части стенки матки (нижний сегмент), благодаря чему очень незначительное количество мышечных волокон попадает в разрез. По мере инволюции и формирования нижнего сегмента и шейки послеоперационный шов резко уменьшается, и на месте разреза образуется небольшой тонкий рубец.
2. Вся операция проходит с небольшой кровопотерей, даже когда в разрез попадает плацентарная площадка. В этом случае кровоточащие расширенные сосуды могут быть изолированно лигированы.
3. При этом методе имеется возможность произвести идеальную перитонизацию зашитой раны матки за счет пузырно-маточной складки (plica vesicouterina).
4. В этом случае разрезы париетальной и висцеральной брюшины не совпадают, а поэтому возможность образования спаек матки с передней брюшной стенкой невелика.
5. Опасность разрыва матки при последующих беременностях и вагинальных родах минимальна, так как в большинстве случаев образуется полноценный рубец.
Корпоральное кесарево сечение несмотря на многие недостатки используют до настоящего времени при выраженном спаечном процессе в нижнем сегменте матки после предыдущего кесарева сечения; выраженном варикозном расширении вен в нижнем сегменте или наличии в области нижнего сегмента матки большого миоматозного узла; наличии неполноценного рубца после предыдущего корпорального кесарева сечения; полном предлежании плаценты с переходом ее на переднюю стенку матки; недоношенном плоде и неразвернутом нижнем сегменте матки; сросшейся двойне; поперечном положении плода. Корпоральное кесарево сечение в настоящее время применяется в случаях, когда сразу же после кесарева сечения надо произвести надвлагалищную ампутацию или экстирпацию матки (по показаниям: множественная миома матки, матка Кувелера). Кроме того, этот метод применяют у мертвой или умирающей больной при живом плоде. При корпоральном кесаревом сечении разрез передней брюшной стенки производится между лоном и пупком, матка из брюшной полости не выводится; таким образом, разрез на матке и разрез передней брюшной стенки совпадают друг с другом, что приводит к спаечному процессу, а разрез в теле матки — к несостоятельному рубцу при последующих беременностях.
При недоношенной беременности и неразвернутом нижним сегменте матки можно производить истмико-корпоральное кесарево сечение.
В настоящее время для проведения операции кесарева сечения переднюю брюшную стенку обычно вскрывают поперечным надлобковым разрезом по Пфанненштилю (иногда по Joel-Cohen) и реже продольным разрезом между лоном и пупком (рис. 94). Важно, чтобы разрез брюшной стенки был достаточным для выполнения операции и бережного извлечения ребенка.
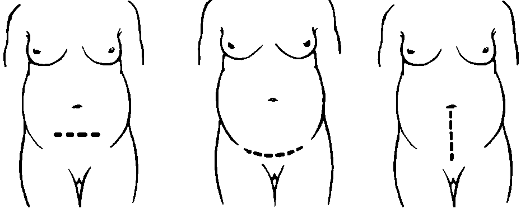
Рис. 94. Разрезы передней брюшной стенки при кесаревом сечении
Разрез на матке производится по методике Л.А. Гусакова. В области нижнего сегмента матки небольшим поперечным разрезом на 2 см ниже уровня разреза пузырно-маточной складки вскрывают полость матки, затем указательными пальцами обеих рук бережно растягивают края раны до 10-12 см в поперечном направлении. В некоторых случаях используется разрез в модификации Дерфлера: после того как скальпелем делается небольшое рассечение нижнего сегмента матки (2 см), вправо и влево от средней линии дугообразно вверх ножницами разрез удлиняют до нужных размеров. При выполнении разреза матки в нижнем сегменте следует быть очень внимательным, чтобы не ранить сосудистый пучок и головку плода скальпелем.
При кесаревом сечении в нижнем сегменте матки поперечным разрезом, отслаивание мочевого пузыря на 5-7 см не проводится, прежде всего из-за опасности кровотечения из паравезикальной клетчатки и возможности травмирования мочевого пузыря.
Известные традиционные устремления к уменьшению продолжительности вмешательства стали основой для разработки в 1994 г. метода Штарка (Misgav-Ladach operation). Только сочетание нескольких известных приемов и исключение некоторых необязательных этапов позволяют говорить об этой операции как о новой модификации кесарева сечения, имеющей целый ряд преимуществ (быстрое извлечение плода; значительное сокращение: длительности абдоминального родоразрешения, кровопотери, потребности в послеоперационном применении обезболивающих средств, частоты развития пареза кишечника, частоты и выраженности других послеоперационных осложнений; более ранняя выписка; существенная экономия шовного материала).
Благодаря им, а также простоте метод Штарка быстро завоевывает популярность.
Следующий момент абдоминального родоразрешения — извлечение плода из матки. Его важность определяется тем, что примерно в каждом третьем случае операцию производят в интересах плода.
Извлечение плода зависит от предлежания и положения плода в матке.
Так, при головном предлежании в полость матки обычно вводят левую кисть (II-V пальцы) таким образом, чтобы ладонная поверхность прилежала к головке плода, захватывают головку и осторожно поворачивают ее затылком кпереди, затем ассистент слегка надавливает на дно матки, а хирург смещает головку кпереди введенной в матку рукой, при этом происходит разгибание головки, и она выводится из матки. Затем указательные пальцы вводят в подмышечные впадины и извлекают плод. Для выведения головки плода из полости матки можно использовать ложку акушерских щипцов (рис. 95).
В настоящее время с целью профилактики инфекционных послеоперационных осложнений во время кесарева сечения анестезиолог внутривенно вводит матери (если у нее нет непереносимости антибиотиков) один из антибиотиков широкого спектра действия (чаще цефалоспорины).
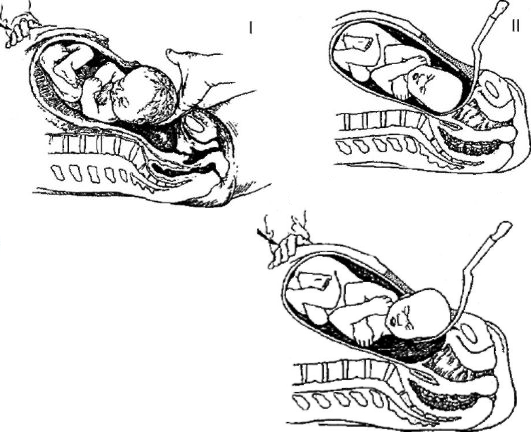
Рис. 95. Извлечение головки плода при кесаревом сечении в нижнем маточном сегменте: I — извлечение головки плода по руке; II — извлечение головки плода по ложке акушерских щипцов.
После извлечения ребенка для уменьшения кровопотери во время операции в мышцу матки вводят 1 мл 0,02% раствора метилэргометрина и приступают к капельному внутривенному введению 1 мл (5 ЕД) окситоцина. При нарушении в системе гемостаза (гипокоагуляция) показано введение свежезамороженной плазмы. Кроме того, необходимо захватить края раны, особенно в области углов, зажимами Микулича.
Отделилась ли плацента самостоятельно или была отделена рукой, в любом случае необходима последующая ревизия стенок матки рукой, чтобы исключить наличие остатков плодного яйца, подслизистой миомы матки, перегородки в матке и других патологий. Иногда возникает необходимость в инструментальном (с помощью кюретки) обследовании матки.
При производстве кесарева сечения в плановом порядке до начала родовой деятельности и отсутствии уверенности в проходимости канала шейки матки следует пройти его пальцем, после чего сменить перчатку.
Очень важное значение имеет техника наложения швов на матку. Дело в том, что среди причин летальности после кесарева сечения одно из первых мест занимает перитонит, развивающийся в основном из-за несостоятельности швов на матке.
Очень важное значение имеют техника наложения швов на матку, шовный материал. Правильное сопоставление краев раны — одно из условий профилактики инфекционных осложнений, прочности рубца.
Шовный материал следует использовать стерильный, прочный, ареактивный, удобный для хирурга, универсальный для всех видов операций, отличающийся только размером в зависимости от требуемой прочности. Таковыми свойствами обладают викрил, дексон, монокрил, полиамид и др.
Традиционный в акушерской практике шовный материал кетгут ввиду высокой капиллярности, способности вызывать выраженную воспалительную и аллергическую реакцию тканей уже не может соответствовать современным хирургическим требованиям.
Считается целесообразным накладывать непрерывный обвивной однорядный шов (викрил 1 или 0, дексон 1 или 0 и др.) на матку с прокалыванием слизистой и последующей перитонизацией пузырноматочной складкой (рис. 96). Преимущества однорядного шва заключаются в меньшем нарушении трофики тканей, меньшем количестве шовного материала в области шва, более редком развитии отека в послеоперационном периоде, в снижении продолжительности операции, меньшей расходуемости шовного материала. Непрерывный двухрядный шов (рис. 97) целесообразно применять при выраженном варикозном расширении вен в области нижнего сегмента матки и при повышенной кровоточивости.
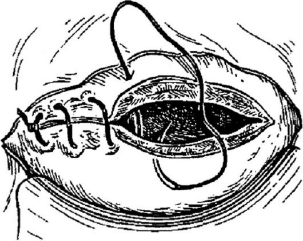
Рис. 96. Наложение однорядного непрерывного шва при кесаревом сечении
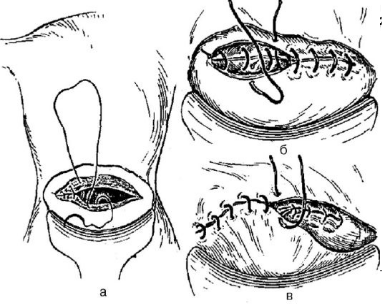
Рис. 97. Ушивание разреза матки при кесаревом сечении: а — мышечно-мышечный шов; б — мышечно-мышечный шов; в — перитонизация пузырно-маточной складкой (plica vesicouterina).
При корпоральном кесаревом сечении (рис. 98) обычно накладывают двухрядный непрерывный шов (викрил, дексон и др.).
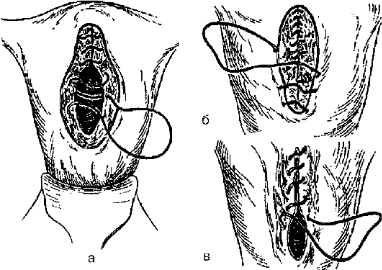
Рис. 98. Наложение непрерывного шва на разрез матки при корпоральном кесаревом сечении: а — слизисто-мышечный шов; б — серозно-мышечный шов; в — серо-серозный шов.
По окончании перитонизации производят ревизию брюшной полости, при которой необходимо обратить внимание на состояние придатков матки, задней стенки матки, червеобразного отростка и других органов. При послойном зашивании передней брюшной стенки на кожу обычно накладывают непрерывный внутрикожный «косметический» шов синтетическим рассасывающимся шовным материалом.
Сразу после операции, на операционном столе, следует осуществить туалет влагалища, что способствует более гладкому течению послеоперационного периода. Необходимо обратить внимание на цвет мочи (примесь крови!) и ее количество.
При потенциальной и клинически выраженной инфекции, живом и жизнеспособном плоде и в случае отсутствия условий для родоразрешения через естественные родовые пути целесообразно применение экстраперитонеального кесарева сечения по методу Морозова (рис. 99). При данном методе брюшную стенку (кожа, подкожная жировая клетчатка, апоневроз) вскрывают поперечным надлобковым разрезом (по Пфанненштилю) длиной 12-13 см. Прямые мышцы живота разделяют тупым, а пирамидальные — острым путем. Затем правую прямую мышцу тупо отслаивают от предбрюшинной клетчатки и зеркалом отводят вправо. Обнажают правое ребро матки и складку брюшины. Обнаружению этой складки помогает смещение тканей (предбрюшинной клетчатки, брюшины) влево и кверху; в результате складка натягивается в виде «крыла». Кроме того, она имеет более белый цвет.
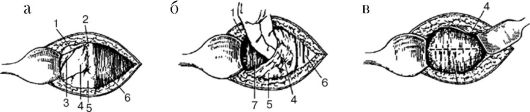
Рис. 99. Экстраперитонеальное кесарево сечение (модификация В.Н. Морозова) а — обнажение пузырно-маточной складки; б — отслаивание пузырно-маточной складки от нижнего сегмента матки; в — обнажение нижнего сегмента матки и выбор места разреза; 1 — складка брюшины; 2 — медиальная пупочно-маточная связка; 3 — латеральная пупочная связка; 4 — пузырно-маточная складка; 5 — мочевой пузырь; 6 — прямая мышца живота (левая); 7 — нижний сегмент матки;
Несколько ниже складки брюшины тупо разъединяют рыхлую соединительную ткань до внутритазовой фасции. Для нахождения места отслойки пузырно-маточной складки отыскивают «треугольник», образованный сверху складкой брюшины, изнутри — пузырно-пупочной латеральной связкой или боковой стенкой верхушки мочевого пузыря, снаружи — ребром матки.
Затем ножницами или пинцетом вскрывают внутритазовую фасцию и двумя пальцами проходят под пузырно-маточной складкой и верхушкой мочевого пузыря до левого ребра матки.
Для наилучшего обнажения нижнего сегмента матки пальцы разводят в стороны, книзу и особенно кверху до места интимного прикрепления брюшины к матке. «Мост», образованный пузырно-маточной складкой и верхушкой мочевого пузыря, зеркалом отводят влево и обнажают нижний сегмент матки. Вскрытие нижнего сегмента матки и извлечение плода производят по методике, принятой при обычном кесаревом сечении, но перед извлечением ребенка боковое зеркало, удерживающее правую прямую мышцу живота, следует удалить, а зеркало, которым удерживают пузырно-маточную складку и верхушку мочевого пузыря, оставить на месте, что способствует лучшему доступу к нижнему сегменту и меньшему травмированию мочевого пузыря. На разрез на матке накладывают непрерывный однорядный (реже двухрядный) викриловый, дексоновый шов. Послойно восстанавливают переднюю брюшную стенку.
Снижению частоты послеоперационных осложнений способствует предоперационная санация родовых путей (пливасепт, фурацилин и др.) и проведение рациональной антибиотикопрофилактики во время операции и в течение 24 ч после нее.
Большинство исследователей считают рациональным профилактическое применение антибиотиков при кесаревом сечении только у рожениц с высоким риском развития инфекции, а также с гестозом, анемией, нарушением жирового обмена и др. Сочетание нескольких факторов риска повышает возможность развития инфекционных осложнений.
Наилучшими препаратами для профилактического использования следует считать пенициллины широкого спектра действия и цефалоспорины, влияющие на основных возбудителей инфекционных осложнений и обладающие низкой токсичностью для матери и плода. С целью предупреждения развития эндометрита, в этиологии которого большую роль играют неспорообразующие анаэробы, целесообразно эти препараты сочетать с метронидазолом или линкомицином либо клиндамицином.
При абдоминальном родоразрешении антибиотики вводят роженицам в процессе операции после пережатия пуповины. Это обусловливает создание в оперируемых тканях терапевтической концентрации препарата еще во время оперативного вмешательства и предохраняет плод от неблагоприятного воздействия. В ряде исследований показано, что эффективность профилактики инфекции при введении антибиотиков роженицам до и после пережатия пуповины примерно одинакова; она более выражена, чем при послеоперационном введении. Неэффективность превентивного применения антибиотиков после операции объясняется отсутствием терапевтического уровня препаратов в тканях во время колонизации и последующего размножения в них микроорганизмов. Кроме того, ишемия в области швов и последующий гипертонус матки приводят к уменьшению содержания антибиотиков в оперированных тканях.
Большинство исследователей рекомендуют при профилактическом применении использовать внутривенный способ введения антибиотиков, при котором препарат быстро достигает поврежденной ткани. Высокой концентрации препаратов в тканях можно достичь и при местном применении антибиотиков с помощью ирригации или орошения полости матки, слоев разреза, однако такой метод не очень популярен среди специалистов.
Практически все антибиотики, используемые для лечения эндометрита после кесарева сечения, в той или иной мере рекомендованы и для его профилактики. Это:
- цефалоспорины III поколения по 1 г после пережатия пуповины, затем через 8 и (если нужно) через 16 ч внутривенно;
- фиксированные комбинации пенициллинов с ингибиторами β-лактамаз (аугментин);
- карбапенемы (имипенем — циластатин) по 0,5 г после пережатия пуповины, затем через 8 ч внутривенно (при очень высоком риске инфекции).
Выбор указанных антибиотиков для профилактики представляется оптимальным, поскольку они эффективны в отношении аэробных и анаэробных бактерий, имеют бактерицидный тип действия, хорошо диффундируют в ткани, не вызывают серьезных побочных осложнений.
Следует подчеркнуть: только технически правильно проведенная операция кесарева сечения независимо от методики обеспечивает благоприятный исход и гладкое течение послеоперационного периода.
Ведение послеоперационного периода. По окончании операции сразу же назначают холод и тяжесть на низ живота на 2 ч. Ввиду опасности гипотонического кровотечения в раннем послеоперационном периоде показано внутривенное введение 1 мл (5 ЕД) окситоцина или 1 мл 0,02% раствора метилэргометрина в 500 мл изотонического раствора натрия хлорида, особенно женщинам группы высокого риска развития кровотечения.
В первые 2 сут после операции проводится инфузионно-трансфузионная терапия. Количество вводимой жидкости составляет 1000- 1500 мл.
С целью профилактики пневмонии показана дыхательная гимнастика. В неосложненных случаях применять антибиотики не следует. Однако при опасности возникновения послеоперационных инфекционных заболеваний рекомендуется назначить антибиотики широкого спектра действия.
Обезболивание в послеоперационном периоде: в 1-3-й день после операции назначают ненаркотические анальгетики: анальгин 50% — 2,0 мл, баралгин 5,0 мл 1-3 раза в сутки; при неэффективности — наркотические анальгетики: промедол 2% 1 мл, омнопон 2% 1 мл.
В послеоперационном периоде необходимо также тщательно следить за функцией мочевого пузыря и кишечника. С целью стимуляции деятельности последнего на 3-й день после операции вводят внутривенно 20-40 мл 10% раствора натрия хлорида, 0,5-1 мл 0,05% раствора прозерина подкожно и через 30 мин ставят очистительную клизму.
Для усиления сократительной активности матки и профилактики кровотечения в послеоперационном периоде вводят подкожно 2 раза в сутки 0,5-1 мл раствора окситоцина. При недостаточном выделении лохий, особенно при производстве операции до начала родовой деятельности, за 30 мин до введения окситоцина подкожно вводят 2 мл раствора но-шпы.
Вставать родильнице разрешается в конце 1-х суток (при отсутствии противопоказаний), ходить — на 2-е сутки. Раннее вставание больных в послеоперационном периоде является методом профилактики пареза кишечника, нарушений мочеиспускания, пневмонии, тромбоэмболии.
В первые 2-3 сут обработку послеоперационного шва производят ежедневно 70° этиловым спиртом и накладывают асептическую наклейку. При отсутствии противопоказаний со стороны матери и ребенка можно разрешить кормление грудью.
На 2-е сутки после операции необходимы анализы крови и мочи, определение времени свертывания крови, а в ряде случаев — коагулограмма, биохимический анализ крови.
Для выяснения состояния шва, выявления возможных воспалительных и других изменений в матке в послеоперационном периоде на 5-е сутки показано УЗИ. Выписывают женщин обычно на 7-8-е сутки после операции.
В настоящее время большое внимание уделяется вопросам адаптации новорожденных после кесарева сечения и своевременному проведению им реанимационных мероприятий. У детей, извлеченных путем операции кесарева сечения в плановом порядке, вследствие снижения адаптационных способностей могут отмечаться нарушения мозгового кровообращения (энцефалопатии), системы дыхания в виде синдрома дыхательных расстройств, первичных ателектазов, аспирациоиного синдрома, транзиторного тахипноэ, а также конъюгационная желтуха. Причиной является отсутствие при плановом абдоминальном родоразрешении необходимых плоду механических и метаболических факторов, влияющих на него в родах. В ответ в организме плода происходит мощный выброс гормонов стресса (адреналина, норадреналина, дофамина и др.), помогающих ребенку преодолевать отрицательные воздействия и легче переносить процесс адаптации к внеутробной жизни.
Кесарево сечение относится к интранатальным факторам риска для плода и новорожденного. Небезвредно порой само оперативное вмешательство, так как можно травмировать плод при его извлечении. Не полностью безопасен и наркоз. Около 70% новорожденных после абдоминального родоразрешения нуждаются в оказании (в различном объеме) помощи, особенно при плановой операции, что дает основание рекомендовать более широкое применение кесарева сечения (если позволяет акушерская ситуация) после начала родов.
Однако, говоря о влиянии операции на плод и новорожденного, следует учитывать преморбидный фон, исходное состояние плода и наличие тяжелой акушерской или экстрагенитальной патологии, которые послужили показанием для абдоминального родоразрешения.
Осложнения, затруднения и ошибки при проведении операции кесарева сечения возможны на всех ее этапах.
При поперечном рассечении кожи, подкожной клетчатки и апоневроза по Пфанненштилю одним из наиболее частых осложнений является кровотечение из сосудов передней брюшной стенки (сосуды подкожно-жировой клетчатки, внутренние мышечные артерии — а.а. nutriciae, a.a. epigastrica superficialis).
Нередко хирурги при рассечении передней брюшной стенки ограничиваются лишь наложением зажимов на кровоточащие сосуды, без их лигирования. В конце операции кровотечения после снятия зажимов, как правило, не наблюдается, однако в послеоперационном периоде кровотечение может возобновиться с образованием обширных подкожных гематом. Поэтому необходим тщательный гемостаз до вскрытия брюшной полости.
Кроме того, при разрезе по Пфанненштилю апоневроз рассекают ножницами, при этом нередко отмечается кровотечение в углах разреза. Его причиной при полулунном разрезе апоневроза является рассечение ветвей a. epigastrica superficialis, которые, направляясь вверх по заднему листку апоневроза и интимно прилегая к нему, достаточно широко анастомозируют с мелкими внутренними артериями. Незамеченная травма может привести к образованию в послеоперационном периоде обширных, иногда смертельных гематом, располагающихся в клетчатке между поперечной фасцией и мышцами передней брюшной стенки, а иногда занимающих и все надлобковое пространство.
При отслойке апоневроза в сторону пупка и лона нередко наблюдается нарушение целости а.а. nutriciae, кровотечение из которых приводит к образованию подапоневротической гематомы. Частота подапоневротических гематом, диагностированных при УЗИ и потребовавших опорожнения, составляет 0,76%. Поэтому при отслойке апоневроза в сторону необходимо эффективно лигировать а.а. nutriciae. Особенно тщательный гемостаз при вскрытии передней брюшной стенки нужен при нарушениях свертывающей системы крови и варикозном расширении вен.
Во всех случаях кесарева сечения в течение 1,5-2 ч после операции к области операционного поля прикладывают пузырь со льдом.
При продольном срединном разрезе кровотечения, как правило, не бывает. Определенные трудности наблюдаются при повторном чревосечении, особенно когда имело место несколько чревосечений. Так, если чревосечение производилось в прошлом по поводу непроходимости кишечника или другой хирургической патологии, то возможно интимное припаивание кишечника или сальника к передней брюшной стенке и их ранение во время операции.
Каждый акушер-гинеколог должен помнить о вероятности ранения соседних органов (мочевой пузырь, мочеточник, кишечник), и если ранение произошло, то вовремя диагностировать его и принять соответствующие меры. Мочевой пузырь обычно повреждается при вскрытии брюшины, особенно при повторных чревосечениях, при рассечении пузырно-маточной складки брюшины, отсепаровке мочевого пузыря от матки при спаечных процессах, при экстраперитонеальном доступе при попытке гемостаза в связи с кровотечением, обусловленным продлением разреза на сосудистые пучки или на шейку матки.
Мочеточник обычно повреждается при продлении разреза на сосудистые пучки, при бесконтрольном наложении кровоостанавливающих зажимов и зашивании. Для лучшей ориентации, особенно при повторных чревосечениях, рекомендуется в мочевой пузырь вводить постоянный катетер. Во всех сомнительных случаях перед зашиванием брюшной полости хирургу необходимо наполнить пузырь раствором метиленового синего в изотоническом растворе натрия хлорида или ввести раствор метиленового синего внутривенно.
Рану мочевого пузыря зашивают в два ряда викрилом или кетгутом. Повреждение мочевого пузыря за последние 10 лет имело место в 0,14%, ранение кишечника — в 0,06% случаев.
Нередко травмирование мочевой системы происходит не во время операции, а при гистерэктомии после кесарева сечения.
Наиболее частым осложнением при кесаревом сечении является кровотечение, которое возникает при рассечении матки. Чтобы избежать его или уменьшить частоту кровопотери, необходимо избрать оптимальное место разреза. При корпоральном кесаревом сечении с продольным рассечением тела матки кровотечение всегда значительное, особенно если плацента расположена на передней стенке. Поэтому при необходимости рассечения матки продольным разрезом отдается предпочтение истмико-корпоральному разрезу. После вскрытия матки при продольном разрезе его увеличение до необходимого размера вверх и вниз следует проводить ножницами под контролем двух пальцев, которые вводят в полость матки, за счет чего снижается опасность повреждения плода и уменьшается кровопотеря.
Рациональным с анатомических позиций является поперечный разрез матки в области нижнего сегмента, в «бессосудистой» зоне, где менее всего травмируются анатомические структуры матки, включая и ее сосудистую сеть. Однако и при этом разрезе возможно кровотечение вследствие ранения венечной артерии перешейка, а также при повреждении сосудов варикозно-расширенного венозного сплетения. При невозможности выбрать бессосудистый участок рекомендуется пальцами или тупфером выше и ниже предполагаемого разреза прижать стенку матки к предлежащей части плода, чем достигается сдавливание сосудов и уменьшение кровотечения. Если кровотечение не позволяет контролировать глубину разреза матки, то следует далее тупо пальцами перфорировать матку в месте разреза, что позволяет избежать повреждения предлежащей части плода.
Увеличение разреза в нижнем сегменте матки в латеральные стороны тупым или острым путем может привести к повреждению сосудистого пучка и вызвать угрожающее жизни кровотечение. Иногда поперечный разрез нижнего сегмента матки продлевается не только в латеральном направлении, но и книзу, в сторону шейки матки, под мочевой пузырь. Чаще всего это происходит при проведении операции в экстренном порядке, при полном раскрытии шейки матки, при низком уровне разреза на матке, низком расположении предлежащей части плода, при крупном плоде, во время поворота плода при его поперечном положении или при нарушении техники выведения предлежащей части, а также при грубых манипуляциях.
После извлечения плода из матки при неотделившемся последе на углы разреза и кровоточащие верхние и нижние края раны на матке накладываются зажимы Микулича, в мышцу матки вводится 1 мл метилэргометрина. При невозможности отыскать кровоточащие сосуды рекомендуется вывести матку из брюшной полости и под контролем зрения осуществить гемостаз.
Одно из неприятных осложнений при рассечении матки — ранение предлежащей части плода, упоминаемое в литературе лишь вскользь. К нему предрасполагают:
- наличие тонкого нижнего сегмента;
- кровотечения во время разреза, матки;
- отсутствие околоплодных вод;
- нарушение техники вскрытия матки.
Велика опасность такого ранения при обращении личика плода кпереди.
При кесаревом сечении могут возникать затруднения и осложнения при выведении головки плода. Они наблюдаются, когда головка находится высоко над входом в малый таз или очень низко, особенно часто — при рассечении матки поперечным разрезом в нижнем сегменте. Если головка расположена высоко над разрезом, и ее не удается низвести и извлечь, то необходимо найти ножку плода, бережно осуществить поворот его и извлечение. Значительную трудность представляет извлечение плода при низком расположении головки (большим сегментом в плоскости входа или в широкой части полости малого таза). Если не удается свободно вывести головку обычным путем, то следует помочь хирургу, подавая головку со стороны влагалища. Это значительно уменьшает травматизацию плода, вероятность продления разреза в стороны и ранения сосудистых пучков.
При невозможности извлечения головки плода при кесаревом сечении в нижнем сегменте матки поперечным разрезом допустимо рассечение матки кверху в виде перевернутой буквы «Т». Трудности выведения головки плода обусловлены также недостаточным по размерам рассечением передней брюшной стенки и недостаточной ее релаксацией (когда головка выведена уже из матки), несоблюдением техники выведения. В подобном случае необходимо продлить имеющийся или произвести дополнительный разрез передней брюшной стенки.
На этапе удаления последа при операции могут наблюдаться различные осложнения, многие из них нельзя прогнозировать заранее.
Большинство акушеров — сторонники ручного отделения плаценты и выделения последа во время операции. При ручном отделении плаценты можно выявить: плотное ее прикрепление и приращение; перегородку матки; двурогую или седловидную матку; истончение стенки матки или ее разрыв и другие особенности.
Истинное приращение плаценты, матка Кувелера с нарушением ее сократительной функции — показания для удаления матки.
При кровотечении из перегородки в матке (особенно часто возникающем, если к ней прикреплялась плацента) показано иссечение перегородки и ушивание кровоточащей поверхности.
Основным осложнением после удаления последа является кровотечение, которое может быть обусловлено гипоили атонией матки, нарушением свертывающей системы крови.
Мероприятия для остановки кровотечения из матки после удаления последа:
- массаж матки;
- удаление сгустков крови;
- введение утеротонических средств в толщу миометрия и внутривенно;
- переливание свежезамороженной плазмы;
- перевязка маточных сосудов;
- при неэффективности лечения — удаление матки.
Одно из осложнений при зашивании раны на матке — прошивание мочевого пузыря при его недостаточном отслаивании от нижнего сегмента.
Серьезная ошибка при операции — пришивание верхнего края разреза нижнего сегмента матки к задней ее стенке. Такая ошибка возможна вследствие того, что нижний край сокращается и уходит под мочевой пузырь, особенно если разрез производится очень низко. Задняя стенка матки сокращается и выпирает в виде валика, ее принимают за нижний край раны. Чтобы избежать этого, тотчас после извлечения плода, еще до удаления плаценты, на углы раны и края разреза (верхний и нижний) накладываются зажимы Микулича.
Сложен вопрос о показаниях к расширению объема операции до гистерэктомии во время кесарева сечения и в послеоперационном периоде. Основным показанием к удалению матки являются кровотечения, не поддающиеся консервативной терапии, множественная миома матки (дегенерация миоматозных узлов), матка Кувелера с нарушением ее сократительной способности. Частота гистерэктомии после кесарева сечения колеблется в довольно широком диапазоне — от 2,16 до 9,2%.
Дискуссионной остается проблема объема оперативного вмешательства при миоме матке, которая часто сопутствует беременности. Полученные научные данные и накопленный клинический опыт позволили разработать показания к консервативной миомэктомии во время операции кесарева сечения. К ним относятся субсерозные миоматозные узлы на ножке, расположение узлов в области предполагаемого разреза нижнего сегмента на матке, наличие интрамуральных крупных узлов.
Вопрос о стерилизации при кесаревом сечении решает сама беременная. Основанием для такой операции служит только документально соответствующее заявление женщины, оформленное и поданное в письменной форме.
Немаловажную роль в снижении материнской заболеваемости и смертности при абдоминальном родоразрешении играют правильно и своевременно проводимые меры профилактики различных осложнений в раннем послеоперационном периоде, среди которых наиболее часто встречаются кровотечения.
При кровотечении в раннем послеоперационном периоде следует использовать шанс остановки кровотечения консервативными средствами, которые включают своевременное опорожнение мочевого пузыря; наружный массаж матки; введение утеротонических средств внутривенно; пальцевое или инструментальное опорожнение матки (при развернутой операционной и под внутривенным обезболиванием); введение утеротонических средств в шейку матки и внутривенно; инфузионно-трансфузионную терапию (свежезамороженная плазма и др.) Эффективность указанной терапии составляет 82,4%. При неэффективности показаны релапаротомия и удаление матки.
Самые неблагоприятные и опасные последствия абдоминального родоразрешения — гнойно-септические осложнения, которые нередко становятся причиной материнской смертности после операции.
Частота послеоперационных воспалительных осложнений колеблется от 3,3 до 54,3%. В структуре послеоперационной заболеваемости одно из первых мест занимает эндометрит, при отсутствии адекватной профилактики и лечения нередко превращающийся в источник генерализованной инфекции.
Появление в последние годы нового поколения антибиотиков широкого спектра действия позволяет осуществлять профилактику и эффективную терапию тяжелых послеоперационных инфекционных осложнений.
В настоящее время смерть от инфекции следует рассматривать как результат производства кесарева сечения при наличии противопоказаний, при выборе неадекватного метода операции и шовного материала, при плохой оперативной технике и недостаточно квалифицированном ведении послеоперационного периода. Общепризнанный и наилучший метод предупреждения развития инфекции после кесарева сечения — интраоперационное внутривенное введение антибиотиков широкого спектра действия (после пережатия пуповины) с последующим их введением через 6 и 12 ч или 12 и 24 ч. При наличии потенциально или клинически выраженной инфекции пациентки продолжают получать антибиотики в соответствии с общепринятыми методиками.
Часто материнская летальность при кесаревом сечении обусловлена кровотечениями и несвоевременным, неадекватным по объему оперативным вмешательством, неадекватным восполнением кровопотери; нередко — тяжелой формой гестоза, не поддающейся консервативной терапии (хотя непосредственные причины смерти в этих случаях — кровоизлияния в мозг, отек мозга, полиорганная недостаточность).
Таким образом, резервами снижения материнской смертности при кесаревом сечении являются: профилактика развития гнойно-септических осложнений; адекватное анестезиологическое пособие; своевременные, адекватные по объему оперативное вмешательство и восполнение кровопотери при кровотечениях; своевременное решение вопроса об абдоминальном родоразрешении при отсутствии эффекта от консервативной терапии при тяжелых формах гестоза.
Резервы снижения перинатальных потерь детей при беременности и в родах — улучшение и изыскание диагностических возможностей оценки состояния плода, повышение удельного веса плановых операций кесарева сечения и снижение количества экстренных операций, а также своевременное оказание квалифицированной неонатологической помощи.
Важна первичная реанимация новорожденных после кесарева сечения. Часто акушер недооценивает значение плацентарной трансфузии и, высоко подняв извлеченного ребенка, пересекает пуповину. Иногда неверно расцененная наркозная депрессия плода становится показанием к неоправданному массивному применению реанимационных мероприятий, в том числе агрессивных.
Перенесенное кесарево сечение оказывает определенное влияние на последующую детородную функцию женщин: у них могут возникать бесплодие, привычное невынашивание, нарушения менструального цикла. Поэтому требуется своевременное и правильное техническое выполнение операции, правильное ведение послеоперационного периода, диспансерное наблюдение в дальнейшем.
Беременность при наличии рубца на матке нередко протекает с несостоятельностью рубца, явлениями угрозы прерывания, плацентарной недостаточности. Беременные с рубцом на матке должны находиться под тщательным диспансерным наблюдением и заблаговременно (за 2 нед до родов) помещаться в стационар. Выбирать метод родоразрешения этих беременных следует с особым вниманием, он до сих пор остается предметом дискуссии. Самопроизвольные роды у таких пациенток должны вести самые высококвалифицированные специалисты, в стационаре с постоянно функционирующими анестезиологической, неонатологической и другими службами.
Несмотря на достаточно большое количество научных разработок и практических рекомендаций по ведению беременности и родов у женщин с рубцом на матке, проблема весьма далека от окончательного решения. Это в первую очередь относится к диспансерному наблюдению за данным контингентом беременных женщин, выявлению симптомов несостоятельности рубца на матке в различные сроки беременности, оптимальным срокам госпитализации при нормальном и осложненном течении беременности и, наконец, к методам родоразрешения женщин с рубцом на матке (повторное кесарево сечение или роды через естественные родовые пути).
При ведении беременных с рубцом на матке в женской консультации следует уделять особое внимание следующему. При первой же явке пациентки на прием необходимо оценить состояние послеоперационного рубца на основании данных анамнеза, подробной выписки из родильного дома (где должны быть указаны методы обследования рубца в ранний послеоперационный период), получить сведения об исследовании рубца вне беременности (гистероскопический и ультразвуковой методы). Данные о несостоятельности рубца служат основанием для прерывания беременности в срок до 12 нед. Женщину в этом случае необходимо поставить в известность об осложнениях (вплоть до разрыва матки) при продолжении беременности и жизненных показаниях к прерыванию беременности.
Практически все акушеры допускают большую ошибку, уже с ранних сроков беременности ориентируя всех женщин с рубцом на матке на повторное оперативное родоразрешение. Как показывают проведенные исследования, роды через естественные родовые пути у таких женщин не только возможны, но и целесообразны. Повторное кесарево сечение при полноценном рубце должно быть альтернативой самопроизвольным родам, а не наоборот.
Кроме проведения обычного акушерского обследования при последующих явках беременных в женскую консультацию, акушер должен обращать особое внимание на жалобы пациенток с рубцом на матке:
- в первую очередь на боль, ее локализацию, характер, интенсивность, длительность, связь с физическими нагрузками;
- на характер выделений из половых путей (при наличии рубца нередко имеет место низкая плацентация по передней стенке матки).
При каждой явке обязательно проводится пальпация рубца на матке через переднюю брюшную стенку. Легче определить состояние рубца в области тела матки, значительно труднее при локализации его в нижнем сегменте матки. В случае поперечного надлобкового разреза передней брюшной стенки пальпацию рубца затрудняют рубцовые изменения кожи, подкожной клетчатки, апоневроза, высокое расположение мочевого пузыря. И тем не менее болезненность при глубокой пальпации в надлобковой области (в зоне предполагаемого рубца на матке), особенно локальная, может свидетельствовать о неполноценности рубца, и пациентка должна быть немедленно госпитализирована в стационар независимо от срока беременности для более детального обследования и решения вопроса о возможности пролонгирования беременности.
Разрыв матки по рубцу, расположенному в нижнем сегменте, по мнению большинства исследователей, встречается во время беременности значительно реже, чем после корпорального кесарева сечения. Однако при диспансерном наблюдении за беременными с рубцом после кесарева сечения необходим постоянный мониторинг состояния рубца на матке, осуществляемый с 32 нед беременности с помощью УЗИ (до этого срока информативность метода минимальна), а также состояния плода, функции фетоплацентарной системы, расположения плаценты по отношению к внутреннему маточному зеву и рубцу.
При нормально протекающей беременности УЗИ у женщин с рубцом на матке необходимо проводить не менее трех раз (при взятии на учет, в сроки 24-28 нед и в 34-37 нед). Эхографически оценить состоятельность рубца на матке до 34-36 нед беременности очень трудно. Однако дополнительные сведения, полученные при эхографии, могут значительно помочь врачу в выборе дальнейшей тактики. Следует обратитъ внимание на тонус матки, состояние внутреннего зева шейки матки, место плацентации, соответствие размеров плода данному гестационному сроку, высоту стояния мочевого пузыря и т.д. При угрозе прерывания в первой половине беременности необходима срочная госпитализация в стационар, где после тщательного обследования женщины назначается адекватная «сохраняющая» терапия.
Частота угрозы прерывания беременности при наличии рубца на матке, по данным различных авторов, колеблется от 16,8 до 34%. Необходима тщательная дифференциальная диагностика этой патологии с несостоятельностью рубца. Уточнение диагноза должно проводиться только в условиях стационара, при динамическом наблюдении, на основании клинических симптомов, данных УЗИ, эффекта от терапии, направленной на пролонгирование беременности. Основным клиническим симптомом несостоятельности рубца на матке является локальная болезненность в области нижнего сегмента.
При положительном эффекте от «сохраняющей» терапии пациентки могут выписываться из стационара под наблюдение врача женской консультации. При наличии несостоятельности рубца на матке беременные должны находиться в стационаре до родоразрешения. Ультразвуковой контроль за состоянием рубца необходимо проводить каждые 5-7 дней.
Существенное значение в прогнозе исхода беременности у женщин с рубцом на матке имеет плацентация. При расположении плаценты по передней стенке, особенно в области рубца на матке, риск несостоятельности последнего очень высок. Таким женщинам необходимо уделять самое пристальное внимание, им показана плановая госпитализация в 24-28 нед беременности даже при ее благоприятном течении. Инвазия ворсин хориона сопровождается выделением протеолитических ферментов, разрушающих соединительную и мышечную ткань, и приводит к развитию несостоятельности маточного рубца. У таких беременных риск разрыва матки (как правило, при отсутствии симптомов, указывающих на наличие риска) очень высок, чаще возникают отслойка низко расположенной плаценты, синдром задержки внутриутробного развития плода, прерывание беременности.
В срочной госпитализации женщины нуждаются при расположении плаценты по передней стенке с повышенным тонусом матки, при возникновении тянущих болей внизу живота, приступов тошноты или слабости, при появлении частого или болезненного мочеиспускания. При проведении терапии, сохраняющей беременность, необходимо помнить, что ряд препаратов, содержащих ингибиторы простагландинсинтетазы (баралгин, аспирин, индометацин, триган, максиган и др.), повышает болевой порог чувствительности при угрозе разрыва матки по рубцу. Частым осложнением у беременных с расположением плаценты в области маточного рубца является развитие плацентарной недостаточности и как следствие гипоксии и гипотрофии плода. При обследовании плода необходимо контролировать соответствие его размеров данному сроку беременности, произвести допплерометрию кровотока в сосудах пуповины и аорте.
Всем беременным с рубцом на матке показана плановая госпитализация в срок 37-38 нед гестации. Перед направлением в стационар с каждой женщиной обсуждается вопрос о возможных методах родоразрешения. Врач должен подробно объяснить преимущества и риск как кесарева сечения, так и самопроизвольных родов. Решение о самопроизвольном родоразрешении может быть принято только при благопри-
ятных анамнестических данных и результатах дополнительных методов исследования, при неосложненном течении настоящей беременности. Сбор анамнеза должен включать подробные данные о:
- а) произведенном в прошлом кесаревом сечении; эти сведения черпаются из выписки из стационара, где выполнялась операция, либо из истории родов, если предыдущее родоразрешение состоялось в этом же учреждении;
- б) исследованиях рубца на матке, проведенных вне беременности и во время данной беременности;
- в) паритете (были ли до первого кесарева сечения самопроизвольные роды);
- г) количестве беременностей между кесаревым сечением и настоящей беременностью, их исходе (аборты, выкидыши, осложнения);
- д) наличии живых детей, мертворождений и смертей детей после предыдущих родов;
- е) течении настоящей беременности.
После комплексного обследования беременной и диагностики состояния плода решается вопрос о методе родоразрешения.
Способы исследования состояния рубца на матке во время беременности практически ограничиваются единственным — ультразвуковым сканированием. Наибольшую информативность и практическую значимость УЗИ приобретает с 35 нед беременности.
Разработке УЗ-критериев состоятельности рубца на матке после кесарева сечения посвящены многие работы отечественных и зарубежных авторов.
К эхоскопическим признакам несостоятельности рубца на матке, расположенного в нижнем маточном сегменте, относят не столько общую толщину рубца, сколько ее равномерность. Многие авторы считают, что рубец, имеющий толщину более 0,4 см, можно относить к полноценным, менее 0,4 см — неполноценным. Рубец, где имелись локальные истончения, независимо от его общей толщины признают неполноценным. Как показали исследования, несостоятельны и «толстые» рубцы. При их анатомической полноценности (общая толщина их составляла, как правило, 0,7-0,9 см) в них преобладали элементы соединительной ткани (морфологическая неполноценность), и роды у таких женщин из-за дистоции шейки матки (функциональная неполноценность) заканчивались повторной операцией.
Очень важно согласие женщины на тот или иной метод родоразрешения, в первую очередь на самопроизвольные роды, если они возможны. Получить согласие беременной на повторное кесарево сечение не представляет большой трудности.
Многие исследователи на основании личного опыта пришли к заключению, что при состоятельном рубце на матке, удовлетворительном состоянии беременной и плода роды через естественные родовые пути не только возможны, целесообразны, но и более предпочтительны, чем повторное кесарево сечение. Самой важной и трудной задачей является отбор беременных с рубцом на матке для самопроизвольных родов.
Касаясь оптимальных сроков наступления последующих беременностей, следует сказать, что в литературе по этому вопросу нет единого мнения. Большинство акушеров считают: беременеть и рожать женщине следует спустя 2-3 года после перенесенного кесарева сечения.
Изучая морфологические особенности маточных рубцов в различные сроки после операции, врачи обнаружили: через 3-6 мес редко наступает мускуляризация рубцов. В эти сроки, как правило, выявляются молодая грануляционная ткань, атрофия и деформация мышечных пучков, резко выраженная коллагенизация аргирофильных мышечных чехлов. Через 6-12 мес после кесарева сечения также не наблюдается полной регенерации миометрия. В нем преобладают явления диффузного миофиброза. Спустя 2-3 года после операции в микропрепаратах из области рубца обнаруживаются признаки диффузного миофиброза, огрубление и коллагенизация аргирофильных мышечных чехлов. Подобные изменения наблюдаются и в более поздние сроки после кесарева сечения. Следовательно, после оперативных родов имеет место органическая и функциональная неполноценность маточной стенки.
В каждом конкретном случае необходим индивидуальный подход к выбору метода родоразрешения на основании результатов всего комплекса обследования, описанного выше.
Рекомендации по отбору беременных с рубцом на матке для родов через естественные родовые пути (American College of Obstetricians and Gynecologists, 2004)
- Не более одного рубца на матке в нижнем маточном сегменте.
- Нормальные размеры таза.
- Отсутствие других рубцов на матке.
- Отсутствие локального истончения рубца.
- Отсутствие локальной болезненности в нижнем маточном сегменте.
- Плацентация вне области рубца.
- Неосложненное течение первого кесарева сечения и послеоперационного периода.
- Плод менее 4000 г.
- Отсутствие экстрагенитальной и другой патологии, явившейся показанием к первому кесареву сечению.
- Ведение родов в крупном родовспомогательном учреждении высококвалифицированным акушером.
- Возможность быстрого (10-15 мин) развертывания операционной для экстренного кесарева сечения.
Состоятельный рубец на матке при отсутствии каких-либо осложнений беременности или экстрагенитальной патологии (самостоятельных показаний к кесареву сечению) дает основание решить вопрос о тактике родоразрешения в пользу родов через естественные родовые пути под тщательным клиническим и мониторным контролем и при готовности операционной к немедленному оперативному родоразрешению в случае развития каких-либо осложнений в родах.
Повторное кесарево сечение — технически более сложная операция. При ее выполнении в ряде случаев возникают затруднения в момент вскрытия брюшной полости, при рассечении матки, при выведении головки плода или при зашивании раны матки. Они могут быть обусловлены наличием спаянного с подлежащими тканями кожного рубца на передней брюшной стенке, внутрибрюшинными спайками, осложняющими доступ к матке. Спайки возникают между маткой и передней брюшной стенкой, между париетальной брюшиной и сальником, между сальником, петлями кишечника и мочевым пузырем. После кесарева сечения мочевой пузырь нередко оказывается смещенным кверху в результате особенностей перитонизации или же за счет спаечного процесса. В результате изменения нормальных анатомических взаимоотношений при повторном кесаревом сечении нередки ранения мочевого пузыря и кишечника.
Во время выведения головки, особенно крупного плода, ввиду неподатливости и минимальной растяжимости рубцово-измененной ткани нижнего сегмента может произойти разрыв матки в одну или обе стороны с повреждением сосудистых пучков, сопровождающимся массивным кровотечением, что влечет за собой расширение объема оперативного вмешательства вплоть до ампутации или экстирпации матки.
Одно из серьезных осложнений — перевязка или рассечение мочеточника при проведении гемостаза в параметральной клетчатке.
Ввиду нарушенной сократительной деятельности матки при повторном кесаревом сечении нередко возникает гипотоническое кровотечение. Причем консервативные методы его остановки часто бывают неэффективными, что заставляет прибегать к перевязке маточных сосудов или удалению матки.
Высокий уровень развития послеоперационных осложнений повторного кесарева сечения также требует от акушера более осторожного отношения к этой операции. Частота эндометрита (в результате нарушенной инволюции матки), а также перитонита, кишечной непроходимости значительно выше, чем после первого кесарева сечения.
При изучении отдаленных результатов повторного кесарева сечения установлено, что женщины спустя годы после операции предъявляют различные жалобы. У 25% из них отмечаются периодические боли в животе, в области шва, поясницы. У 4,2% женщин выявлены послеоперационные грыжи или образование грубых сращений кожного шва с подлежащими тканями.
Почти у половины женщин, у которых после первого кесарева сечения менструальная функция не изменилась, после повторной операции возникали различные нарушения в виде полименореи или олигоменореи.
Отклонения положения матки после повторной операции обнаруживаются почти у половины женщин. Чаще она оказывается подтянутой кверху, реже — смещенной в сторону или кзади.
Повторное абдоминальное родоразрешение должно быть еще более обосновано, чем первое. В современных условиях только наличие рубца на матке после кесарева сечения не может стать причиной повторной операции!!!
Показания к повторной операции, как правило, следующие: тяжелые экстрагенитальные заболевания (из-за них обычно производилось и первое кесарево сечение), экстремальные акушерские ситуации (отслойка и предлежание плаценты, начавшийся и совершившийся разрыв матки). К абсолютным показаниям относятся рубец на матке после корпорального кесарева сечения, два рубца и более на матке после оперативных родов, расположение плаценты в области рубца, несостоятельность рубца на матке по клиническим и эхоскопическим данным. Риск разрыва матки при самопроизвольных родах в этих ситуациях возрастает во много раз.
Таким образом, повторное кесарево сечение у беременных с рубцом на матке не может являться методом выбора родоразрешения этих больных. Роды через естественные родовые пути предпочтительнее. Но они должны быть проведены в крупном родовспомогательном учреждении, высококвалифицированным акушером при постоянном мониторном контроле за состоянием матери и плода, с 15-минутной готовностью к развертыванию операционной, постоянным катетером в вене и наличием достаточного количества свежезамороженной плазмы (не менее 1000 мл). В проведении родов у рожениц с рубцом на матке должен принимать участие хорошо подготовленный медицинский персонал, и необходим тесный контакт между ним и роженицей.
Роды per vias naturales у беременных с рубцом на матке противопоказаны при осложненном течении первого кесарева сечения, тазовом предлежании плода, нижне-срединном рубце на матке, крупном плоде, двойне. Риск разрыва матки при массе плода >4000 г удваивается.
Родоразрешение женщин с оперированной маткой нужно осуществлять в 38-39 нед беременности, прибегая к индукции родов с помощью простагландинов или окситоцина. Ряд авторов рекомендуют программированные самопроизвольные роды у женщин с рубцом на матке с использованием с целью родовозбуждения амниотомии при доношенной беременности и зрелой шейке матки. Шансы на успех родоразрешения через естественные родовые пути женщин с оперированной маткой увеличиваются при самопроизвольном начале родовой деятельности, а также при родовозбуждении на фоне биологической готовности организма беременной к родам. Сравнительный анализ частоты разрыва матки в зависимости от метода родовозбуждения или самопроизвольного начала родовой деятельности приведен в табл. 21.
Таблица 21. Частота и относительный риск разрыва матки при родоразрешении беременных с рубцом на матке (Lydon-Rochelle и соавт., 2001)
| Способ родоразрешения | Количество женщин | Частота разрыва (на 1000) | Относительный риск (95% CI) |
| Повторное плановое кесарево сечение | 6980 | 1,6 | 1.0 |
| Самопроизвольное начало родов | 10 789 | 5,2 | 3,3 (1,8-6,0) |
| Родовозбуждение без простагландинов | 1960 | 7,7 | 4,9 (2,4-9,7) |
| Родовозбуждение простагландинами | 366 | 24,5 | 15,6 (8,1-30,0) |
Целесообразна выжидательная тактика с тщательным наблюдением за характером родовой деятельности, состоянием рубца на матке и плодом. С этой целью используют наружную и внутреннюю токографию, постоянный кардиомониторный контроль за плодом или рН-мониторинг. Отсутствие жалоб у роженицы на локальную болезненность в области нижнего сегмента матки между схватками или при его пальпации, регулярная родовая деятельность, регистрируемая клинически и при токографии, нормальное состояние плода при мониторном контроле указывают на состоятельность рубца.
При отсутствии регулярной родовой деятельности после амниотомии или при ее ослаблении в процессе самопроизвольных родов у женщин с рубцом на матке приходится решать один из важных и еще не до конца решенных вопросов о возможности использования сокращающих матку средств.
Во время родов у 11,7-20% рожениц с оперированной маткой отмечена слабость родовой деятельности. На фоне введения окситоцина риск разрыва матки возрастает (рис. 100), поэтому отношение к применению окситоцина следует пересмотреть. Успех влагалищных родов у женщин с рубцом на матке связан с отказом от применения окситоцина.
Применение простагландинов с целью родовозбуждения также увеличивает риск разрыва матки с 0,5% при спонтанных родах до 2,9% при индукции родов простагландинами.
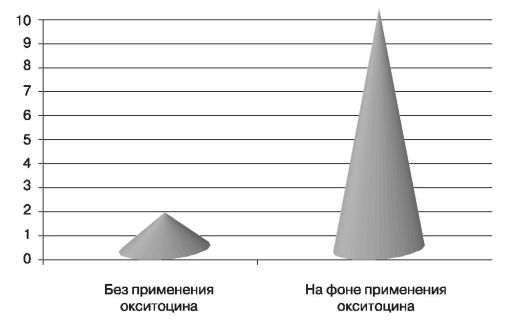
Рис. 100. Риск разрыва матки на 1000 рожениц с рубцом на матке
Большое внимание при влагалищных родах у женщин после кесарева сечения следует уделять адекватному обезболиванию как важному мероприятию, направленному на снятие родового стресса и позволяющему акушеру объективно оценить реакцию роженицы на схватки. Наибольшее распространение для обезболивания родов у женщин с оперированной маткой получила эпидуральная анестезия.
Несмотря на меняющееся отношение к самопроизвольному родоразрешению беременных с рубцом на матке и продолжающийся рост числа таких родов, данная тактика остается рискованной и до сих пор для многих акушеров является слабой альтернативой повторному кесареву сечению.
