ГЕСТОЗ. ПАТОГЕНЕЗ, КЛАССИФИКАЦИЯ, КЛИНИКА, ДИАГНОСТИКА, ТАКТИКА ВЕДЕНИЯ И ЛЕЧЕНИЕ
Клинические лекции по акушерству (учебное пособие)
Гестоз — это осложнение беременности, характеризующееся нарушением процессов адаптации организма женщины к беременности, патофизиологической основой которого является генерализованный ангиоспазм, приводящий к полиорганной недостаточности, наиболее часто клинически проявляющийся артериальной гипертензией, протеинурией и выраженными отеками.
Повышение артериального давления у беременных обусловлено гестозом в 70% случаев, эссенциальной гипертензией — в 15-20%, а в остальных случаях (от 10 до 15%) — симптоматическими артериальными гипертензиями.
Сведения о встречаемости гестоза неоднозначны (в отечественной литературе — от 1,5 до 23,2%).
Сочетанный гестоз составляет от 70 до 86%.
Гестоз — моноэтиологическое, но полипатогенетическое осложнение беременности.
В настоящее время продолжается поиск причин, приводящих к формированию симптомокомплекса гестоза. Не вызывает сомнения тот факт, что в развитии гестоза немаловажная, если не основная роль принадлежит плоду, который в определенной степени является «чужеродным» генетическим материалом для организма беременной.
В развитии хронической плацентарной недостаточности большое значение придается также патологической плацентации, вызывающей постепенное ухудшение децидуальной перфузии. Следствие этого — компенсаторный спазм периферических сосудов, что в свою очередь ведет к повышению АД, т.е. данный механизм схож с таковым при развитии гипертензии в пожилом возрасте при распространенных атеро-склеротических изменениях, вызывающих ухудшение кровотока.
Ряд авторов рассматривают начало развития гестоза как иммунологическую реакцию организма на антигены плода, которые при определенных условиях (плацентарная недостаточность, тяжелые экстрагенитальные заболевания беременной и др.) проникают в кровоток матери.
Антигены плода с антителами беременной образуют иммунные комплексы (антиген-антитело); они оседают на стенках артериальных сосудов, повреждая эндотелий сосудов (эндотелиоз) плаценты, почек, печени и других внутренних органов.
Снижение почечного кровотока приводит к ишемизации почечной ткани, нарушению концентрационной (повышение концентрации мочевины, сывороточного креатинина), фильтрационной функции почек (появление протеинурии) и уменьшению суточного диуреза.
Расстройство микроциркуляции в печени влечет за собой нарушение белкового (гипопротеинемия, гипоальбуминемия), липидного обмена, процесса конъюгации билирубина.
Снижение альбумина крови вызывает уменьшение коллоидно-осмотического давления крови, что также способствует выходу жидкости из сосудистого русла с формированием гиповолемии и гемоконцентрации.
Патологическая проницаемость сосудистой стенки и выход жидкости из сосудистого русла обусловливает уменьшение ОЦК и ОЦП (гиповолемия).
За счет гемоконцентрации нарушаются текучесть и реологические свойства крови с развитием хронического ДВС-синдрома.
Из-за эндотелиоза сосудов плаценты формируется хроническая плацентарная недостаточность.
Снижается синтез сосудорасширяющих агентов (простагландинов, простациклина и др.) и недостаточно подавляется выработка сосудосуживающих агентов (тромбоксан). Результат — генерализованный спазм и увеличение проницаемости сосудистой стенки.
Генерализованный вазоспазм и эндотелиоз сосудов становятся причиной нарушения микроциркуляции внутренних органов.
Вследствие гиповолемии снижается преднагрузка сердца (уменьшение венозного возврата в правое предсердие), а затем — сократительная способность миокарда, ударный и минутный объемы сердца, что в итоге вновь приводит к повышению общего периферического сопротивления сосудов (ОПСС).
Причины и механизмы развития гестоза в настоящее время продолжают изучаться.
Анализ литературы показал, что систематизация артериальной гипертензии у беременных связана с рядом проблем. К сожалению, в настоящее время не существует общепринятой клинической классификации гипертензионных расстройств во время беременности. Неразбериха с классификацией продолжается и по сегодняшний день, создавая дополнительные трудности при постановке диагноза конкретных гипертензивных расстройств. Классификация, предложенная экспертами ВОЗ (МКБ-10) в 1998 г., не нашла широкого распространения в России. Современное отечественное акушерство располагает многочисленными классификациями гестоза, но в них не учитываются заболевания со сходными патофизиологическими и клиническими изменениями.
В нашей стране классификация гестоза включает четыре клинические формы заболевания, которые под влиянием различных причин способны переходить одна в другую и могут рассматриваться как стадии развития единого патологического процесса. Различают следующие формы.
- Водянка.
- Нефропатия (легкая, средняя и тяжелая степень).
- Преэклампсия.
- Эклампсия.
Гестоз также подразделяют на чистый (развивается на фоне полного здоровья) и сочетанный (развившийся на фоне различных заболеваний).
В целях реализации задач Государственной программы перехода Российской Федерации на принятую в международной практике статистическую систему и достижения статистической сопоставимости отечественной и зарубежной медицинской информации принят приказ ? 170 от 27.05.97г. (в ред. приказа Минздрава РФ от 12.01.98г. ? 3) «О переходе органов и учреждений здравоохранения Российской Федерации на международную статистическую классификацию болезней и проблем, связанных со здоровьем, 10-го пересмотра».
Согласно МКБ-10, выделяют следующие виды гипертензивных нарушений при беременности.
Отеки, протеинурия, гипертензивные расстройства во время беременности, родов и в послеродовом периоде (010-016)
O10 Существовавшая ранее гипертензия, осложняющая беременность, роды и послеродовой период.
010.0 Существовавшая ранее эссенциальная гипертензия.
010.1 Существовавшая ранее кардиоваскулярная гипертензия.
010.2 Существовавшая ранее почечная гипертензия.
010.3 Существовавшая ранее кардиоваскулярная и почечная гипертензия.
010.4 Существовавшая ранее вторичная гипертензия. O10.9 Существовавшая ранее гипертензия неуточненная.
011 Существовавшая ранее гипертензия с присоединившейся протеинурией.
012 Вызванные беременностью отеки и протеинурия без гипертензии.
012.0 Вызванные беременностью отеки.
012.1 Вызванная беременностью протеинурия.
012.2 Вызванные беременностью отеки с протеинурией.
013 Вызванная беременностью гипертензия без значительной протеинурии.
014 Вызванная беременностью гипертензия со значительной протеинурией.
014.0 Преэклампсия [нефропатия] средней тяжести.
014.1 Тяжелая преэклампсия.
014.2 Преэклампсия [нефропатия] неуточненная.
015 Эклампсия.
015.0 Эклампсия во время беременности.
015.1 Эклампсия в родах.
015.2 Эклампсия в послеродовом периоде.
015.3 Эклампсия, не уточненная по срокам.
016 Гипертензия у матери неуточненная.
В 2005 г. инициативной группой Российской ассоциации акушеровгинекологов (Савельева Г.М., Мурашко Л.Е., Радзинский В.Е., 2005) предложена к рассмотрению следующая классификация гестоза в соответствии с МКБ-10 (табл. 33).
Таблица 33. Классификация гестоза Российской ассоциации акушеров-гинекологов в соответствии с МКБ-10, 2005
| МКБ | Ассоциация акушеров гинекологов | |
| Существовавшая ранее гипертензия с присоединившейся протеинурией | 0.11 | Гестоз* |
| Вызванные беременностью отеки с протеинурией | 0.12.2 | Гестоз* |
| Вызванная беременностью гипертензия без значительной протеинурии | 0.13 | Гестоз* |
| Преэклампсия (нефропатия) средней степени тяжести | 0.14.0 | Гестоз средней тяжести* |
| Тяжелая преэклампсия | 0.14.1 | Гестоз тяжелой степени* |
| Преэклампсия (нефропатия) неуточненная | 0.14.9 | Преэклампсия |
Примечание. * Степень тяжести гестоза определяется по шкале Goeeke в модификации Г.М. Савельевой.
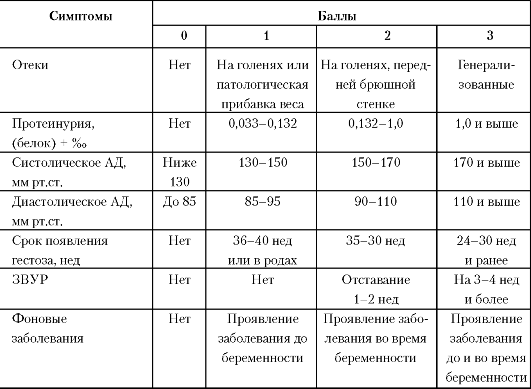
Шкала Goeeke в модификации Г.М. Савельевой представлена в табл. 34.
Таблица 34. Оценка степени тяжести гестоза в баллах (Goeeke, модификация Г.М. Савельевой)
Комитет по терминологии при Американском обществе акушеров и гинекологов (ACOG) разработал следующую классификацию.
I. Гипертензия, обусловленная беременностью.
1. Преэклампсия.
- А. Легкая степень. Диагноз легкой преэклампсии ставят, если отсутствуют признаки тяжелой преэклампсии.
- Б. Тяжелая степень. Диагноз тяжелой преэклампсии ставят при наличии одного или более критериев:
- повышение систолического АД более 160 мм рт.ст. либо диастолического АД более 110 мм рт.ст., зарегистрированных дважды с интервалом более 6 ч,
- потеря белка с мочой более 5 г/сут;
- олигурия (количество мочи менее 400 мл за сутки);
- неврологические и/или зрительные нарушения (головная боль, нарушения сознания, ухудшение зрения и т.д.);
- признаки отека легких и цианоз.
2. Эклампсия.
II. Хроническая гипертензия любой этиологии, не связанная с беременностью.
III. Преэклампсия или эклампсия, наслоившаяся на хроническую гипертензию.
IV. Транзиторная гипертензия.
V. Неклассифицируемые гипертензионные расстройства. Классификация Working Group of the NHBPEP, 2000
1. Гестационная гипертензия (ранее обозначалась как гипертензия, индуцированная беременностью, и включала транзиторную гипертензию).
2. Преэклампсия. Минимальные критерии.
АД >40/90 мм рт. ст. после 20 нед беременности.
Протеинурия >300 мг/24 ч.
Увеличение вероятности эклампсии.
АД >60/110 мм рт. ст.
Протеинурия 2,0 г/24 ч.
Креатинин сыворотки >1,2 мг/дл.
Тромбоциты <100 000/мм3.
Микроангиопатический гемолиз (повышение ЛДГ). Повышение АЛТ или АСТ.
Сохраняющаяся головная боль или другие мозговые или зрительные нарушения.
Сохраняющаяся боль в эпигастральной области.
3. Эклампсия.
4. Преэклампсия на фоне хронической гипертензии.
5. Хроническая гипертензия.
Необходимо отметить, что во всех перечисленных классификациях ведется дискуссия о названии синдрома артериальной гипертензии с протеинурией, иногда в сочетании с генерализованными отеками. Этот синдром называли и токсикозом, и нефропатией, а сейчас — гестозом и преэклампсией. Отсутствие единой терминологии, общих критериев тяжести данного синдрома приводит к отсутствию единых подходов в тактике ведения и лечения больных, статистической неразберихе. Сейчас появилась крайняя необходимость в унифицировании всего вышеперечисленного.
Большинство авторитетных зарубежных групп по изучению артериальной гипертензии у беременных используют термин «преэклампсия». В России предпочтение отдают названию «гестоз». Вероятно, им и придется пользоваться на практике, учитывая консерватизм и традиции Российского акушерства. Даже если в России в ближайшее время будут приняты единое название и классификация данного синдрома, с зарубежными школами по изучению артериальной гипертензии у беременных мы будем продолжать «говорить на разных языках».
Классификация артериальной гипертензии у беременных (О.В. Макаров, Н.Н. Николаев, Е.В. Волков, 2005)
- Хроническая артериальная гипертензия — шифр по МКБ-10 — 010. (0, 1, 2, 3, 4,9).
- Гестационная гипертензия — шифр по МКБ-10 — 013.
- Гестоз — шифр по МКБ-10 — 014. (014.0, 014.1). Преэкламсия
- Экламсия — шифр по МКБ-10 — 015. (0, 1, 2, 3).
- Сочетанный гестоз — шифр по МКБ-10 — 011.
Тяжелые формы гестоза: проэклампсия, эклампсия, острый жировой гепатоз, HELLP-синдром, острая почечная недостаточность, отек легких.
Хроническая артериальная гипертензия
Хронической артериальной гипертензией при беременности считается такая гипертензия, которая характеризуется стойким повышением АД, выявленным еще до беременности и обнаруживаемым до 20-й недели беременности или сохраняющимся по прошествии 42 дней после родов. Протеинурия, тромбоцитопения, дисфункция печени, гиперурикемия обычно отсутствуют.
Диагностика гипертонической болезни осуществляется методом исключения заболеваний, сопровождающихся вторичной гипертензией (более 50 заболеваний).
Итак, гипертензия бывает:
- первичная (эссенциальная гипертензия);
- вторичная (симптоматическая) — проявление заболеваний почек, надпочечников, щитовидной железы, сердечно-сосудистой системы и др.
Гестационная гипертензия
Диагностируется после 20 нед беременности, не сопровождается протеинурией. Окончательно диагноз уточняется через 42 дня после родов (ретроспективный диагноз). Виды гестационной гипертензии следующие.
- Преходящая гипертензия беременных. АД нормализуется в течение 42 дней после родов.
- Хроническая артериальная гипертензия. АД после родов (по прошествии 42 дней) остается высоким.
Гипертензия с протеинурией, развивающаяся после 20 нед беременности и исчезающая в послеродовом периоде (АД нормализуется в ближайшие 42 дня после родов), — это и есть то состояние, которое мы называем гестозом в чистой форме. Наиболее тяжелыми формами гестоза являются преэклампсия (появление неврологической симптоматики на фоне тяжелой артериальной гипертензии) и эклампсия (судорожная и бессудорожная).
Сочетанный гестоз — это существовавшая ранее гипертензия, сопровождающаяся в дальнейшем повышением АД и экскреции белка с мочой >0,3 г/л за сутки после 20 нед беременности.
Гестационная гипертензия, гестоз, сочетанный гестоз могут быть I и II степени тяжести.
Проведенные клинико-эпидемиологические исследования гипертензивных состояний у беременных показали, что наличие отечного синдрома никак не влияет на течение и исход беременности как для матери, так и для плода.
Отеки не являются обязательным условием для постановки диагноза гестоза. Они рассматриваются как симптом гестоза при генерализованном характере их распространения после 12 ч постельного режима или вследствие прибавки в весе более чем на 2 кг за неделю.
В некоторых странах (Англия) при оценке степени тяжести гестоза отказались учитывать отеки, так как отеки умеренной степени могут наблюдаться у 80% беременных женщин с нормальным АД, причем большинство таких женщин практически здоровы. Последние исследования показали: у 32% пациенток с эклампсией вовсе нет отеков.
По нашим данным, местные отеки одинаково часто выявлены у всех обследуемых, в среднем у 52% беременных, а включая здоровых — у 56%. Значит, данный симптом — не обязательный признак гестоза.
Трудность дифференцировки периферических физиологических и патологических отеков, обусловленных гестозом, заставляет вообще отказаться от их учета при оценке наличия и степени тяжести гестоза.
Гестоз характеризуется триадой Цангемейстера: выраженные отеки, протеинурия и артериальная гипертензия. Степень выраженности трех основных симптомов при нефропатии порой весьма различна. Перечисленные симптомы могут проявляться одновременно, либо имеет место только артериальная гипертензия, либо сочетание артериальной гипертензии и генерализованных отеков или протеинурии.
Кроме этих симптомов, при нефропатии отмечаются различной степени выраженности проявления плацентарной недостаточности, нарушение функции почек, печени, легких и др.
Преэклампсия — критическое, но обратимое состояние, предшествующее одной из самых тяжелых форм гестоза — эклампсии. Сущность преэклампсии заключается в расстройстве и недостаточности мозгового кровообращения, в сочетании с системными нарушениями печени, почек, гомеостаза, легких, сердечно-сосудистой системы.
На фоне симптомов тяжелого гестоза выявляются неврологические расстройства, головная боль, боли в эпигастральной области и в правом подреберье, периодически наступающий цианоз лица, парестезии нижних конечностей, боли в животе и нижних конечностях без четкой локализации. Могут определяться небольшие подергивания преимущественно лицевой мускулатуры, «глубокое дыхание» и одышка до 60 в 1 мин, возбужденное состояние или, наоборот, сонливость. Возможны затрудненное носовое дыхание, покашливание, сухой кашель, слюнотечение, боли за грудиной.
Эклампсия характеризуется острым генерализованным спазмом сосудов головного мозга, отеком мозга, повышением внутричерепного давления, срывом ауторегуляторных механизмов в головном мозге, проявляющимся в нарушении мозгового кровообращения, ишемическими и геморрагическими повреждениями структур головного мозга.
Эклампсия бывает двух форм: судорожная (наиболее часто встречаемая) и бессудорожная.
Судорожная форма эклампсии проявляется в виде генерализированных судорог во время беременности, родовой деятельности или в течение 7 дней после родов на фоне отсутствия эпилепсии или другого состояния, предрасполагающего к судорожным припадкам.
Каждый припадок эклампсии продолжается 1-2 мин и слагается из следующих последовательно сменяющихся периодов.
Предсудорожный период. В начале наблюдаются мелкие фибриллярные подергивания мышц лица, которые впоследствии распространяются на верхние конечности. Продолжительность — около 30 с.
Период тонических судорог наиболее опасен для матери и плода. Он длится 15-25 с. Тело больной вытягивается, позвоночник изгибается, челюсти сжимаются, лицо бледнеет, взгляд становится застывшим, глаза фиксируются в одном направлении. Через несколько секунд при частом подергивании век глаза закатываются, расширенные зрачки уходят под верхнее веко, становятся видны лишь белки глазных яблок. Дыхание прекращается. Пульс перестает определяться. Смерть может наступить от кровоизлияния в головной мозг.
Период клонических судорог. Продолжительность — от 30 с до 1,5 мин. Больная начинает биться, в следующих непрерывно друг за другом клонических судорогах, захватывающих все мышцы тела — лица, туловища, конечностей. Дыхание затруднено, на губах появляется пена, окрашенная кровью, если язык прикушен. Постепенно судороги ослабевают и прекращаются.
Период разрешения. После припадка больная находится в коматозном состоянии. Сознание отсутствует, дыхание громкое, с хрипом. Цианоз исчезает, лицо розовеет. Зрачки суживаются. Больная приходит в сознание, ничего не помнит о судорогах, обычно жалуется на головную боль и чувство разбитости. Коматозное состояние может пройти быстро или продлиться до следующего припадка. Число припадков не ограничено.
Бессудорожная форма эклампсии характеризуется комой без предшествующих судорог. Прогноз в данной ситуации особенно неблагоприятный.
При эклампсии повышается температура тела, уменьшается диурез вплоть до анурии. После судорог всегда появляется протеинурия. Каждый припадок эклампсии может привести к кровоизлиянию в головной мозг, проявляющемуся в быстром снижении АД, учащении пульса и стойком повышении температуры тела. При кровоизлиянии в мозг, если больная не погибает сразу, появляются гемипарезы и параличи.
ДИАГНОСТИКА, ТАКТИКА ВЕДЕНИЯ И ЛЕЧЕНИЕ БЕРЕМЕННЫХ С ГЕСТОЗОМ
Факторы и группы риска развития гестоза:
- Возраст старше 30 лет.
- Первородящие.
- Многоплодная беременность.
- Женщины, страдающие соматической патологией.
- Наследственная предрасположенность.
- Внебрачная, нежеланная беременность.
- Развитие беременности на фоне психоэмоционального стресса, стрессовых ситуаций.
- Студентки и женщины с высшим образованием.
Предположить данное осложнение беременности возможно при наличии совокупности следующих клинических симптомов:
- Установление стойкой артериальной гипертензии.
- Наличие протеинурии (экскреция не менее 0,3 г белка с мочой
- за 24 ч).
- Снижение ОЦК происходит в основном за счет ОЦП, в меньшей степени — за счет глобулярного объема, следствием чего является повышение гематокритного числа, концентрации гемоглобина и вязкости крови.
- Генерализованная вазоконстрикция с увеличением ОПСС, уменьшением минутного объема.
- Хроническая плацентарная недостаточность, хроническая гипоксия плода.
- Нарушение функции почек, характеризующееся уменьшением почечного кровотока, следствием чего является снижение концентрационной (изогипостенурия) и фильтрационной способности почек со снижением суточного диуреза, нарастанием в крови концентраций креатинина, мочевины и мочевой кислоты.
- Нарушение функции печени, приводящее к дисфункции белкового, липидного, пигментного и других видов обмена. Характерные проявления тяжелого гестоза — гипо- и диспротеинемия, гипоальбуминемия. Следствие этого — снижение коллоидно-осмотического давления. Для гестоза характерно снижение в крови концентрации липопротеидов высокой и повышение — липопротеидов низкой плотности, увеличение общего билирубина.
- Повышение уровней ЛДГ, АЛТ, АСТ.
- Изменения в системе гемостаза: повышение агрегации тромбоцитов с АДФ, коллагеном и ристомицином, тромбоцитопения и несколько реже — выявление дефицита антитромбина III.
- Выявление клинической картины повышения внутричерепного давления, нарушения мозгового кровообращения, острого отека мозга, приводящих к ишемическому и геморрагическому повреждению структур головного мозга.
- Возникновение судорог.
Ведущий симптом гестоза — артериальная гипертензия.
Критерии диагностики артериальной гипертензии у беременных следующие. Повышение артериального давления до 135/85 мм рт.ст. (в 1-й половине беременности), 140/90 мм рт.ст. (во 2-й половине беременности) и выше, измеренного по крайней мере два раза с интервалом 4-6 ч, или однократный подъем систолического артериального давления до 170 мм рт.ст. и (или) диастолического артериального давления до 110 мм рт.ст. (Sibai, 1992, Stimpel, 1996). При наличии до беременности артериальной гипотензии повышенным считается увеличение систолического давления на 30, диастолического — на 15 мм рт.ст.
Второй наиболее частый симптом гестоза — протеинурия. Протеинурией принято считать потерю белка с мочой 0,3 г и более за 24 ч, или содержание белка 1 г/л и более в двух случайных порциях мочи, собранных через 6 ч и более.
Рядом исследователей отмечено появление протеинурии как симптома гестоза после установившегося гипертензионного синдрома. Появление протеинурии без артериальной гипертензии — чаще всего проявление заболевания почек (гломерулонефрит, пиелонефрит и т.д.). Протеинурия, как правило, является поздним симптомом гестоза.
Протеинурия не только служит дополнительным основанием для постановки диагноза гестоза, но и свидетельствует о более неблагоприятном прогнозе (как для матери, так и для ребенка), чем в той ситуации, когда ее признаки отсутствуют.
Генерализованные отеки и патологически прибавка веса 2 кг за 1 нед и более могут быть симптомами гестоза. Изолированные отеки одинаково часто встречаются как у здоровых, так и у беременных с гестозом.
Дополнительный патогенетический метод дифференциальной диагностики — определение параметров центральной гемодинамики.
Дифференциальная диагностика эссенциальной гипертензии и гестоза
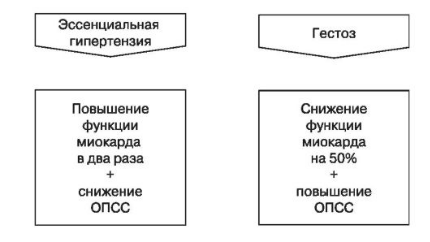
Гемодинамический профиль при гипертонической болезни характеризуется гиперкинетическими показателями (увеличены минутный объем и работа сердца при слегка повышенном ОПСС). Тяжелый гестоз — это всегда гипокинетический гемодинамический профиль (значительно снижены минутный объем и работа сердца при высоком ОПСС).
При подозрении на гестоз беременную необходимо госпитализировать для выяснения возможности дальнейшего пролонгирования беременности, определения степени тяжести болезни, назначении плана обследования и лечения.
После установления диагноза гестоза необходимо выяснить степень тяжести заболевания.
Степени тяжести гестоза. I степень (средняя степень тяжести) — лечение возможно (беременность пролонгируется); II степень (тяжелая степень): родоразрешение — единственное возможное лечение; допустимо незначительное пролонгирование беременности с целью проведения профилактики респираторного дистресс-синдрома и коррекции гиповолемических и метаболических нарушений.
Тяжелая степень диагностируется в том случае, если наблюдается один или несколько следующих симптомов (О.В. Макаров, Н.Н. Николаев, Е.В. Волкова)
Критерии тяжелой степени гестоза
- Повышение АД 160/110 мм рт.ст. по результатам двух замеров с 6-часовым перерывом.
- Протеинурия более 2 г/м2/ сут (3-5 г/л в сутки).
- Гипоальбуминемия < 18 г/л.
- Олигурия 30 мл/ч или 400 мл/24 ч.
- Тромбоцитопения (<100 000 10/л).
- Задержка роста плода на 4 нед и более.
- Тяжелые формы гестоза (преэклампсия, эклампсия, острый жировой гепатоз, HELLP-синдром, острая почечная недостаточность, отек легких).
Наличие этих критериев может привести к резкому повышению частоты тяжелых осложнений со стороны матери и плода!
Ведение беременных с гестозом тяжелой степени сводится к подготовке для родоразрешения.
Тактика ведения беременных с гестозом тяжелой степени (подготовка к родоразрешению)
- Применение транквилизаторов и нейролептиков.
- По возможности коррекция гиповолемин (нормализация белкового и водно-электролитного баланса), свертывающей системы (свежезамороженная плазма и др.).
- Введение сернокислого магния (суточная доза — 24 г сухого вещества) под контролем диуреза, частоты дыхания и рефлексов.
- Применение препаратов, улучшающих органный кровоток (трентал, эуфилин, винпоцетин и т.д.).
- Проведение антигипертонической терапии при чрезмерном повышении АД (АДс 170 мм рт.ст. и/или АДд 110 мм рт.ст. и выше), а также при более низких цифрах АД при появлении симптомов гипертонической энцефалопатии, отека легких, ишемии миокарда и других симптомов гипертонического криза.
Тактика ведения беременных с гестозом средней степени тяжести зависит от гестационного срока
При доношенной или почти доношенной беременности (после 36 нед) степень тяжести заболевания значения уже не имеет, ибо дальнейшее пролонгирование беременности теряет смысл. Гестоз представляет собой единственное осложнение беременности (не считая преждевременного излития околоплодных вод), оказывающее стрессорное воздействие на плод и приводящее к ускоренному созреванию его легких.
При гестационном сроке менее 36 нед у беременных с гестозом средней степени тяжести возможность пролонгирования беременности зависит от эффективности проводимой терапии. В данной ситуации осуществляется жесткое динамическое наблюдение за клиническими и лабораторными данными пациентки в течение 24-48 ч. При ухудшении клинических или лабораторных показателей больной, состояния плода (невзирая на срок беременности) необходимо родоразрешение. При положительной динамике за время наблюдения беременность возможно пролонгировать. При этом продолжается динамический контроль за беременной и плодом в стационаре.
Динамическое наблюдение беременных с гестозом, не говоря уже о лечении, необходимо проводить в стационаре. Оно включает в себя следующее.
- Полупостельный или постельный режим.
- Измерение артериального давления 5-6 раз в день (обязательно утреннее и вечернее измерение).
- Контроль веса 1 раз в 4 дня.
- Ежедневный контроль водного баланса.
- Контроль протеинурии 1 раз в 2-3 дня.
- Суточная протеинурия 1 раз в 5 дней.
- Клинический анализ крови 1 раз в 5 дней.
- Клинический анализ мочи 1 раз в 5 дней.
- Консультация офтальмолога (при необходимости — повторный осмотр).
- Седативная фитотерапия, мочегонные сборы.
- Оценка функционального состояния плода — возможна ежедневно.
- Инфузионная терапия используется только для лечения ФПН (если таковая имеется) или гипертонических кризов (в объеме не более 800 мл в сутки).
- Введение плазмозаменяющих растворов и сернокислого магния по показаниям.
Патогенетическая инфузионная терапия показана лишь при II степени тяжести гестоза. Препараты выбора — растворы гидроксиэтилированного крахмала. Противосудорожная терапия — сульфат магния (1,5-2 г/ч).
В основе современного лечения гестоза лежат принципы В.В. Строганова.
- Создание лечебно-охранительного режима (седативные, наркотические средства, нейролептики).
- Поддержание функций жизненно важных органов, нормализация микроциркуляции и окислительно-восстановительных процессов, снижение АД (антиоксиданты, мембраностабилизаторы, витаминотерапия, антиагреганты, антигипертензивная терапия и т.д.).
- Терапия плацентарной недостаточности, улучшение состояния плода.
- Быстрое, но бережное родоразрешение.
Лечение гестоза I степени тяжести (средней тяжести)
Лечебно-охранительный режим
- Госпитализация.
- Нормализация сна, воздействие на ЦНС — седативная терапия (настой валерианы, пустырника, новопассит, тозепам 1 таблетка — 1-2 раза в день, реланиум — 2 мл внутримышечно на ночь)
Медикаментозная терапия
- Нормализация микроциркуляции (курантил 75 мг 3 раза в день, трентал 200 мг 3 раза в день, эуфилин 0,15-0,3 г 2-3 раза в день).
- Мембраностабилизаторы — эссенциале форте 2 капли 3 раза в день, хофитол 1-2 таблетки 3 раза в день.
- Улучшение окислительно-восстановительных процессов (витамин Е 400 мг/сут, фолиевая кислота 0,005 2 раза в день.
- Инфузионная терапия у беременных с гестозом I степени тяжести проводится строго по показаниям (плацентарная недостаточность, гипертонический криз)
Лечение гестоза II степени тяжести (тяжелое течение)
Лечебно-охранительный режим
- Госпитализация в палату интенсивной терапии.
- Постельный режим.
- Противосудорожная терапия (сернокислый магний, суточная доза 24 г сухого вещества).
- Седативная терапия — дроперидол 10 мг внутривенно, реланиум 2 мл внутримышечно
Медикаментозная терапия
- Для нормализации волемии и микроциркуляции проводится инфузионная терапия в объеме 800-1200 мл, следующими средствами:
- коллоидные растворы (гидроксиэтилированный крахмал 6%);
- кристаллоидные растворы (раствор Рингера, трисоль, дисоль, физиологический раствор).
- альбумин 10%, 20%.
- Нормализация микроциркуляции и лечение плацентарной недостаточности (трентал 10 мл, актовегин 6 мл, раствор эуфилина 2,4-10% внтуривенно.
- Мембраностабилизаторы — эссенциале форте 5 мл
Необходимо отметить, что применение препаратов, улучшающих плацентарный кровоток и повышающих онкотическое давление в центральном русле, в сочетании с магнезиальной терапией, как правило, способствует снижению АД. Поэтому антигипертензивные препараты должны применяться только при отсутствии эффекта от предыдущей терапии.
Лекарственные препараты, используемые для гипотензивной терапии у беременных.
- Препарат выбора — допегит. Суточная доза 2 г.
- Нифедипин. Суточная доза 40 мг.
- Клофелин. Суточная доза 0,3-0,45 мг (4-6 таблеток по 0,075 мг).
- При гиперкинетическом типе кровообращения (гипертериозе) возможно применение кародиоселективных β-адреноблокаторов: локрен (20 мг), атенолол (100 мг).
- При хронической артериальной гипертензии с диагностированной гиперволемией и гиперкинетическим типом кровообращения — применение диуретических средств.
При критических значениях АД или появлении симптомов гипертонической энцефалопатии при более низких его значениях необходимо проведение адекватной антигипертензивной терапии.
Самое главное правило при лечении гипертонических кризов — это осторожное и контролируемое снижение АД. Слишком агрессивное лечение может привести к падению перфузионного давления ниже минимального уровня, необходимого для нормального функционирования органов. Это вызовет дальнейшее повреждение структур головного мозга, миокарда или почек, снижение плацентарного кровообращения, отслойку плаценты и гипоксию плода.
При проведении антигипертензивной терапии следует иметь в виду, что снижение АД на первом этапе должно быть не более 20% от исходного. Значительное снижение АД может привести к нарушению маточно-плацентарного кровообращения и гипоксии плода.
В своей практике для лечения гипертонического криза или тяжелого гестоза, сопровождающегося симптомами гипертонического криза, мы используем ганглиоблокатор — пентамин 5% 1 мл в изотоническом растворе хлорида натрия внутривенно. Вводить его следует медленно, под контролем АД.
Кроме того, из парентеральных препаратов используют: клофелин — 0,01% 1мл раствора вводят внутривенно медленно в 20 мл изотонического раствора хлорида натрия, нитроглицирин — 1 мл (1 мг) и изокет — 0,1% — 1 мл в 400 мл NaCl медленно (1-2 мг/ч, максимальная скорость введения 8-10 мг/ч).
Из пероральных препаратов для лечения гипертонических кризов используют нифедипин — 5-20 мг и апрессин (гидролазин) — 10 мг сублингвально.
Диуретики приводят к дополнительному уменьшению уже сниженного объема плазмы, вызывая нарушения плацентарного кровообращения. Возможно их применение при сольчувствительной форме артериального гипертензии, для лечения критических состояний (отек легких, нефротический синдром).
Единственные общепринятые показания для диуретической терапии во время беременности — отек легких и застойная сердечная недостаточность. Использование диуретиков возможно после восстановления ОЦК или тенденции к гиперволемии.
Седативные, спазмолитические, противосудорожные, наркотические препараты обладают в той или иной степени гипотензивным свойством и нашли свое применение в лечении гестоза, гипертонической болезни и гипертонических кризов, но они не являются антигипертензивными средствами. Однако, на наш взгляд, их применение целесообразно в связи с их пролонгирующих действием в отношении антигипертензивных средств.
Недопустимо приступать к родоразрешению беременных с тяжелым гестозом на фоне высокого АД, анурии или олигурии, судорог или судорожной готовности.
Экстренное или срочное родоразрешение независимо от срока гестации
- Тяжелые формы гестоза (преэклампсия, эклампсия, экламптическая или постэкламптическая кома, острая жировая дистрофия печени, HELLP-синдром, почечная недостаточность — олигурия, анурия, отек легких).
- Преждевременная отслойка нормально расположенной плаценты.
- Отслойка или угрожающая отслойка сетчатки.
- Усугубление лабораторных показателей (гипоальбуминемия <18 г/л, тромбоцитопения <100 000х109/л, протеинурия >2 г/м2/сут).
- Ухудшение функционального состояния плода.
- Злокачественная гипертензия, не поддающаяся медикаментозной коррекции.
Общие принципы ведения родов у беременных с тяжелым гестозом
- Лечебно-охранительный режим, все манипуляции производят под наркозом.
- Максимальное обезболивание. Широкое применение седативных, спазмолитических, противосудорожных наркотических препаратов. Роды, как правило, проводятся на фоне эпидуральной анестезии.
- Несмотря на адекватное обезболивание, АД остается 105 мм рт.ст.; показана антигипертензивная терапия.
- В родах показана ранняя амниотомия (при открытии маточного зева 3-4 см) и при прорезывании головки плода — эпизиотомия.
- При систолическом и (или) диастолическом АД 170 мм рт. ст. и 110 мм рт.ст. и выше соответственно применяется управляемая нормотония (пентамином 5% 1 мл).
- При гестозе инфузионаая терапия в родах должна быть ограничена вследствие высокого риска возникновения отека легких в послеродовом периоде.
- В родах продолжается противосудорожная терапия сульфатом магния (1 г/ч внутривенно).
При сроке беременности до 34 нед с целью снижения риска развития респираторного дистресс-синдрома плода, если позволяет состояние беременной, необходимо провести курс стероидной терапии (дексаметазон по 4 мг внутримышечно через каждые 6 ч; курсовая доза — 20 мг). Если позволяет ситуация, то экспозиция препарата должна составлять 48 ч.
Повышение АД, требующее применения антигипертензивных средств, анурия или олигурия должны служить показанием не для назначения лекарственной терапии, а для родоразрешения.
