ДИАГНОСТИКА ОТДЕЛЬНЫХ НАРУШЕНИЙ РИТМА И ПРОВОДИМОСТИ
Нарушения сердечного ритма и проводимости
Синусовая тахикардия
Синусовая брадикардия
Синусовая аритмия
Экстрасистолия
Предсердноя экстрасистолия
Желудочковая экстрасистолия
Фибрилляция (мерцание) и трепетание предсердий
Желудочковая тахикардия
АВ- блокада
Синдром Морганьи-Адамса-Стокса
Полная блокада правой ножки (ветви) пучка Гиса
Полная блокада левой ножки пучка Гиса
Синусовая тахикардия
Синусовая тахикардия (СТ) — это увеличение ЧСС до 100 уд. в мин и более при сохранении правильного синусового ритма. СТ обусловлена повышением автоматизма СА-узла.
Диагностическое и прогностическое значение синусовой тахикардии определяется конкретной клинической ситуацией, при которой она возникает. Так, синусовая тахикардия является нормальным ответом сердечно-сосудистой системы на физическую нагрузку, психоэмоциональный стресс, употребление крепкого кофе и т.п. В этих случаях синусовая тахикардия носит временный характер и, как правило, не сопровождается неприятными ощущениями. Восстановление нормальной ЧСС происходит вскоре после прекращения действия факторов, вызывающих тахикардию.
Клиническое значение имеет синусовая тахикардия, сохраняющаяся в покое. Нередко она сопровождается неприятными ощущениями сердцебиений, чувством нехватки воздуха, хотя некоторые больные могут не замечать увеличения ЧСС. Причинами такой тахикардии могут быть как экстракардиальные факторы, так и собственно заболевания сердца.
К числу экстракардиальных факторов, вызывающих синусовую тахикардию, относятся: гапертиреоз; лихорадка; острая сосудистая недостаточность; дыхательная недостаточность; анемии; некоторые варианты нейроциркуляторной дистонии, сопровождающиеся активацией САС; применение некоторых лекарственных препаратов (симпатомиметиков, эуфиллина, кофеина, периферических вазодилататоров, блокаторов медленных кальциевых каналов и т.д.).
Интракардиалъные факторы. Возникновение синусовой тахикардии у больных с заболеваниями сердца в большинстве случаев (хотя и не всегда) свидетельствует о наличии сердечной недостаточности или дисфункции ЛЖ. В этих случаях прогностическое значение синусовой тахикардии может быть достаточно серьезным, поскольку она отражает реакцию сердечно-сосудистой системы на снижение ФВ или клинически значимые нарушения внутрисердечной гемодинамики.
Наиболее частыми причинами интракардиальной формы синусовой тахикардии являются: хроническая СН; инфаркт миокарда; тяжелый приступ стенокардии у больных ИБС; острый миокардит; кардиомиопатии и др.
Синусовая брадикардия
Синусовая брадикардия (СБ) — это урежение ЧСС меньше 60 уд. в мин при сохранении правильного синусового ритма. Синусовая брадикрадия обусловлена понижением автоматизма СА-узла.
У здоровых людей синусовая брадикардия обычно свидетельствует о хорошей тренированности сердечно-сосудистой системы и часто встречается у спортсменов.
Причинами экстракардиальной формы синусовой брадикардии, обусловленной токсическими воздействиями на СА-узел или преобладанием активности парасимпатической нервной системы (вагусные воздействия), являются: гипотиреоз; повышение внутричерепного давления; передозировка ЛС (-адреноблокаторов, сердечных гликозидов, веропамила и др.); некоторые инфекции (вирусный гепатит, грипп, брюшной тиф, сепсис); гиперкальциемия или выраженная гиперкалиемия; метаболический алкалоз; обтурационная желтуха; гипотермия и др.
Интракардиалъная форма синусовой брадикардии возникает при органическом или функциональном повреждении СА-узла и встречается при ИМ, атеросклеротическом и постинфарктном кардиосклерозе и других заболеваниях сердца.
Синусовая аритмия
Синусовой аритмией (СА) называют неправильна синусовый ритм, характеризующийся периодами учащения и урежения ритма. Синусовая аритмия вызывается нерегулярным образованием импульсов в СА-узле в результате: 1) рефлекторного изменения тонуса блуждающего нерва в связи с фазами дыхания; 2) самопроизвольного изменения тонуса n.vagi вне связи с дыханием; 3) органического повреждения СА-узла. Различают дыхательную и недыхательную формы синусовой аритмии.
Дыхательная СА часто встречается у молодых здоровых людей, детей, больных НЦД и реконвалесцентов. Она характеризуется учащением сердцебиений на вдохе и замедлением на выдохе, причем колебания интервалов R-R на ЭКГ превышают 0,15 с и ритм сердца становится неправильным.
Появление синусовой дыхательной аритмии (т.е. более выраженных дыхательных колебаний ЧСС) отражает некоторый дисбаланс вегетативной нервной системы с явным преобладанием активности парасимпатической нервной системы.
Недыхательная форма СА обусловлена органическим повреждением СА-узла или прилегающего миокарда, что приводит к апериодичности образования импульсов, не зависящей от дыхательных движений.
Экстрасистолия
Экстрасистолия (ЭС) — это преждевременное возбуждение всего сердца или какого-либо его отдела, вызванное внеочередным импульсом, исходящим из предсердий, АВ-соединения или желудочков. Причины экстрасистолии разнообразны. Различают ЭС функционального, органического и токсического характера.
ЭС функционального (дисрегуляторного) характера возникают в результате вегетативной реакции на эмоциональное напряжение, курение, злоупотребление кофе, алкоголем, у больных НЦД или даже у здоровых лиц.
ЭС органического происхождения — это, как правило, результат глубоких морфологических изменений в сердечной мышце в виде очагов некроза, дистрофии, кардиосклероза или метаболических нарушений (ИБС, острый ИМ, «гипертоническое сердце», миокардит, кардиомиопатии, застойная недостаточность кровообращения и др.).
ЭС токсического происхождения возникают при лихорадочных состояниях, дигита-лисной интоксикации, при воздействии антиаритмических препаратов (проаритмиче-ский побочный эффект) и т.д.
Основными механизмами экстрасистолии являются: 1) повторный вход волны возбуждения (re-entry) в участках миокарда или проводящей системы сердца, отличающихся неодинаковой скоростью проведения импульса и развитием однонаправленной блокады проведения и 2) повышенная осцилляторная (триггерная) активность клеточных мембран отдельных участков предсердий, АВ-соединения или желудочков. Морфологическим субстратом ЭС (и некоторых других нарушений ритма) является электрическая негомогенность сердечной мышцы различного генеза.
Клиника. Экстрасистолия далеко не всегда ощущается больными. В других случаях в момент возникновения ЭС появляется ощущение перебоев в работе сердца, «кувыркания», «переворачивания сердца». В некоторых случаях экстрасистолия воспринимается больными как «остановка» или «замирание» сердца, что соответствует длинной компенсаторной паузе, следующей за ЭС. Нередко после такого короткого периода «остановки» сердца больные ощущают сильный толчок в грудь, обусловленный первым после ЭС усиленным сокращением желудочков синусового происхождения.
При физикальном обследовании обычно легко устанавливают факт преждевременного сокращения сердца. При исследовании артериального пульса экстрасистоле соответствуют преждевременно возникающие пульсовые волны небольшой амплитуды, что указывает на недостаточное диастолическое наполнение желудочков во время короткого предэкстрасистолического периода. Пульсовые волны, соответствующие первому постэкстрасистолическому желудочковому комплексу, возникающему после продолжительной компенсаторной паузы, обычно имеют большую амплитуду.
Сходные данные получают при аускулътации сердца. Во время экстрасистолическо-го сокращения выслушиваются несколько ослабленные преждевременные I и II (или только один) экстрасистолические тоны, а после них — громкие I и II тоны сердца, соответствующие первому постэкстрасистолическому желудочковому комплексу.
Более серьезное прогностическое значение имеет органическая экстрасистолия, развивающаяся у больных острым ИМ, миокардитом, кардиомиопатией, хронической СН, АГ и др. Прогноз экстрасистолии в большей степени зависит от наличия или отсутствия органического заболевания сердца и его тяжести, чем от характеристик самих ЭС.
Общие ЭКГ-признаки ЭС:
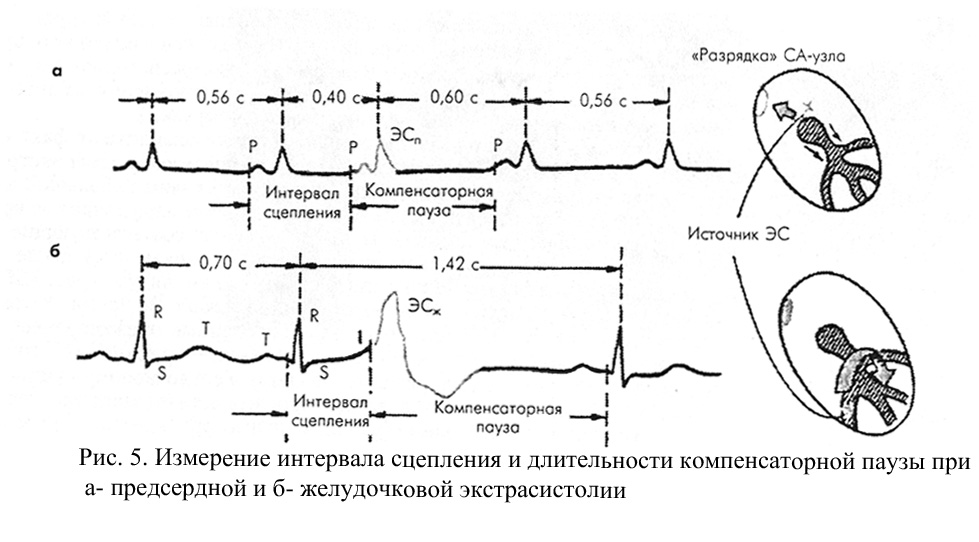
Основным электрокардиографическим признаком ЭС является преждевременность возникновения желудочкового комплекса QRST и/или зубца Р (рис. 6).
Интервал сцепления — это расстояние от предшествующего ЭС очередного цикла P-QRST основного ритма до ЭС.
Компенсаторная пауза — расстояние от ЭС до следующего за ней цикла P-QRST основного ритма. Неполная компенсаторная пауза — пауза, возникающая после предсердной ЭС или ЭС из АВ-соединения, длительность которой чуть больше обычного интервала Р-Р (R-R) основного ритма. Неполная компенсаторная пауза включает время, необходимое для того, чтобы эктопический импульс достиг СА-узла и «разрядил»его, а также время, которое требуется для подготовки в нем очередного синусового импульса. Полная компенсаторная пауза — пауза, возникающая после желудочковой ЭС, причем расстояние между двумя синусовыми комплексами P-QRST (предэкстрасистолическим и постэкстрасистолическим) равно удвоенному интервалу R-R основного ритма.
Аллоритмия — это правильное чередование экстрасистол и нормальных сокращений: 1) бигеминия (после каждого нормального сокращения следует ЭС); 2) тригешшия (ЭС следует после каждых двух нормальных сокращений); 3) квадригимеиия и др. Монотопные ЭС — экстрасистолы, исходящие из одного эктопического источника. Поли топные ЭС — экстрасистолы, исходящие из разных эктопических очагов. Групповая (залповая) экстрасистолия — наличие на ЭКГ трех и более экстрасистол подряд.
Предсердноя экстрасистолия
Предсердная экстрасистолия — это преждевременное возбуждение сердца под действием внеочередного импульса из предсердий.
Предсердные ЭС нередко встречаются у здоровых людей и сами по себе еще не свидетельствуют о наличии болезни сердца. В то же время органические предсердные ЭС, возникающие у больных ИБС, острым ИМ, АГ на фоне выраженных морфологических изменений в предсердиях могут явиться предвестниками пароксизма фибрилляции предсердий или суправентрикулярной тахикардии.
ЭКГ-признаки:
— преждевременное внеочередное появление зубца Р’ и следующего за ним комплекса QRST,
— деформация или изменение полярности зубца Р’ экстрасистолы,
— наличие неизмененного экстрасистолического желудочкового комплекса QRST’,похожего по форме на обычные нормальные комплексы QRST синусового происхождения,
— наличие неполной компенсаторной паузы.
При ЭС из верхних отделов предсердий зубец Р’ мало отличается от нормы. При ЭС из средних отделов — зубец Р’ деформирован, а при ЭС из нижних отделов —отрицательный.
Экстрасистолы из АВ-соединения
Эктопический импульс, возникающий в АВ-соединении, распространяется в двух направлениях: сверху вниз по проводящей системе желудочков и снизу вверх (ретроградно) по предсердиям.
ЭКГ-признаки:
— преждевременное внеочередное появление на ЭКГ неизмененного желудочкового комплекса QRS’, похожего по форме на остальные комплексы QRS синусового происхождения (кроме случаев аберрации комплекса),
— отрицательный зубец Р’ в отведениях II, III и aVF после экстрасистолического комплекса QRS’ или отсутствие зубца Р’ (за счет слияния Р’ и QRS’),
— наличие неполной компенсаторной паузы.
Если эктопический импульс быстрее достигает желудочков, чем предсердий, отрицаельный зубец Р’ располагается после экстрасистолического комплекса QRST. Если предсердия и желудочки возбуждаются одновременно, зубец Р’ сливается с комплексом QRS’ и не выявляется на ЭКГ.
Желудочковая экстрасистолия
Желудочковая экстрасистолия (ЖЭ) — это преждевременное возбуждение сердца, возникающее под влиянием импульсов, исходящих из различных участков проводящей системы желудочков.
Одиночные мономорфные ЖЭ могут возникать в результате как формирования повторного входа волны возбуждения (re-entry), так и функционирования механизма постдеполяризаций. Повторяющаяся эктопическая активность в виде нескольких следующих друг за другом ЖЭ обычно обусловлена механизмом re-entry.
Источником ЖЭ в большинстве случаев являются разветвления пучка Гиса и волокна Пуркинье. Это ведет к значительному нарушению процесса распространения волны возбуждения по ПЖ и ЛЖ: вначале возбуждается тот желудочек, в котором возник экстрасистолический импульс, и только после этого с большим опозданием происходит деполяризация другого желудочка. Это приводит к значительному увеличению общей продолжительности экстрасистолического желудочкового комплекса QRS. Экстрасистолические комплексы при этом очень напоминают по форме комплексы QRS при блокадах ножек пучка Гиса.
При ЖЭ изменяется также последовательность реполяризации, в связи с чем наблюдается смещение сегмента S-T выше или ниже изолинии, а также формирование асимметричного отрицательного или положительного зубца Т. При этом смещение сегмента S-T и полярность зубца Т дискордантны основному зубцу желудочкового комплекса, т.е. направлены в сторону, противоположную этому зубцу.
Важным признаком ЖЭ является отсутствие перед экстрасистолическим комплексом QRS зубца Р, а также наличие полной компенсаторной паузы. При ЖЭ обычно не происходит «разрядки» СА-узла, поскольку эктопический импульс, возникающий в желудочках, как правило, не может ретроградно пройти через АВ-узел и достичь предсердий и СА-узла. В этом случае очередной синусовый импульс беспрепятственно возбуждает предсердия, проходит по АВ-узлу, но в большинстве случаев не может вызвать очередной деполяризации желудочков, так как после ЖЭ они находятся еще в состоянии рефрактерности. Обычное нормальное возбуждение желудочков произойдет только после следующего (второго после ЖЭ) синусового импульса. Поэтому продолжительность компенсаторной паузы при ЖЭ заметно больше продолжительности неполной компенсаторной паузы. Расстояние между нормальным (синусового происхождения) желудочковым комплексом QRS, предшествующим ЖЭ, и первым нормальным синусовым комплексом QRS, регистрирующимся после экстрасистолы, равно удвоенному интервалу R-R и свидетельствует о полной компенсаторной паузе.
Лишь иногда, обычно на фоне относительно редкого основного синусового ритма, компенсаторная пауза после ЖЭ может отсутствовать. Это объясняется тем, что очередной (первый после экстрасистолы) синусовый импульс достигает желудочков в тот момент, когда они уже вышли из состояния рефрактерности. В этих случаях ЖЭ как бы вставлена между двумя синусовыми желудочковыми комплексами без какой бы то ни было компенсаторной паузы. Это так называемые вставочные или интерполированные ЖЭ. Компенсаторная пауза может отсутствовать и при ЖЭ на фоне мерцательной аритмии.
ЭКГ-признаками ЖЭ являются:
— преждевременное появление на ЭКГ измененного желудочкового комплекса QRS,
— значительное расширение (до 0,12 с и больше) и деформация экстрасистолического комплекса QRS,
— расположение сегмента S—Т’ и зубца Т экстрасистолы дискордантно направлению основного зубца комплекса QRS’,
— отсутствие перед ЖЭ зубца Р,
— наличие после ЖЭ полной компенсаторной паузы (не всегда).
Для оценки прогностической значимости ЖЭ В. Lown и М. Wolf (1971) была предложена система градаций, в дальнейшем модифицированная М. Ryan с соавт. По результатам суточного мониторироваиия ЭКГ по Холтеру различают 6 классов ЖЭ:
- 0 класс — отсутствие ЖЭ за 24 ч мониторного наблюдения;
- 1 класс — регистрируется менее 30 ЖЭ за любой час мониторирования;
- 2 класс — регистрируется более 30 ЖЭ за любой час мониторирования;
- 3 класс — регистрируются полиморфные ЖЭ;
- 4а класс — мономорфные парные ЖЭ;
- 46 класс — полиморфные парные ЖЭ;
- 5 класс — регистрируются 3 и более подряд ЖЭ в пределах не более 30 с (расценивается как «неустойчивая» проксизмальная желудочковая тахикардия), ранниеЭС типа «R на Т».
В целом ЖЭ более высоких градаций (2-5 класса) ассоциируются с большим риском возникновения фибрилляции желудочков (ФЖ) и внезапной сердечной смерти.
Оценивая прогностическое значение ЖЭ, следует подчеркнуть, что примерно у 65-70% людей со здоровым сердцем при холтеровском мопиторировапии регистрируются отдельные ЖЭ. Такие мономорфные изолированные ЖЭ, как правило, относящиеся к 1-му классу по классификации В. Lown и M.Wolf, не сопровождаются клиническими и эхокардиографическими признаками органической патологии сердца и изменениями гемодинамики. Поэтому они получили название «функциональные ЖЭ». Функциональные ЖЭ регистрируются у больных с нарушениями гормонального профиля, шейным остеохондрозом, НПД, а также при употреблении некоторых ЛС (эуфиллин, глюкокортикоиды, антидепрессанты, диуретики и т.д.), у ваготоников. У лиц с повышенной активностью парасимпатической нервной системы ЖЭ обычно исчезают на фоне физической нагрузки, вновь появляясь в покое.
«Органические ЖЭ», отличающиеся более серьезным прогнозом, возникают, как правило, у пациентов с органическими заболеваниями сердца (хроническая ИБС, острый ИМ, постинфарктный кардиосклероз, АГ, пороки сердца, ПМК, миокардиты, перикардиты, ДКМП, ГКМП, ХСН и др.). В этих случаях чаще регистрируют политопные, полиморфные, парные ЖЭ и даже короткие эпизоды («пробежки») неустойчивой ЖТ. Следует помнить, что даже наличие «органической» экстрасистолии, в основе которой лежит негомогенность электрофизиологических свойств сердечной мышцы, не исключает определенную роль нейрогормональных нарушений в возникновении аритмии. Еще большее значение у больных с кардиальной патологией имеют нарушения электролитного обмена, в первую очередь, гипокалиемия и гипомагниемия, нередко возникающие при длительном бессистемном употреблении диуретиков.
Фибрилляция (мерцание) и трепетание предсердий
Фибрилляция (мерцание) и трепетание предсердий — два близких по механизму своего возникновения нарушения ритма сердца, которые нередко трансформируются друг в друга у одного и того же больного. Чаще встречается фибрилляция предсердий (ФП) или мерцательная аритмия, которая может быть пароксизмальной (не более 2-х недель) или постоянной. По распространенности и частоте возникновения ФП уступает только экстрасистолии, занимая первое место среди аритмий, требующих госпитализации и лечения в условиях стационара.
Пароксизмы мерцательной аритмии возникают на фоне разнообразных сердечных и легочных заболеваний, если они сопровождаются тяжелой гипоксией, гиперкапнией, метаболическими и гемодинамическими нарушениями, иногда — в отсутствие органических заболеваний сердца, особенно после тяжелой физической или эмоциональной нагрузки, хирургичесеских вмешательств, алкогольной интоксикации. Постоянна форма мерцательной аритмии — обычно следствие органических заболеваний сердца.
В прошлом наиболее частыми причинами ФП считали три заболевания, для которых характерно поражение ЛП в виде его дилатации, гипертрофии и/или очагового фиброза:
- кардиосклероз (атеросклеротический и постинфарктный);
- митральный стеноз;
- тиреотоксикоз.
Однако круг заболеваний и патологических синдромов, при которых возникает ФП, особенно ее пароксизмальная форма, оказался гораздо более широким:
- ожирение;
- сахарный диабет;
- артериальные гипертензии;
- алкогольная интоксикация;
- пролапс митрального клапана;
- электролитные нарушения (например, гипокалиемия);
- застойная сердечная недостаточность;
- ГКМП;
- ДКМП;
- дисгормональные вторичные заболевания сердца;
- так называемые «вагусные» варианты пароксизмальной ФП, возникающие ночью, в покое в результате рефлекторного воздействия на сердце блуждающего нерва, что укорачивает эффективный рефрактерный период предсердий и замедляет в них проводимость (в том числе у лиц с патологией желудочно-кишечного тракта, грыжами пищеводного отверстия диафрагмы, язвенной болезнью желудка, хроническими запорами и т.д.);
- гиперадренергические варианты ФП, возникающие днем, при физическом и психоэмоциональном напряжении у лиц с повышенной активностью САС.
Трепетание предсердий возникает при тех же патологических состояниях, что и ФП. Однако причиной этого нарушения ритма сердца несколько чаще бывают заболевания, характеризующиеся перегрузкой ПП (дилатация, гипертрофия, дистрофические изменения), в том числе тромбоэмболии легочной артерии, хроническая обструктивная болезнь легких и др.
В основе обеих аритмий лежит электрическая негомогенность миокарда предсердий, отдельные ограниченные участки которого отличаются разными электрофизиолопиескими свойствами, в частности различной продолжительностью эффективных рефрактерных периодов. В этих условиях распространяющаяся по предсердиям волна возбуждения наталкивается на участки невозбудимой ткани, меняя свое направление. При определенных «благоприятных» условиях в предсердии может возникнуть круговое движение волны возбуждения (re-entry), что и является непосредственным механизмом возникновения этих видов аритмий. Считают, что в основе ТП лежит ритмичная циркуляция круговой волны возбуждения (macro-re-entry) в предсердиях, например вокруг кольца трехстворчатого клапана или у основания ПП, между трикуспидатьным клапаном и устьем полых вен. В основе формирования ФП лежит образование множества петель micro-re-entry в предсердиях, причем основное их количество образуется в ЛП.
Проявления мерцательной аритмии 1) высокая ЧСС (может привести к артериальной гипонии, одышке и стенокардии); 2) остановка синусового узла перед восстановлением синусового ритма (может привес к обмороку); 3) тромбоэмболии (чаще при ревматических пороках сердца); 4) отсутствие предсердной подкачки (ведет к уменьшению сердечного выброса, что вызывает повышенную утомляемость); 5) сердцебиение и сопряженная с ним тревожность.
При выраженной гипертрофии левого желудочка с диастолической дисфункцией отсутствие предсердной подкачки и укорочение диастолы из-за высокой ЧСС могут вызвать тяжелые нарушения гемодинамики: артериальную гипотонию с обмороками и сердечную недостаточность. При митральном стенозе продолжительность диастолы тоже имеет очень важное значение, поэтому мерцательная аритмия с высокой ЧСС может быстро привести к отеку легких.
При объективном обследовании: неправильный сердечный ритм и неодинаковая сила сердечных толчков; неправильный и неодинакового наполнения пульс, дефицит пульса.
Фибрилляция предсердий представляет собой состояние, при котором наблюдается частое (до 400-700 в мин), беспорядочное, хаотичное возбуждение и сокращение отдельных групп мышечных волокон предсердий. При трепетании предсердий (ТП) последние возбуждаются и сокращаются также с большой частотой (около 300 в мин), но при этом обычно сохраняется правильный предсердный ритм.
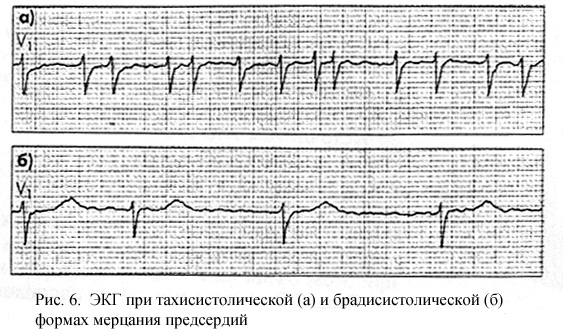
В обоих случаях АВ-узел не может «пропустить» к желудочкам столь большое количество предсердных импульсов, так как часть их достигает АВ-узла, когда тот находится в состоянии рефрактерности. Поэтому при ФП наблюдается неправильный хаотичный желудочковый ритм, причем число сокращений желудочков зависит от продолжительности эффективного рефрактерного периода АВ-соединения. При брадисистолической форме ФП число желудочковых сокращений меньше 60 в мин; при нормосистолической — от 60 до 100 в мин; при тахисистолической форме — от 100 до 200 в мин.
ЭКГ-признаки ФП (рис. 6):
— отсутствие во всех ЭКГ-отведениях зубца Р,
— наличие на протяжении всего сердечного цикла беспорядочных мелких воли f, имеющих различную форму и амплитуду; ввлны f лучше регистрируются в отведениях V1, V2, П, III и aVF,
— нерегулярность желудочковых комплексов QRS — неправильный желудочковый ритм (различные по продолжительности интервалы R-R),
— наличие комплексов QRS, имеющих в большинстве случаев нормальный неизмененный вид без деформации и уширения.
В зависимости от величины волны f различают крупно- и мелковолновую формы ФП. При крупноволновой форме амплитуда волн f превышает 0,5 мм, а их частота обычно не превышает 350-400 в мин. Такие волны обычно хорошо распознаются на ЭКГ. Крупноволновая форма ФП часто встречается у больных тиреотоксикозом, митральным стенозом и при некоторых других патологических состояниях.
При мелковолновой форме ФП частота волн f достигает 600-700 в мин, а их амплитуда меньше 0,5 мм. Иногда волны f вообще не видны на ЭКГ ни в одном из электрокардиографических отведений. Такая форма мерцательной аритмии нередко наблюдается у пожилых людей, страдающих ИБС, острым ИМ, атеросклеротическим кардиосклерозом.
При ТП к желудочкам проводится обычно каждый второй (2:1) или каждый третий (3:1) предсердный импульс. Такая функциональная АВ-блокада, развивающаяся при ТП, предотвращает слишком частую и неэффективную работу желудочков. Например, если частота регулярных возбуждений предсердий составляет 300 в мин, то при соотношении 2:1 ритм желудочков — только 150 в мин. Если степень замедления АВ-проводимости остается постоянной, на ЭКГ регистрируется правильный желудочковый ритм, характеризующийся одинаковыми интервалами R-R (правильная форма TП). Если у одного и того же больного наблюдается скачкообразное изменение степени АВ-блокады и к желудочкам проводится то каждый второй, то лишь третий или четвертый предсердный импульс, на ЭКГ регистрируется неправильный желудочковый ритм (неправильная форма TIT).
ЭКГ-признаками ТП являются (рис.7):
— наличие на ЭКГ частых (до 200-400 в мин), регулярных, похожих друг на друга предсердных волн F, имеющих характерную пилообразную форму (отведения II, III, aVF, V1, V2),
— в большинстве случаев сохраняется правильный, регулярный желудочковый ритм с одинаковыми шгтервалами F—F (за исключением случаев изменения степени атрио-вентрикулярной блокады в момент регистрации ЭКГ),
— наличие нормальных, неизмененных (узких) желудочковых комплексов, каждому из которых предшествует определенное (чаще постоянное) количество предсердных волн F (2:1; 3:1; 4:1 и т.д.).

Желудочковая тахикардия
Желудочковая тахикардия (ЖТ) — в большинстве случаев это внезапно начинающийся и так же внезапно заканчивающийся приступ учащения желудочковых сокращений до 150-180 уд. в мин, обычно при сохранении правильного регулярного сердечного ритма.
Практически во всех случаях ЖТ возникает у лиц с кардиальной патологией (острый ИМ, постинфарктная аневризма, ДКМП, ГКМП, пороки сердца). Чаще всего (около 85%) ЖТ развивается у больных ИБС, причем у мужчин в 2 раза чаще, чем у женщин. Только в 2% случаев ЖТ регистрируется у пациентов, не имеющих достоверных клинических и инструментальных признаков органического поражения сердца («идиопатическая» форма ЖТ).
ЖТ очень часто вызывает гемодинамические нарушения (артериальную гипотонию, потерю сознания), ишемию миокарда. Высокая ЧСС, отутствие предсердной подкачки, нарушение нормальной последовательности возбуждения желудочков, основные факторы, приводящие к снижению сердечного выброса. В большинстве случаев фибрилляция желудочков начинается именно с желудочковой тахикардии.
В возникновении пароксизмов ЖТ могут принимать участие все 3 вышеописанных механизма аритмий:
- повторный вход волны возбуждения (re-entry), локализующийся в проводящейсистеме или рабочем миокарде желудочков;
- эктопический очаг повышенного автоматизма;
- эктопический очаг триггерной активности.
В большинстве случаев у взрослых ЖТ развиваются по механизму re-entry, т.е. являются реципрокными.
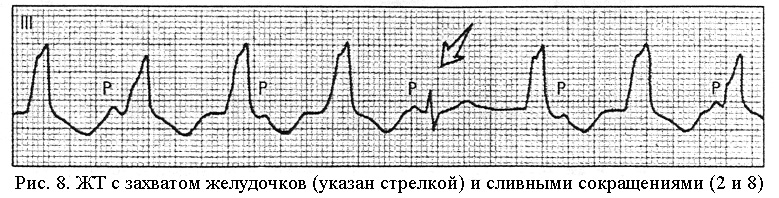
ЭКГ-признаками ЖТ являются (рис. 8):
— внезапно начинающийся и так же внезапно заканчивающийся приступ учащения сердечных сокращений до 150-180 уд. в мин (реже — более 200 или в пределах 100-120 уд. в мин) при сохранении в большинстве случаев правильного ритма,
— деформация и расширение комплекса QRS’ более 0,12 с дискордантным расположением сегмента S-T и зубца Т,
— наличие АВ-диссоциации — полного разобщения частого ритма желудочков (комплексов QRS’) и нормального синусового ритма предсердий (зубцов Р’) с изредка регистрирующимися одиночными неизмененными комплексами QRS синусовогопроисхождения («захваченные» сокращения желудочков) и сливными комплексами QRS.
Атриовентрикулярные блокады
Атриовентрикулярные блокады (АВ-блокады) — это нарушения проведения электрического импульса от предсердий к желудочкам.
Можно выделить несколько причин возникновения АВ-блокад:
- органические заболевания сердца: хроническая ИБС, кардиосклероз, острый ИМ, миокардиты, пороки сердца, кардиомиопатии;
- интоксикация препаратами дигиталиса, хинидина, передозировка (-адреноблокаторов, верапамила и других противоаритмических препаратов);
- выраженная ваготония (для части случаев АВ-блокады I степени);
- идиопатический фиброз и кальциноз проводящей системы сердца;
- фиброз и кальциноз межжелудочковой перегородки, а также колец митрального и аортального клапанов.
Жалобы:
— иногда отсутствуют;
— ощущение остановки сердца, тяжести , боли в сердце;
— головная боль, утомляемость;
— усиление пульсации в области шеи.
При объективном обследовании:
— брадиаритмия (а-в блокады II и III ст.);
— интерметирующий акцент I тона (пушечный тон Стражеско) и отдельные сильные пульсации шейных вен, совпадающие с I тоном (при полной А-В блокаде);
— артериальный пульс хорошего наполнения;
— разница в частоте пульсации шейных вен и артериального пульса (а-в блокады II и III ст.);
— артериальная систолическая гипертензия с незначительной диастолической гипертензией (а-в блокады II и III ст.);
— приступы Морганьи-Адамса-Стокса ( чаще при полной А-В блокаде).
АВ- блокада I степени
При АВ-блокаде I степени 1) сохраняется правильный синусовый ритм и 2) имеется увеличение интервала P-Q(R) более 0,20 с (больше 0,22 с — при брадикардии или больше 0,18 с — при тахикардии).
АВ-блокада II степени.
При АВ-блокаде II степени: 1) сохраняется синусовый, но в большинстве случаев неправильный, ритм и 2) периодически полностью блокируется проведение отдельных электрических импульсов от предсердий к желудочкам (после зубца Р отсутствует комплекс QRST).
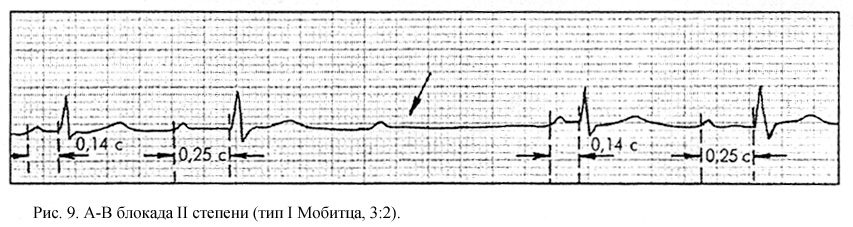
I тип, или тип I Мобитца АВ-блокады данного типа характеризуются двумя ЭКГ-признаками (рис. 9):
— постепенным, от одного комплекса к другому, увеличением длительности интервала P-Q(R), которое прерывается выпадением желудочкового комплекса QRST (при сохранении на ЭКГ зубца Р),
— после выпадения комплекса QRST вновь регистрируется нормальный или слегка удлиненный интервал P-Q(R). Далее все повторяется (периодика Самойлова-Венкебаха). Соотношение зубцов Р и комплексов QRS, зарегистрированных на ЭКГ, составляет обычно 3:2, 4:3 и т.д.
II тип, или тип II Мобитца. ЭКГ-признаки этого типа блокады следующие (рис. 10):
— регулярное (по типу 3:2; 4:3; 5:4; 6:5 и т.д.) или беспорядочное выпадение комплекса QRST (при сохранении зубца Р),
— наличие постоянного (нормального или удлиненного) интервала P-Q(R) без прогрессирующего его удлинения.

Прогрессирующая АВ-блокада II степени:
— выпадение двух и более подряд желудочковых комплексов QRST при сохранении на месте выпадения предсердного зубца Р. Выпадения могут быть регулярными (по типу АВ-блокады 3:1; 4:1; 5:1; 6:1 и т.п.) или беспорядочными,
— наличие постоянного (нормального или удлиненного) интервала P-Q(R) (в тех комплексах, в которых зубец Р не блокирован).
Атриовентрикулярная блокада III степени (полная).
При всех формах АВ-блокады III степени сохраняются: 1) полное разобщение предсердного и желудочкового ритмов (атриовентрикулярная диссоциация) и 2) регулярный желудочковый ритм.
При проксимальной форме АВ-блокады III степени эктопический водитель ритма расположен в АВ-соединении ниже места блокады. При дисталъной форме АВ-блокады III степени источник эктопического ритма желудочков расположен в одной из ветвей ножек пучка Гиса. ЭКГ-признаками АВ-блокады III степени являются (рис. 11):
— полное разобщение предсердного и желудочкового ритмов (атриовентрикулярная диссоциация),
— интервалы Р-Р и R-R постоянны, но R-R больше, чем Р-Р,
— число желудочковых сокращений колеблется от 40 до 60 в мин,
— желудочковые комплексы QRS мало изменены — не расширены, узкие (проксимальная форма) или уширены и деформированы (дистальная форма).

Синдром Морганьи-Адамса-Стокса
АВ-блокада II или III степени, особенно дистальная форма полной АВ-блокады, часто сопровождается выраженными гемодинамическими нарушениями, обусловленными снижением сердечного выброса и гипоксией органов, в первую очередь головного мозга. Особенно опасны в этом отношении длительные периоды асистолии желудочков, т.е. периоды отсутствия эффективных сокращений желудочков, возникающие в результате перехода АВ-блокады II степени в полную АВ-блокаду, когда еще не начал функционировать новый эктопический водитель ритма желудочков, расположенный ниже уровня блокады. Асистолия желудочков может развиваться и при резком угнетении автоматизма эктопических центров II и III порядка при блокаде III степени. Наконец, причиной асистолии могут служить трепетание и фибрилляция желудочков, часто наблюдающиеся при полной АВ-блокаде.
Если асистолия желудочков длится дольше 10-20 с, больной теряет сознание, развивается судорожный синдром, что обусловлено гипоксией головного мозга. Такие приступы получили название приступов Морганьи-Адамса-Стокса. Прогноз больных с приступами Морганьн-Адамса-Стокса плохой, поскольку каждый из этих приступов может закончиться летальным исходом.
Клиническое значение АВ-блокад
При АВ-блокоде I степени и II степенити I по Мобитца прогноз относительно благоприятен, а сама блокада нередко носит функциональный характер. Эти типы блокады редко трансформируются в полную АВ-блокаду или АВ-блокаду II степени типа II Мобитца.
Более серьезным представляется прогноз при АВ-блокаде II степени типа II Мобитца и прогрессирующей АВ-блокаде. Эти типы АВ-блокад могут усугублять симптомы сердечной недостаточности и сопровождаться признаками недостаточной перфузии головного мозга (головокружения, обмороки) и часто трансформируются в полную АВ-блокаду с приступами Морганьи- Адамса-Стокса.
Полная АВ-блокада III степени характеризуется быстрым прогрессированием симптомов сердечной недостаточности и ухудшением перфузии жизненно важных органов (стенокардия, ХПН, обмороки и частое развитие синдрома Морганьи-Адамса-Стокса), а также высоким риском внезапной сердечной смерти.
Полная блокада правой ножки (ветви) пучка Гиса
Полное прекращение проведения возбуждения по правой ветви пучка Гиса приводит к тому, что ПЖ и правая половина МЖП возбуждаются необычным путем: волна деполяризации переходит сюда с левой половины МЖП и от ЛЖ, возбуждающихся первыми, и по сократительным мышечным волокнам медленно охватывает миокард ПЖ.
Причинами возникновения полной блокады правой ножки являются заболевания, вызывающие перегрузку и гипертрофию ПЖ (легочное сердце, митральный стеноз, некоторые врожденные пороки сердца), хроническая ИБС, особенно в сочетании с артериальной гипертензпей, острый ИМ (чаще заднедиафрагмальный и верхушечный). Очень редко полная блокада правой ножки пучка Гиса встречается у лиц без признаков заболевания сердца.
ЭКГ-признаки (рис. 12):
— наличие в правых грудных отведениях V1,2 (реже в отведениях от конечностей III и aVF) комплексов QRS типа rSR’ или rsR ‘, имеющих М-образный вид, причем R’ > г,
— наличие в левых грудных отведениях (V5, V6) и в отведениях I, aVL уширенного, нередко зазубренного зубца S,
— увеличение длительности комплекса QRS более 0,12 с,
— депрессия сегмента S-T и отрицательный или двухфазный (- +) асимметричный зубец Т в отведении V1 (реже в отведении III).

Неполная блокада правой ножки (ветви) пучка Гиса. В основе этого типа блокады лежит некоторое замедление проведения импульса по правой ветви пучка Гиса:
ЭКГ-признаки:
— наличие в правом грудном отведении V1 комплекса QRS типа rSr’ или rsR’, а в отведениях I и V6 — слегка уширенного зубца S.
— небольшое увеличение длительности комплекса QRS до 0,09-0,11 с.
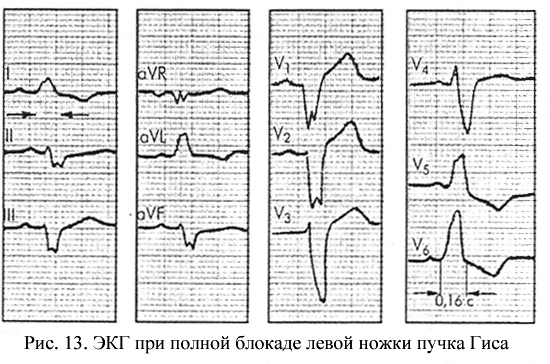
Полная блокада левой ножки пучка Гиса
Развивается в результате прекращения проведения импульса по основному стволу ножки до его разветвления на две ветви или при одновременном поражении левой передней и левой задней ветвей пучка Гиса. По правой ножке пучка Гиса электрический импульс проводится обычным путем, вызывая возбуждение правой половины МЖП и ПЖ. Лишь после этого волна активации медленно, по сократительным волокнам, распространяется на ЛЖ. В связи с этим общее время желудочковой активации увеличено.
В большинстве случаев возникновение полной блокады левой ножки пучка Гиса указывает на распространенное поражение ЛЖ (острый ИМ, кардиосклероз, АГ, аортальные пороки сердца, коарктация аорты и др.).
ЭКГ-признаки (рис. 13):
— наличие в отведениях V5, V6, I, aVL уширенных деформированных зубцов R с расщепленной или широкой вершиной,
— наличие в отведениях V1, V2, III, aVF уширенных деформированных зубцов S или комплекса QS с расщепленной или широкой вершиной,
— увеличение общей длительности комплекса QRS до 0,12 с и более,
— наличие в отведениях V5, V6, I, aVL дискордантного по отношению к QRS смещения сегмента S-T и отрицательных или двухфазных (- +) асимметричных зубцов Т,
— отклонение электрической оси сердца влево (не всегда).
Неполная блокада левой ножки пучка Гиса характеризуется выраженным замедлением проведения электрического импульса по основному стволу до его разделения на две ветви либо одновременным поражением левой передней и левой задней ветвей пучка Гиса (двухпучковая блокада). При неполной блокаде возбуждение по левой ножке медленно распространяется на ЛЖ или его часть. Значительная часть ЛЖ возбуждается импульсами, распространяющимися по правой ножке и транссептально справа налево.
ЭКГ-признаки:
— наличие в отведениях I, aVL, V5, V6 высоких уширенных, иногда расщепленных зубцов R (зубец qV6 отсутствует),
— наличие в отведениях III, aVF, V1, V2 уширенных и углубленных комплексов QS или rS, иногда с начальным расщеплением зубца S (или комплекса QS),
— увеличение длительности QRS до 0,10 — 0,11 с,
— отклонение электрической оси сердца влево (непостоянный признак).
Блокада левой передней ветви пучка Гиса. При этом типе блокады нарушено проведение возбуждения к переднебоковой стенке ЛЖ. В начале по левой задней ветви пучка Гиса возбуждаются МЖП и нижние отделы задней стенки, а затем (через 0,02 с) — переднебоковая стенка ЛЖ (по анастомозам системы волокон Пуркинье). Волна активации передней стенки ЛЖ распространяется, таким образом, снизу вверх.
Причинами блокады левой передней ветви пучка Гиса могут быть передний или переднебоковой ИМ, кардиосклероз, заболевания, сопровождающиеся выраженной гипертрофией ЛЖ (АГ, аортальные пороки сердца, недостаточность митрального клапана и др.), дефект межпредсердиой перегородки, идиопатический кальциноз проводящей системы сердца, миокардиты, кардиомиопатии, миокардиодистрофии различной этиологии и т п
ЭКГ-признаки:
— резкое отклонение электрической оси сердца влево (угол α от -30° до -90°),
— комплекс QRS в отведениях I и aVL типа qR, а в отведениях III, II и aVF — типа rS,
— общая длительность комплексов QRS от 0,08 с до 0,11 с.
Иногда при отклонении электрической оси сердца от -30° до -60° говорят о неполной блокаде, а при отклонении от -60° до -90° — о полной блокаде левой передней ветви.
Блокада левой задней ветви пучка Гиса. При этом типе блокады нарушено проведение возбуждения к задненижним отделам ЛЖ. Вначале по левой передней ветви пучка Гиса быстро возбуждается миокард передней и переднебоковой стенки ЛЖ, а затем (через 0,02 с) — задненижние отделы ЛЖ (по анастомозам системы волокон Пуркинье). Волна активации передней стенки ЛЖ распространяется, таким образом, сверху вниз.
Изолированная блокада левой задней ветви пучка Гиса встречается значительно реже, чем блокада левой передней ветви. Чаше она сочетается с блокадой правой ножки пучка Гиса. Наиболее частыми причинами, вызывающими появление этой блокады, являются заднедиафрагмальный (нижний) ИМ, атеросклеротический кардиосклероз, миокардиты и кардиомиопатии различной этиологии, идиопатический склероз и кальциноз проводящей системы сердца.
ЭКГ-признаки:
— резкое отклонение электрической оси сердца вправо (угол a + 120° или больше),
— комплекс QRS в отведениях I и aVL имеет вид rS, а в отведениях III, aVF – qR,
— общая длительность желудочковых комплексов QRS 0,08-0,11 с.
