Глава 19. Антиаритмические средства
Фармакология. Учебное пособие — под ред. Аляутдина Р.Н.
Антиаритмические средства — лекарственные средства, применяемые при нарушениях ритма сокращений сердца.
Ритм сокращений сердца в норме определяется основным водителем ритма -синусным (синоатриальным) узлом, Р-клетки которого обладают автоматизмом и способны спонтанно генерировать импульсы.
Импульсы, генерируемые в синоатриальном узле, по проводящей системе сердца достигают клеток рабочего миокарда и вызывают их сокращение (рис. 19.1).

Причиной возникновения аритмий могут быть нарушения метаболических процессов в сердце, его кровоснабжения, изменения нейроэндокринной регуляции и гуморальных влияний вследствие различных заболеваний (пороки сердца, инфаркт миокарда, тромбоэмболия легочной артерии, тиреотоксикоз и др.). Некоторые лекарственные средства, в том числе и антиаритмические средства, могут вызывать аритмии (оказывают аритмогенное действие). Возможны следующие формы нарушения ритма сердца:
- экстрасистолия — появление добавочных (внеочередных) сокращений миокарда предсердий или желудочков; которые, в частности, могут быть вызваны импульсами, генерируемыми эктопическими водителями ритма при повышении автоматизма кардиомиоцитов;
- тахиаритмии;
— брадиаритмии и блокады сердца.
Выделяют следующие формы тахиаритмии.
Синусовая тахикардия: ритм правильный, частый, частота сердечных сокращений в пределах 100-120 ударов в минуту. Возникает как реакция на различные стрессовые факторы (волнение, страх, физическая нагрузка); патологические состояния (лихорадка, гипотония, тиреотоксикоз и др.).
Пароксизмальная тахикардия — внезапное увеличение частоты сердечных сокращений более 130 ударов в минуту. Пароксизмальная тахикардия может быть наджелудочковой (суправентрикулярной) и желудочковой (вентрикулярной).
Мерцательная аритмия — беспорядочные несинхронные сокращения отдельных пучков мышечных волокон сердца с частотой 450—600 в минуту. Эффективные сокращения отсутствуют. Мерцательные аритмии могут быть предсердными и желудочковыми. Отдел сердца, в котором возникает мерцательная аритмия, практически не функционирует. Мерцание (фибрилляция) желудочков равносильна остановке сердца. Причиной возникновения мерцательной аритмии могут быть атеросклероз, инфаркт миокарда, гипертоническая болезйъ, пороки сердца и т.д.
Брадиаритмии
Синусовая брадикардия — снижение частоты сердечных сокращений менее 60 ударов в минуту. Причиной могут быть микседема, применение больших доз сердечных гликозидов, (β-адреноблокаторов и др.
Блокады сердца— частичное или полное нарушение проведения возбуждения по проводящей системе сердца. Наиболее часто встречается атриовентрикулярный (предсердно-желудочковый) блок.
Все формы нарушения ритма сердца в основном связаны с изменением автоматизма и/или проводимости кардиомиоцитов, как в проводящей системе сердца, так и в рабочем (сократительном) миокарде.
По применению антиаритмические средства можно разделить на:
средства, применяемые при тахиаритмиях и экстрасистолии;
средства, применяемые при брадиаритмиях и блокадах сердца.
Средства, применяемые при тахиаритмиях и экстрасистолии
Средства, применяемые при тахиаритмиях и экстрасистолии, подразделяются на 4 основные класса, различающиеся по механизму действия:
I — блокаторы натриевых каналов;
II — β-адреноблокаторы;
- — блокаторы калиевых каналов (средства, увеличивающие длительность потенциала действия);
- — блокаторы кальциевых каналов.
Кроме того, в качестве противоаритмических средств при тахиаритмиях и экстрасистолии применяют препараты калия, сердечные гликозиды, магния сульфат, аденозин и др.
В основном эти препараты оказывают противоаритмическое действие благодаря их влиянию на фазы потенциалов действия, генерируемых в различных отделах проводящей системы сердца. Потенциалы действия в различных отделах сердца формируются разными ионными токами и различаются по продолжительности и выраженности фаз.
Потенциалы действия, генерируемые волокнами Пуркинье, состоят из следующих фаз (рис. 19.2):
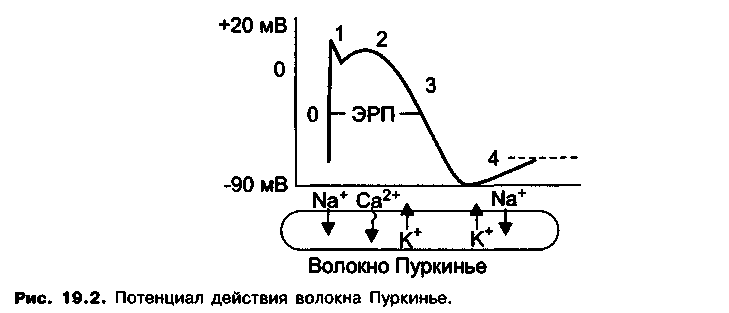
Фаза 0 («нулевая» фаза) — фаза быстрой деполяризации клеточной мембраны, вызванной входящим током ионов натрия через «быстрые» натриевые каналы.
Скорость «нулевой» фазы определяет проводимость кардиомиоцитов. Чем короче фаза 0, тем выше скорость распространения импульса по волокнам Пуркинье.
Фаза 1 — фаза ранней реполяризации обусловлена выходом ионов К+ из клетки по электрохимическому градиенту через открытые калиевые каналы.
Фаза 2 — фаза плато, связана с медленным входом ионов кальция в клетку, что в определенный период замедляет процесс реполяризации. Эта фаза завершается закрытием кальциевых каналов.
Фаза 3 — фаза поздней реполяризации, вызванной выходом ионов К+ из клетки. Во время этой фазы потенциал клеточной мембраны достигает исходного уровня — потенциала покоя (90 мВ — в волокнах Пуркинье).
В период между фазой 0 и до окончания фазы 2 и в начальный период 3-й фазы клетки не отвечают на возбуждающие стимулы (абсолютный рефрактерный период). В этот отрезок времени даже достаточно сильный стимул не вызывает распространение возбуждения. Период, в течение которого не удается вызвать распространяющееся возбуждение, определяют как эффективный рефрактерный период (ЭРП). Величина эффективного рефрактерного периода зависит от продолжительности потенциала действия и поэтому определяется скоростью 3-й фазы (скоростью реполяризации).
Фаза 4 — фаза медленной диастолической деполяризации. Для клеток — водителей ритма в эту фазу характерна медленная спонтанная деполяризация, которая вызвана медленно нарастающим входящим натриевым током (и лишь в незначительной степени входящим кальциевым током) и постепенным уменьшением выходящего калиевого тока. В результате мембранный потенциал постеленно достигает порогового уровня. От скорости медленной диастолической (спонтанной) деполяризации зависит автоматизм (чем выше скорость деполяризации, тем выше автоматизм).
Между потенциалами действия, генерируемыми в волокнах Пуркинье, синоатриальном и атриовентрикулярном узлах, существуют определенные различия.
В синоатриальном узле деполяризация мембраны в фазу 0 и фазу 4 связана с входом в кардиомиоциты ионов Са2+. В атриовентрикулярном узле деполяризация мембраны в фазу 0 и фазу 4 потенциала действия вызывается входом в клетку как ионов Са2+, так и ионов Na+.
Класс I — блокаторы натриевых каналов (мембраностабилизирующие средства)
Препараты класса I подразделяются на три подгруппы: IA, IB, 1С, различающиеся по их влиянию на фазы потенциала действия. Препараты класса IA увеличивают продолжительность потенциала действия (удлиняют реполяризацию) и ЭРП, препараты класса IB укорачивают потенциал действия и ЭРП, а препараты 1С мало влияют на эти параметры.
Класс IA
Хинидин, прокаинамида хлорид (Новокаинамид),дизопирамид (Ритмодан, Ритмилен).

Хинидин является алкалоидом коры хинного дерева (правовращающий изомер хинина). Хинидин блокирует быстрые натриевые каналы клеточной мембраны и поэтому уменьшает скорость быстрой деполяризации в фазе 0, вследствие чего уменьшает проводимость волокон Пуркинье, сократительного миокарда и в меньшей степени атриовентрикулярную проводимость. Блокируя натриевые каналы, хинидин замедляет медленную спонтанную деполяризацию в фазе 4 и поэтому снижает автоматизм в волокнах Пуркинье.
Хинидин блокирует калиевые каналы, вследствие чего замедляет процесс реполяризации (выход ионов К+ из клетки) и увеличивает продолжительность потенциала действия. Это приводит к удлинению эффективного рефрактерного периода.
Хинидин практически не оказывает прямого влияния на синоатриальный узел, в котором деполяризация как в фазу 0, так и в фазу 4 определяется входом ионов Са2+, но он угнетает передачу возбуждения с блуждающего нерва на сердце (антихолинергическое действие) и таким образом может вызвать повышение автоматизма синоатриального узла и умеренную тахикардию. В терапевтических дозах хинидин лишь умеренно снижает скорость проведения возбуждения по атриовентрикулярному узлу.
Хинидин снижает сократимость миокарда и расширяет периферические сосуды (блокирует α-адренорецепторы), вследствие чего вызывает умеренное снижение артериального давления.
Хинидин эффективен как при желудочковых, так и при наджелудочковых нарушениях сердечного ритма. Его назначают внутрь при постоянной и пароксизмальной формах мерцательной аритмии предсердий, пароксизмальной тахикардии, экстрасистолии.
В медицинской практике хинидин используют в виде хинидина сульфата, назначают внутрь. Хинидин практически полностью всасывается из желудочно-кишечного тракта. Биодоступность в среднем составляет 70-80%. Максимальная концентрация в плазме крови достигается через 2—3 ч. Связывание с белками плазмы крови — 60-80%. Метаболизируется в печени, выводится почками (около 20% — в неизмененном виде); t)/2 составляет 6-7 ч. Почечная экскреция препарата увеличивается при изменении реакции мочи в кислую сторону.
Побочные эффекты хинидина — снижение сократимости миокарда, артериальная гипотензия, внутрисердечный блок; тошнота, рвота, диарея, головокружение, звон в ушах, нарушения слуха, зрения; тромбоцитопения. У части больных (в среднем у 5%) хинидин, как и многие другие антиаритмические средства, оказывает аритмогенное действие (возможны желудочковые нарушения ритма типа «пируэт»).
Прокаинамид на электрофизиологические параметры сердца действует подобно хинидину. В отличие от хинидина меньше снижает сократимость миокарда, обладает менее выраженными антихолинергическими свойствами, не блокирует α-адренорецепторы, но оказывает умеренное ганглнеблокирующее действие. Так же, как хинидин, прокаинамид применяют при желудочковых и наджелудочковых тахиаритмиях, экстрасистолии. Препарат назначают не только внутрь, но и внутривенно (при необходимости быстрого достижения эффекта).
При приеме внутрь прокаинамид всасывается быстрее, чем хинидин. Биодоступность — 75—95%, незначительно связывается с белками плазмы крови (15— 20%). Метаболизируется в печени с образованием активного метаболита — N-ацетилпрокаинамида. По скорости метаболизма прокаинамида выделяют медленные и быстрые «ацетиляторы», у которых существенно различается продолжительность действия препарата. Прокаинамид выводится почками в неизмененном виде и в виде метаболитов. Активный метаболит экскретируется медленнее, чем прокаинамид, при нарушении функции почек может кумулировать в организме.
Побочные эффекты — снижение артериального давления (вследствие ганглиоблокирующего действия), нарушение проводимости; тошнота, рвота, диарея, судороги, аллергические реакции, проявляющиеся в виде лихорадки, болей в суставах и мышцах, кожной сыпи и реже в виде синдрома, подобного системной красной волчанке, агранулоцитоза; возможны нервнопсихические расстройства.
Дизопирамид оказывает выраженное антиаритмическое действие, по свойствам сходен с хинидином. Снижает сократимость миокарда, обладает выраженными м-холиноблокирующими свойствами.
Показания к применению такие же, как у хинидина, препарат назначают внутрь. Хорошо всасывается из кишечника (биодоступность порядка 80%), связывается с белками плазмы крови, метаболизируется в печени. Выводится в основном почками (t1/2 6—8 ч).
Побочные эффекты — значительное снижение сократимости миокарда, атриовентрикулярный блок, аритмогенное действие. В связи с выраженной м-холиноблокирующей активностью возникают такие побочные эффекты как сухость во рту, паралич аккомодации, обстипация (запор), задержка мочеиспускания.
Класс IB
Лидок айна гидрохлорид (Ксикаин, Ксилокаин), мексилетин (Мекситил), фенитоин (Дифенин).
Препараты класса IB в сравнении с препаратами класса IA в меньшей степени уменьшают проводимость; они уменьшают длительность потенциала действия, вследствие чего укорачивается эффективный рефрактерный период.

Лидокаин применяют как местноанестезирующее и антиаритмическое средство. Оба эффекта связаны с блокадой натриевых каналов клеточных мембран. Лидокаин уменьшает проводимость в волокнах Пуркинье и снижает автоматизм волокон Пуркинье и рабочего миокарда. Подавляет эктопические очаги возбуждения. В отличие от хинидина лидокаин не удлиняет, а укорачивает потенциал действия и эффективный рефрактерный период. Лидокаин назначают только при желудочковых аритмиях (тахиаритмии, экстрасистолии). Является препаратом выбора при желудочковых аритмиях, связанных с инфарктом миокарда. Так как лидокаин обладает низкой биодоступностью при введении внутрь, его вводят внутривенно (капельно). Связывается с белками плазмы крови (на 50-80%), метаболизируется в основном в печени. Быстро исчезает из плазмы крови; t — порядка 2 ч. При патологии печени скорость метаболизма лидокаина снижается.
Лидокаин переносится хорошо, но возможны побочные эффекты: нарушения со стороны ЦНС (сонливость, спутанность сознания, судорожные реакции), артериальная гипотензия, снижение атриовентрикулярной проводимости.
Мексилетин является структурным аналогом лидокаина, эффективным при приеме внутрь. Мексилетин эффективен при приеме внутрь (биодоступность составляет 90-100%), действует длительно. Препарат можно вводить и внутривенно. Применяют при желудочковых аритмиях. Побочные эффекты — брадикардия, артериальная гипотензия, нарушение атриовентрикулярной проводимости, возможны аритмии, тошнота, рвота, неврологические нарушения.
Фенитоин был синтезирован как противосудорожное (противоэпилептическое) средство. Затем у препарата была обнаружена антиаритмическая активность, по электрофизиологическим характеристикам сходная с активностью лидокаина. Фенитоин применяют при желудочковых аритмиях, в том числе вызванных сердечными гликозидами. Вводят фенитоин внутрь и внутривенно (в виде натриевой соли).
Фенитоин всасывается из желудочно-кишечного тракта медленно, в крови связывается с белками плазмы (на 80-96%); метаболизируется в печени, метаболиты в основном выделяются почками. В связи с замедленным выведением из организма (X — более 24 ч) возможна кумуляция.
При внутривенном введении фенитоина возможны острые реакции в виде гипотензии и аритмий. При длительном введении внутрь возникают побочные эффекты со стороны ЦНС (атаксия, нистагм, спутанность сознания), кроветворных органов, ЖКТ. Препарат вызывает гиперплазию десен.
Класс 1С
Пропафенон (Ритмонорм), флекаинид, морацизина гидрохлорид (Этмозин), этацизин.

Препараты этого класса уменьшают скорость деполяризации в фазу 0 и фазу 4 за счет торможения транспорта ионов натрия, мало влияют на продолжительность потенциала действия и эффективный рефрактерный период.
Так как эти препараты обладают выраженными аритмогенными свойствами (аритмии возникают у 10-15% больных), они используются в основном при нарушениях ритма, рефрактерных к действию других антиаритмических средств.
Пропафенон относится к типичным антиаритмическим средствам класса 1С; кроме выраженной блокады натриевых каналов обладает некоторой (β-адреноблокирующей активностью и слабо блокирует кальциевые каналы. Применяют как при желудочковых, так и при наджелудочковых аритмиях при неэффективности других антиаритмических средств. Вводят внутрь и внутривенно.
При введении внутрь пропафенон хорошо всасывается из кишечника, но подвергается интенсивному метаболизму при первом прохождении через печень (биодоступность варьирует от 4 до 40%). Более 90% больных относятся к фенотипу быстрого метаболизма пропафенона, а около 10% — к фенотипу медленного метаболизма. Различия в скорости метаболизма связаны с генетическими факторами. В процессе метаболизма образуется 2 фармакологически активных вещества.
Из побочных эффектов отмечаются: тошнота, рвота, запор, сухость во рту, нарушение сна, брадикардия, бронхоспазм. Препарат обладает выраженными аритмогенными свойствами, в связи с чем его применяют при неэффективности или непереносимости других антиаритмических средств.
Флекаинид в связи с блокадой натриевых каналов уменьшает скорость быстрой деполяризации (фаза 0), вследствие чего замедляет проводимость в волокнах Пуркинье, в атриовентрикулярном узле, пучке Гиса. Мало влияет на скорость реполяризации, в незначительной степени снижает сократимость миокарда. Применяют в виде флекаинида ацетата при желудочковых аритмиях в случае неэффективности других антиаритмических средств. Вводят внутрь, иногда внутривенно. Из побочных эффектов встречаются тошнота, головная боль, головокружение, нарушение зрения. Аритмогенный эффект препарата отмечен в 5—15% случаев.
Морацизин — производное фенотиазина, препарат смешанного типа действия, проявляет свойства блокаторов натриевых каналов трех классов 1С, IB, 1A. Морацизин угнетает проводимость в атриовентрикулярном узле, пучке Гиса и волокнах Пуркинье, практически не влияет на скорость реполяризации. Сократимость миокарда существенно не изменяет. Морацизин эффективен как при желудочковых, так и наджелудочковых аритмиях, из-за аритмогенных свойств применяют при аритмиях, рефрактерных к другим антиаритмическим препаратам. Препарат можно вводить внутрь и внутривенно.
Побочные эффекты: аритмогенное действие, сердцебиение, головная блль, повышенная утомляемость и слабость, диарея и др.
Этацизин близок по химическому строению к морацизину, блокирует не только натриевые, но и кальциевые каналы. Показания к применению такие же, как для морацизина. Препарат назначают внутрь и внутривенно. Побочные
эффекты более выраженные и проявляются чаще, чем у морацизина (в особенности при внутривенном введении).
Класс II — β-адреноблокаторы
Для лечения аритмий используют как неизбирательные β1, β2-адреноблокаторы (пропранолол, надолол и др.), так и кардиоселективные β1-адреноблокаторы (метопролол, атенолол и др.) (см. разд. 9.2.1. Адреноблокаторы). β-Адреноблокаторы устраняют влияние симпатической иннервации и циркулирующего в крови адреналина на сердце, вследствие чего уменьшают:
- автоматизм синоатриального узла и частоту сердечных сокращений;
- автоматизм и проводимость атриовентрикулярного узла;
- автоматизм и проводимость волокон Пуркинье. β-Адреноблокаторы применяют при наджелудочковых тахиаритмиях и экстрасистолии, эффективны они при желудочковых экстрасистолах, связанных с повышением автоматизма. При применении β-адреноблокаторов возникают такие нежелательные эффекты, как снижение сократимости миокарда, бради-кардия, повышение тонуса бронхов и периферических сосудов, повышенная утомляемость.
Класс III — средства, замедляющие реполяризацию (блокаторы калиевых каналов)
Амиодарон (Кардиодарон, Кордарон), бретилия тозилат (Орнид), со тал о л (Лоритмик, Дароб, Соталекс).
Амиодарон является аналогом тиреоидных гормонов (действует на рецепторы для тиреоидных гормонов), содержит в своей структуре йод. Амиодарон — препарат смешанного типа действия: блокирует калиевые, а также натриевые и кальциевые каналы, кроме того, обладает неконкурентной β-адреноблокирующей активностью. Блокируя калиевые каналы, амиодарон снижает скорость реполяризации мембран кардиомиоцитов как в проводящей системе сердца, так и в рабочем миокарде, вследствие чего удлиняет потенциал действия и эффективный рефрактерный период предсердий, атриовентрикулярного узла и желудочков. Большое значение в противоаритмическом действии амиодарона имеет снижение автоматизма, возбудимости и проводимости синоатриального и атриовентрикулярного узлов.

Амиодарон эффективен практически при всех формах тахиаритмий и экстрасистолии. Кроме того, он уменьшает потребность миокарда в кислороде (вследствие блокады Β1-адренорецепторов сердца) и расширяет коронарные сосуды (вследствие блокады α-адренорецепторов и кальциевых каналов), в связи с чем оказывает антиангинальное действие при стенокардии. Препарат вводят внутрь и при необходимости внутривенно.
При приеме внутрь препарат всасывается медленно и не полностью. Степень всасывания варьирует от 20 до 50%. Связывается с белками плазмы на 96%. Терапевтический эффект развивается медленно (для достижения максимального действия требуется несколько недель). При внутривенном введении действие наступает быстро — в течение 1—2 ч. Препарат накапливается в тканях. Метаболизируется в печени с образованием активного метаболита — N-дезэтиламиодарона. Выводится медленно, главным образом кишечником: t1/2 носит двухфазный характер: начальная фаза составляет около 10 дней, терминальная — может быть до 100 и более дней. Амиодарон ингибирует микросомальные ферменты в печени, метаболизирующие многие лекарственные средства, поэтому дозы таких препаратов, как хинидин, прокаинамид, дигоксин, варфарин должны быть снижены.
Побочные эффекты амиодарона: синусовая брадикардия, снижение сократимости миокарда, аритмогенное действие, затруднение атриовентрикулярной проводимости, неврологические симптомы (тремор, атаксия, парестезии), нарушения функции щитовидной железы (гипо- или гипертиреоз), фиброзные изменения в легких (с возможным летальным исходом), нарушения функции печени, отложения липофусцина в роговице глаза, в коже (окрашивание кожи в серо-голубой цвет; фотосенсибилизация кожи (следует избегать солнечного света) и др.
Соталол — рацемическая смесь двух стереоизомеров (L- и D-). Оба изомера блокируют калиевые каналы, замедляют реполяризацию клеточной мембраны и увеличивают длительность потенциала действия и вследствие этого эффективный рефрактерный период во всех отделах сердца. Кроме того, соталол неизбирательно блокирует β-адренорецепторы. Соталол относят к препаратам смешанного типа действия (II/IH классов). Вследствие блокады β-адренорецепторов соталол угнетает автоматизм синоатриального узла, снижает автоматизм и проводимость в атриовентрикулярном узле и других отделах проводящей системы сердца. Применяют при желудочковых и наджелудочковых аритмиях, вводят внутрь и внутривенно.
Всасывается из желудочно-кишечного тракта хорошо (биодоступность составляет 90-100%). Прием препарата вместе с молочными продуктами приводит к снижению его биодоступности. Не связывается белками плазмы крови. Экскретируется почками в неизмененном виде. t1/2 — 7-12 ч. При приеме внутрь препарат начинает действовать через 1 ч, продолжительность эффекта — 24 ч.
Побочные эффекты связаны с неселективной (β-адреноблокирующей активностью (см. разд. 9.2.1. «Адреноблокаторы»).
Бретилий — четвертичное аммониевое соединение, увеличивает продолжительность потенциала действия и удлиняет эффективный рефрактерный период, обладает симпатолитическими свойствами (нарушает обратный захват норадреналина адренергическими нервными окончаниями). Применяют при желудочковых аритмиях, рефрактерных к другим антиаритмическим препаратам в виде бретилия тозилата. Поскольку препарат плохо всасывается из желудочно-кишечного тракта, его вводят внутривенно или внутримышечно. Выводится преимущественно почками в неизмененном виде. t1/2 — 6-10 ч. В связи с симпатолитическим действием вызывает артериальную гипотензию (возможна ортостатическая гипотензия).
Класс IV — блокаторы кальциевых каналов
Верапамил (Изоптин, Финоптин), дилтиазем (Дилзем, Кардил).
Эти препараты обладают антиаритмическим действием благодаря их способности блокировать потенциалозависимые кальциевые каналы L-типа. Каналы этого типа находятся в мембранах кардиомиоцитов и гладкомышечных клеток сосудов, поэтому блокаторы кальциевых каналов L-типа действуют на сердце и артериальные сосуды. Блокаторы кальциевых каналов L-типа различаются между собой по преимущественному действия на сердце и кровеносные сосуды:
- фенилалкиламины (верапамил, галлопамил, тиапамил) в большей степени блокируют кальциевые каналы кардиомиоцитов;
- дигидропиридины (нифедипин, амлодипин, исрадипин, лацидипин и др.) в основном блокируют кальциевые каналы гладкомышечных клеток сосудов;
- бензотиазепины (дилтиазем) в равной степени действуют и на сердце и на сосуды.
В качестве противоаритмических средств применяют фенилалкиламины, в основном верапамил, и реже дилтиазем. Верапамил и дилтиазем главным образом уменьшают автоматизм синоатриального узла (снижают частоту сердечных сокращений) и автоматизм и проводимость атриовентрикулярного узла и лишь незначительно влияют на автоматизм волокон Пуркинье. Кроме того, уменьшая поступление ионов кальция в клетки рабочего миокарда, эти препараты значительно уменьшают сократимость миокарда и, снижая концентрацию кальция в гладкомышечных клетках, расширяют периферические артериальные сосуды, в результате снижается артериальное давление. Коронарные сосуды также расширяются.
Блокаторы кальциевых каналов применяют только при наджелудочковых аритмиях и экстрасистолии. Верапамил вводят внутрь и внутривенно. Хорошо всасывается при приеме внутрь. Максимальный эффект отмечен через 1,5-2 ч. Связывается с белками плазмы крови (до 90%). Выводится с мочой и желчью (в неизмененном виде и в виде конъюгатов); х — 3-7 ч. Побочные эффекты верапамила, связанные с блокадой кальциевых каналов: ослабление и урежение сокращений сердца, снижение атриовентрикулярной проводимости (возможен атриовентрикулярный блок), артериальная гипотензия. Кроме того, возможны тошнота, рвота, констипация, аллергические реакции.
Дилтиазем применяют внутрь, хорошо всасывается из желудочно-кишечного тракта. Действие развивается быстро (через 30 мин). Дилтиазем подвергается ацетилированию и в неизмененном виде и в виде метаболитов выводится через кишечник. х — 3—4 ч. Побочные эффекты дилтиазема: головная боль, головокружение, тахикардия, мышечная слабость, отеки.
Другие средства, применяемые при тахиаритмиях и экстрасистолии
Препараты калия, сердечные гликозиды, аденозин.
Препараты калия (калия хлорид, комбинированные препараты: Панангин, Аспаркам) эффективны при тахиаритмиях и экстрасистолии, связанных с дефицитом ионов калия. При использовании препаратов снижается автоматизм, происходит урежение частоты сердечных сокращений, угнетается проводимость и возбудимость миокарда, уменьшается сила сердечных сокращений. Растворы калия хлорида вводят внутривенно (редко внутрь — оказывают раздражающее действие). Панангин и аспаркам содержат калия и магния аспарагинаты. Соли магния также обладают антиаритмическим действием. Препараты назначают внутрь и внутривенно. При передозировке возможны парестезии, атриовентрикулярный блок, нарушение функции почек.
Сердечные гликозиды (главным образом дигоксин) применяются как антиаритмические средства благодаря их способности уменьшать скорость проведения возбуждения по атриовентрикулярному узлу. В результате не все импульсы поступают от предсердий к желудочкам и таким образом сердечные гликозиды снижают (нормализуют) частоту сокращений желудочков при тахиаритмической форме мерцательной аритмии.
В качестве противоаритмического средства используют аденозин — естественный нуклеозид, стимулирующий различные подтипы пуринергических (аденозиновых) рецепторов. Аденозин угнетает автоматизм синусного узла, атриовентрикулярную проводимость и сократимость миокарда (действие на Α1-аденозиновые рецепторы), удлиняет эффективный рефрактерный период в атриовентрикулярном узле. Аденозин применяют для купирования наджелудочковой пароксизмальной тахикардии (эффект в основном связан с выраженным угнетением атриовентрикулярной проводимости), вводят внутривенно быстро (болюсно). Аденозин быстро элиминирует из крови; t]/2 — 10 с, продолжительность действия препарата около 1 мин. Возможны нарушения дыхания (диспноэ), кратковременный атриовентрикулярный блок.
Взаимодействие антиаритмических средств с другими лекарственными средствами
| Антиаритмические средства | Взаимодействующий препарат (группа препаратов) | Результат взаимодействия |
| Хинидин | Препараты, повышающие рН мочи (ингибиторы карбоангидразы, натрия бикарбонат) | Увеличение реабсорбции хинидина в почках — увеличение токсичности хинидина за счет повышения его концентрации в крови |
| Диуретики, вызывающие гипокалиемию | Усиление аритмогенного эффекта хинидина | |
| Прокаинамид | β-Адреноблокаторы | Потенцирование гипотензивного действия |
| Лидокаин | β-Адреноблокаторы | Снижение печеночного кровотока, замедление метаболизма и увеличение токсичности лидокаина |
| Амиодарон | Хинидин, дизопирамид, прокаинамид, дифенин, антикоагулянты непрямого действия, дигоксин | Амиодарон ингибирует метаболизм и увеличивает концентрации взаимодействующих препаратов в плазме крови. Дозы указанных препаратов должны быть уменьшены |
Основные препараты
| Международное непатентованное название | Патентованные (торговые) названия | Формы выпуска | Информация для пациента | ||
| Квинидина сульфат (Quinidini sulfas) | Хинидина сульфат | Таблетки по 0,1 и 0,2 г | Препарат назначают только после индивидуальной пробы на переносимость, в условиях постоянного наблюдения за пациентом | ||
| Прокаинамид
(Procainamidum) |
Новокаинамид | Таблетки по 0,25 г и 0,5 г; ампулы по 10 мл 10% раствора для инъекций | Вводят внутривенно медленно по 5 мл (наджелудочковая тахиаритмия) или по 10 мл (желудочковая тахиаритмия) в 10 мл физиологического раствора при систолическом АД не ниже 100 мм рт.ст. до восстановления ритма. После восстановления ритма принимают профилактически внутрь натощак по 1 таблетке 4 раза в день, запивая стаканом воды | ||
| Морацизин (Moracizinum) | Этмозин | Таблетки по 0,1, 0,25 и 0,3 г; ампулы по 2 мл 2,5% раствора для инъекций | Таблетки принимают внутрь натощак, запивая водой. Начальная доза 0,2-0,3 мг 3 раза в день. Максимальная суточная доза — 900 мг | ||
| Этацизин (Aethacizinum) | Таблетки, покрытые оболочкой, по 0,05 г; ампулы по 2 мл 2,5% раствора для инъекций | Таблетки принимают внутрь натощак по 0,05 г 3—4 раза в день до восстановления ритма. При недостаточном эффекте — по 0,1 г 3 раза в день | |||
| Лидокаина гидрохлорид (Lidocaini hydrochloridum) | Ксикаин | Ампулы по 2 и 10 мл 2% раствора для инъекций | Для профилактики желудочковой фибрилляции при инфаркте миокарда вводят 1 мл внутривенно струйно, затем по 4 мл внутримышечно каждые 3 ч | ||
| Фенитоин (Phenitoinum) | Дифенин | Таблетки по 0,117 г | Принимать внутрь во время или после еды по 1 таблетке 3 раза в день | ||
| Амиодарон (Amiodaronum) | Кордарон | Таблетки по 0,2 г; ампулы по 2 мл 5% раствора для инъекций | Принимают внутрь за 30—40 мин до еды по 0,1-0,2 г 1 раз в день 5 дней подряд в неделю с перерывом на 2 дня. Во время лечения защищать кожу от солнечных лучей. Пропущенную дозу не принимать вообще. Если пропущены 2 и более доз — обратиться к врачу | ||
